失眠的药物治疗
喻东山
失眠患病率依次为醒后不解乏(38%)、夜间频醒(32%)、入睡困难(21%)和早醒不能再睡(21%)[1]。35~40%的失眠病人共患一种以上的精神疾病,以情感障碍、焦虑障碍和物质滥用最常见[2]。
失眠可降低职责履行,降低生产力,降低生活质量,增加旷工旷课率,增加意外事故率,增加健康护理费用,增加抑郁症率(5 倍),恶化精神疾病和内科疾病[1],故需治疗。治疗失眠的目标要现实,如果病人6~7小时睡眠白天就能感觉良好,不一定需要8小时不间断的睡眠[3]。
1 非处方药和保健药
1.1 抗组按药 几项一过性和小型非安慰剂试验发现,苯海拉明25~50mg 改善主观睡眠潜伏期和睡眠质量,但3~4 天后发生耐受[2]。如果病人正服心血管药,有认知损害、尿潴留或排尿不畅,应避免用抗组胺药。
1.2 褪黑激素 给10例志愿者晚8 时服褪黑激素5mg,可缩短睡眠潜伏期,延长主观睡眠;就寝前15分钟服褪黑激素,则不缩短睡眠潜伏期,提示不同时间服褪黑激素的效果不同。
难治性失眠。难治性失眠病人服褪黑激素1mg 或5mg,非但不改善客观入睡或睡眠持续时间,而且还减少主观睡眠时间,提示褪黑激素治疗难治性失眠无效。目前,美国食品药品管理局未批准褪黑激素用作催眠药[2]。
精神分裂症。几项研究显示,精神分裂症病人的夜间褪黑激素升高较迟钝,褪黑激素有镇静性能,其升高迟钝可解释精神分裂症的睡眠障碍率比常人高,Shamir 等随机双盲、交叉研究给伴睡眠障碍的精神分裂症病人服褪黑激素2mg,明显改善睡眠[4]。
认知和血管效应。褪黑激素有镇静效应,白天服用可损害操作能力[2]。褪黑激素能激动褪黑激素1 型受体,收缩血管;激动褪黑激素2 型受体,舒张血管。血压正常者服褪黑激素降低血压,而高血压服硝苯吡啶稳定者服褪黑激素升高血压。
1.3 L-色氨酸 合成褪黑激素的基质,促进睡眠。美国食品药品管理局2001年2月公布的资料表明,1989年至少有1500例服L-色氨酸者引起嗜酸性粒细胞增多症-肌痛综合征,其中37例死亡,于是限制了在食物中添加L-色氨酸[2]。
1.4 缬草酊 是一种缬草植物衍生物,美国食品药品管理局将之归为营养物质。缬草酊能激活大鼠皮质神经元的腺苷受体,可能还是γ-氨基丁酸(GABA)回收抑制剂,故可增加慢波睡眠。其撤退症状类似苯二氮艹卓类药物(BZDs)的撤退症状。4个报告表明,缬草酊可引起肝中毒,故禁用于活性肝病[2]。有认为缬草酊是一种细胞色素P450 3A4(CYP 3A4)抑制剂,但有矛盾结果。
1.5 饮酒 饮酒入睡常迅速耐受,下半夜增加夜醒频度,恶化腿不宁综合征和阻塞性睡眠窒息,是治疗长期失眠的不良选择[2]。
2 抗抑郁药
抑郁症“充分治疗”后,即使缓解心境症状,还可残留失眠,而失眠是抑郁复发的最强预报指标[5]。镇静性抗抑郁药治疗失眠比抗抑郁的用量低,见表1。
2.1 曲唑酮 曲唑酮治疗失眠比治疗抑郁更常见[5]。早期研究给9例病人服曲唑酮150mg/夜×3 周,比较断药前后,发现曲唑酮不改善睡眠潜伏期或总睡眠时间,但降低觉醒性,增加慢波睡眠(3,4 相睡眠),改善主观睡眠质量,提示曲唑酮至少能短期治疗原发性失眠,但50mg的效果不如唑吡坦10mg[2]。
2.2 米氮平 6例重性抑郁症病人用米氮平治疗2 周(第1 周15mg,第2 周30mg),主观改善睡眠发作潜伏期和总睡眠时间。将米氮平固定剂量与逐渐增量比较,发现两组改善睡眠潜伏期和总睡眠时间的效果相似[2],提示米氮平增量对失眠效果未必更好。
2.3 三环抗抑郁药 两个小型研究表明,阿米替林改善睡眠连续性的效果不一致,多虑平(25~50mg)增加总睡眠时间,改善主观睡眠质量。看来,失眠共患抑郁症时可选用镇静性抗抑郁药。
2.4 抗抑郁药与苯二氮艹卓(BZD)受体激动剂BZD 受体激动剂包括BZDs(如阿普唑仑和氯硝西泮)和选择性α1亚单位BZD 受体激动剂(如唑吡坦、扎来普隆和艾司佐匹克隆)。镇静性抗抑郁药说明书上未限制其持续使用时间,使人们误以为,镇静性抗抑郁药比BZD 受体激动剂更安全。其实,镇静性抗抑郁药比BZD 受体激动剂的安全差。只有当伴物质滥用的失眠时,选用镇静性抗抑郁药才更有利[2],因为BZD 受体激动剂强化物质滥用。
3 抗精神病药
3.1 典型抗精神病药 典型抗精神病药增加总睡眠时间和睡眠功效,缩短睡眠潜伏期和睡眠发作后醒来时间。其中氯丙嗪还延长快眼动潜伏期[4],增加慢波睡眠。
3.2 不典型抗精神病药 在抑郁症,氯氮平增加总睡眠时间、睡眠功效和2 相睡眠,缩短睡眠潜伏期、慢波睡眠和觉醒时间。在精神分裂症,奥氮平增加总睡眠时间、2 相睡眠、慢波睡眠和快眼动睡眠,缩短觉醒和1 相睡眠,利培酮增加慢波睡眠;在正常人,奎硫平诱导睡眠,改善睡眠连续性。抗精神病药改善睡眠结构可能对抗精神病本身有利[4]。
3.3 治疗镇静不良反应 病例研究显示,利他林改善氯氮平的镇静效应。病例报告和开放标签尝试研究发现,莫达芬尼辅助抗精神病药治疗,缩短总睡眠时间,增加唤醒时间,减轻疲劳,改善生活质量,但精神分裂症病人服兴奋剂有复燃或恶化精神病的危险性[4]。
3.4 睡行症 典型抗精神病药治疗可引起睡行症,特别是当抗精神病药联合碳酸锂时。开始服奥氮平也观察到睡行症,因为奥氮平增加慢波睡眠,故增加唤醒障碍(睡行症是一种唤醒障碍)机率[4]。
3.5 睡眠有关运动障碍 包括不宁腿综合征和间歇性肢体运动障碍,这两种障碍均有多巴胺能不足,抗精神病药阻断多巴胺受体,理论上引发这两种障碍,实际上,病人不服典型抗精神病药2 周以上,睡眠期间每小时5次以上腿急跳引起唤醒率达13%,而病人服典型抗精神病药时,这种率不过14%,看来典型抗精神病药不明显引发这两种障碍。
一个病例报告发现,奥氮平治疗与不宁腿综合征和间歇性肢体运动障碍有关。第二个病例报告表明,利培酮治疗与不宁腿综合征和间歇性肢体运动障碍有关,在换成另一种不典型抗精神病药后,这两个病例都缓解。最后,奎硫平在健康人群依赖于剂量引起间歇性肢体运动障碍,在双相Ⅰ型障碍病人引起不宁腿综合征[4]。
3.6 睡眠性窒息 精神分裂症病人常服不典型抗精神病药,后者常引起肥胖,而肥胖可引起睡眠性窒息,用鼻腔持续正压通气治疗可明显改善这种窒息[4]。

表1 用于失眠但未经美国食品药品管理局批准的药物
4 BZD 受体激动剂
4.1 疗效
4.1.1 改善睡眠 病人服三唑仑或氟安定,74~84%的报告失眠改善,并因此而再次服药[2]。当精神分裂症用抗精神病药治疗时,其残留失眠可用BZD 受体激动剂治疗,但应少用,特别是共患睡眠性窒息、酒精或药物滥用史的病人[4]。
4.1.2 减少慢波睡眠 给8例无睡眠障碍志愿者双盲交叉服氟安定15mg,26mg(原文如此)或45mg 或安慰剂,结果发现,氟安定各种剂量比安慰剂均明显减少慢波睡眠(P 均<0.05)。
4.1.3 改善内科症状 Ealsh 等对伴失眠的类风湿性关节炎病人研究发现,服三唑仑治疗6 夜,比安慰剂明显缩短早晨关节僵硬的持续时间[2]。这可能与三唑仑改善了失眠引起的不适有关。
4.2 用法
4.2.1 选择种类 入睡困难宜用短效BZD 受体激动剂(如咪哒唑仑)或雷美尔通(雷美替胺,ramelteon);夜间频醒或广泛性焦虑宜用长效BZD受体激动剂(氯硝西泮);当伴有物质滥用时,可选雷美尔通[2]。
4.2.2 服用剂量 开始服低剂量,如效果不满意,几天后渐增量,以达最低有效剂量。如果失眠或白天痛苦太严重,需要立即缓解,开始可用稍大剂量。某些精神疾病病人需用比推荐剂量高的BZD 受体激动剂才有效[2]。
4.2.3 服用时间 应睡前或睡前几分钟服BZD受体激动剂。如服用距睡前时间过长,可增加不良反应危险性。雷美尔通说明书上说明,可在睡前30分钟内服用[2]。
4.2.4 服用期限 对一过性失眠和短期失眠,临床医生喜欢用短效BZD 受体激动剂,如唑吡坦或扎来普隆[2],持续治疗时间为4 周之内。一些长期失眠者服BZD 受体激动剂有效后,难以断药,如果企图断药,随访2年时再服率很高[3]。故没理由阻止该药长期服用。
4.3 不良反应
4.3.1 依赖 多数病人服BZD 受体激动剂限于2周之内,即使服用数月或数年,也罕见逐渐增量,逐渐增量说明病情加重或耐受,而耐受才会引起撤退症状,撤退症状是BZD 受体激动剂依赖的主要原因。既然罕见逐渐增量,故依赖也罕见。有成瘾倾向、突然中断BZD 受体激动剂者易感撤药症状。
4.3.2 反跳 反跳性失眠是当突然中断一种BZD受体激动剂时,引起比疗前还要重的失眠,一般仅持续一夜,中、短效BZD 受体激动剂撤除时更易发生,长效BZD 受体激动剂血药浓度下降缓慢,不发生[2];中断剂量越高,反跳越重;BZD 受体激动剂持续使用时间不一定与反跳有关。用BZD 受体激动剂最低有效量就能平抑这种失眠,然后逐渐减量。
4.3.3 顺行性遗忘 药物吸收后识记困难。血药浓度越高,识记越难;离睡眠越近,识记越难。这些因素均可导致服药后回忆困难[2]。
4.3.4 跌倒 加拿大一项大型研究证明,单用麻醉药、抗抑郁药和抗抽搐药明确引起跌倒,BZD 受体激动剂引起跌倒的危险性报告自相矛盾。Brassington 等发现,64岁以上的失眠老人服与不服BZD 受体激动剂的跌倒率都高,但无失眠的老人服BZD 受体激动剂不增加跌倒率,提示失眠是跌倒的危险因素。而BZD 受体激动剂不是跌倒的危险因素[2]。
4.3.5 认知和漫游症 BZD 受体激动剂减退认知和运动功能,对睡眠期间有责任或义务者,如夜间需照顾幼童的父母,随叫随到的医疗或公安人员,夜间需入厕的老人[2],应告知其潜在风险。另外,BZD 受体激动剂的镇静作用可引起漫游症和自动症意外。
4.3.6 药物比较 表2 列出了美国食品药品管理局未批准治疗失眠的BZDs,表3 列出了美国食品药品管理局批准治疗失眠的药物。其中半衰期长的次日残余效应大(如白天思睡、运动共济差和跌伤),这对老人的危害尤大[3]。
4.3.7 慎用 ①BZD 受体激动剂恶化阻塞性睡眠窒息,故不用于有阻塞性睡眠窒息者;②多数BZD 受体激动剂经肝代谢,故肝病者用量宜低;③BZD 受体激动剂和雷美尔通在妊娠妇女的安全性未经证实,故不用于妊娠妇女[2];④有酒精中毒或药物滥用史者服BZD 受体激动剂应仔细监测其依赖形成;⑤社会饮酒者中量饮酒强化了催眠效应,使安全界限变窄。
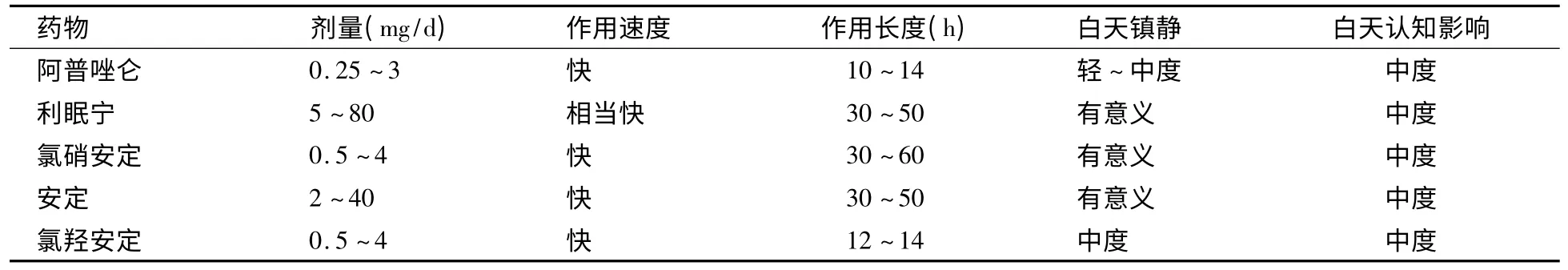
表2 美国食品药品管理局未批准治疗失眠的BZDs
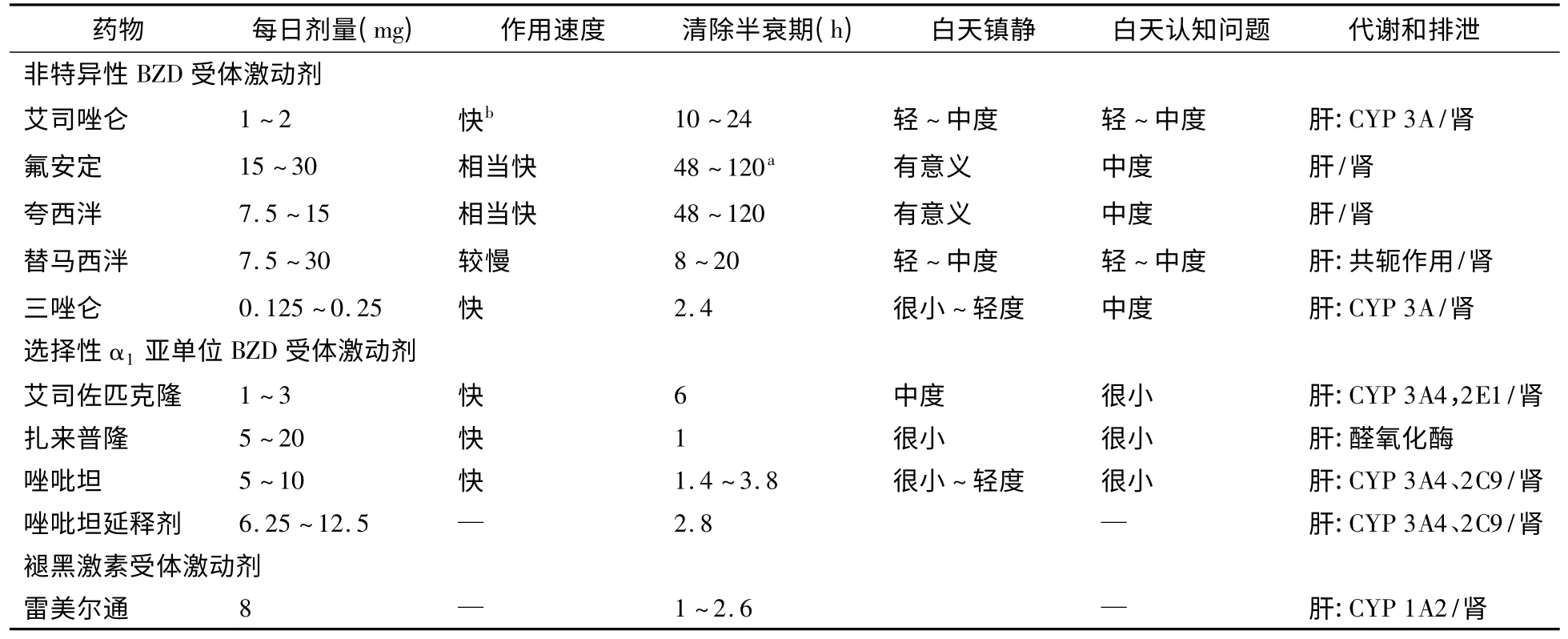
表3 美国食品药品管理局批准治疗失眠的药物
4.4 选择性α1亚单位BZD 受体激动剂
选择性α1亚单位BZD 受体激动剂的共同特点是:半衰期短,次日残余效应弱,撤退反应轻,成瘾危险性小[3],治疗老人失眠安全有效[6]。在美国,这些药物已成为催眠药的主流。
4.4.1 唑吡坦 多导仪研究显示,每夜服唑吡坦达5 周持续有效,无耐受迹象。唑吡坦10mg 间断服用12 周,与安慰剂相比,可改善睡眠潜伏期、觉醒频度、总睡眠时间和睡眠质量,在不服唑吡坦的夜间,也不发生反跳性失眠[2]。
4.4.2 扎来普隆 可天天服,也可间断服,间断服无明显反跳。常在上床后再服,持续作用时间仅1~4小时,不增加总睡眠时间。下半夜还有5小时就要起床,也可服用,醒后无残余思睡效应[2]。
4.4.3 艾司佐匹克隆 原发性失眠服艾司佐匹克隆(3mg/夜×6个月)比服安慰剂的主观睡眠潜伏期短,醒来次数少、醒来持续时间短,总睡眠时间增加,睡眠质量、白天警醒和健康感改善,其功效维持可达1年[2]。
老年失眠。231例原发性失眠老人(65~85岁)随机分配服艾司佐匹克隆1mg、2mg 或安慰剂2 周,结果2mg组比安慰剂组的睡眠潜伏期短(50分钟;86分钟,P=0.0034),但1mg组对睡眠潜伏期无明显影响[7]。
更年期妇女失眠。一项研究(N=410)发现,艾司佐匹克隆比安慰剂治疗更年期和绝经早期的失眠有效,对诱导睡眠、维持睡眠、睡眠持续时间、睡眠质量和次日功能均有较大改善[8]。
继发性改善抑郁。FAVA 等报告,艾司佐匹克隆联合氟西汀比安慰剂联合氟西汀的汉密尔顿抑郁量表评分低,即使除去睡眠项也是如此[2]。可能是艾司佐匹克隆通过改善睡眠而改善焦虑,通过改善焦虑而减轻抑郁严重度。
5 其他催眠药
5.1 噻加宾 为选择性GABA 回收抑制剂。38例健康成人每天限制睡眠5小时内达4 天,睡前服噻加宾8mg 或安慰剂,结果噻加宾比安慰剂增加慢波睡眠,醒后不损害警醒性精神运动性任务,更好执行威斯康辛卡片分类任务。另有研究发现,噻加宾治疗广泛性焦虑症相关联的失眠有效[9]。
5.2 加波沙朵 加波沙朵为突触外GABAA受体激动剂,有3 种效应:①缩短睡眠潜伏期:26例原发性失眠病人随机分配服加波沙朵5mg、15mg 或安慰剂,加波沙朵15mg 比安慰剂明显缩短睡眠潜伏期(24分钟;30分钟,P<0.05);②增加慢波睡眠:原发性失眠病人服加波沙朵15mg 比服安慰剂增加慢波睡眠(114分钟;94分钟,P<0.001);③改善睡眠质量:无睡眠紊乱的63~78岁志愿者连服加波沙朵或安慰剂3 夜,加波沙朵比安慰剂的睡眠质量好,睡眠深。
5.3 雷美尔通 为特异性褪黑激素1 型和2 型受体激动剂[10]。达峰时间0.5~1.5小时,起效快;半衰期1~2.6小时,活性代谢物半衰期2~5小时,清除快。故雷美尔通适用于入睡困难,给一过性失眠病人服雷美尔通16mg 或64mg,能缩短睡眠潜伏期,增加总睡眠时间,两种剂量疗效相当。给原发性失眠病人每夜服雷美尔通4~32mg,中度缩短睡眠潜伏期,但不增加总睡眠时间[2]。美国执行机构唯一不控制的睡眠药物就是雷美尔通。最近,美国食品药品管理局已批准雷美尔通治疗入睡困难[6]。
雷美尔通无滥用潜力,无撤退症状,无反跳性失眠。升高成年妇女的催乳素水平,降低成年男性的睾酮水平。雷美尔通经肝脏细胞色素P450 1A2 代谢,轻度肝病就能升高雷美尔通血药浓度,中度以上肝病者应慎用。氟伏沙明抑制细胞色素P450 1A2,戏剧性升高雷美尔通血清浓度,应避免联用[2]。
总之,BZD 受体激动剂治疗失眠安全有效,而非处方药和保健药、镇静性抗抑郁药、抗精神病药和其他催眠药治疗失眠尚缺乏系统支持证据[2]。
1 Roth T.Introduction:understanding neuronal pathways:novel targets for the management of insomnia[J].J Clin Psychiatry,2007,68(Suppl 5):4~5.
2 Curry DT,Eisenstein RD,Walsh JK.Pharmacologic management of insomnia:past,present,and future[J].Psychitr Clin N Am,2006,29(4):871~893.
3 Becker PM.Pharmacologic and nonpharmacologic treatments of insomnia[J].Neurol Clin,2005,23(4):1149~1163.
4 Benson KL.Sleep in schizophrenia:impairments correlates,and treatment[J].Psychiatr Clin N Am,2006,29(4):1033~1045.
5 Peterson MJ,Benca RM.Sleep in mood disorder[J].Psychiatr Clin N Am,2006,29(4):1009~1032.
6 Cooke JR,Ancoli-Israel S.Sleep and its disorders in older adults[J].Psychiatr Clin N Am,2006,29(4):1077~1093.
7 Roth T.A physiologic basis for the evolution of pharmacotherapy for insomnia[J].J Clin Psychiatry,2007,68(Suppl 5):13~18.
8 Soares CN,Murray BJ.Sleep disorders in women:clinical evidence and treatment strategies[J].Psychiatr Clin N Am,2006,29(4):1095~1113.
9 Mellman TA.Sleep and anxiety diaorders.Psychiatr Clin N Am,2006,29(4):1047~1058.
10 Mendelson WB.Combining pharmacologic and nonpharmacologic therapies for insomnia[J].J Clin Psychiatry,2007,68(Suppl 5):19~23.

