伴肾功能不全糖尿病患者基层护理面临的挑战
杜东辉
2型糖尿病可导致一系列的大血管和微血管并发症。糖尿病肾病(或糖尿病肾脏疾病)是最严重的并发症之一,作为最常见的慢性肾脏疾病(CKD),它已经在全球范围的广泛流行,有三分之一的终末期肾病(ESRD)都归因于此。伴CKD的2型糖尿病患者过早死亡的风险显著升高。而早期实现对血糖、血压及血脂的严格控制能够降低CKD发生风险。此外,一些传统抗糖血糖药物对肾功能不全患者的疗效较差,需要调整剂量或因为增加低血糖风险而不适合使用。近年来上市的新型药物,如DPP-4抑制剂,低血糖风险很低而且不增加体重,能够有效控制伴CKD的2型糖尿病患者的血糖。
2型糖尿病人群中CKD发生率
2型糖尿病的全球大流行
由于人口老龄化、乡村城市化以及肥胖率增加,糖尿病患病人数迅猛增长,已经成为一个全球性的公共健康问题。据估算,全球2型糖尿病患者人数将从2011年的3.66亿增长至2030年的5.52亿,此外还有3.98亿人处在糖尿病的边缘。尽管糖尿病发病率因国家和地区不同而有显著差异,但每个国家的糖尿病患病人数都在增长。随着2型糖尿病患病率的增长,可以预见CKD患病率也将不断增长,成为全球性的沉重负担。
2型糖尿病患者的CKD风险
2型糖尿病患者面临着更高的糖尿病肾脏疾病发生风险。CKD被定义为估算肾小球滤过率(eGFR)<60ml/min/1.72m2达3个月或更久,伴或不伴肾脏损害。2009年来自美国的一项研究发现,大约40%的2型糖尿病患者都存在不同程度的CKD。CKD与心血管疾病高风险相关,CKD患者死于CVD的比例高于死于ESRD的比例。然而,尽管CKD是2型糖尿病的一个常见伴随疾病,但是却经常得不到诊断和及时治疗。鉴于该病的高发病率,早期诊断进而及早干预以便延缓进展显得尤为重要。由于CKD早期可能没有任何症状,所以2型糖尿病患者需要定期监测肾功能。
微量白蛋白尿与GFR
在2型糖尿病人群中蛋白尿与CKD或糖尿病肾病的关系已得到充分证实,随着蛋白尿水平的增加,CKD风险增加。尿白蛋白排泄率从正常到大量蛋白尿的分级见表1。
微量白蛋白尿是2型糖尿病患者进行性肾脏损害的早期征兆。约29%~39%的2型糖尿病患者被发现存在微量白蛋白尿。eFGR也与2型糖尿病患者CKD风险增高有关。eGFR轻度降低伴随着糖尿病肾病风险的增高。eGFR与蛋白尿是CKD的独立危险因素,且存在风险叠加性。
微量白蛋白尿与eGFR均被用于CKD分期(见表2),但eGFR检测与蛋白尿水平之间很难一致。
澳大利亚非胰岛素依赖型糖尿病患者肾脏损害发生率全国调查(NEFRON)研究发现,在基层医院同时筛查微量白蛋白尿和eGFR,大约半数患者都存在CKD。
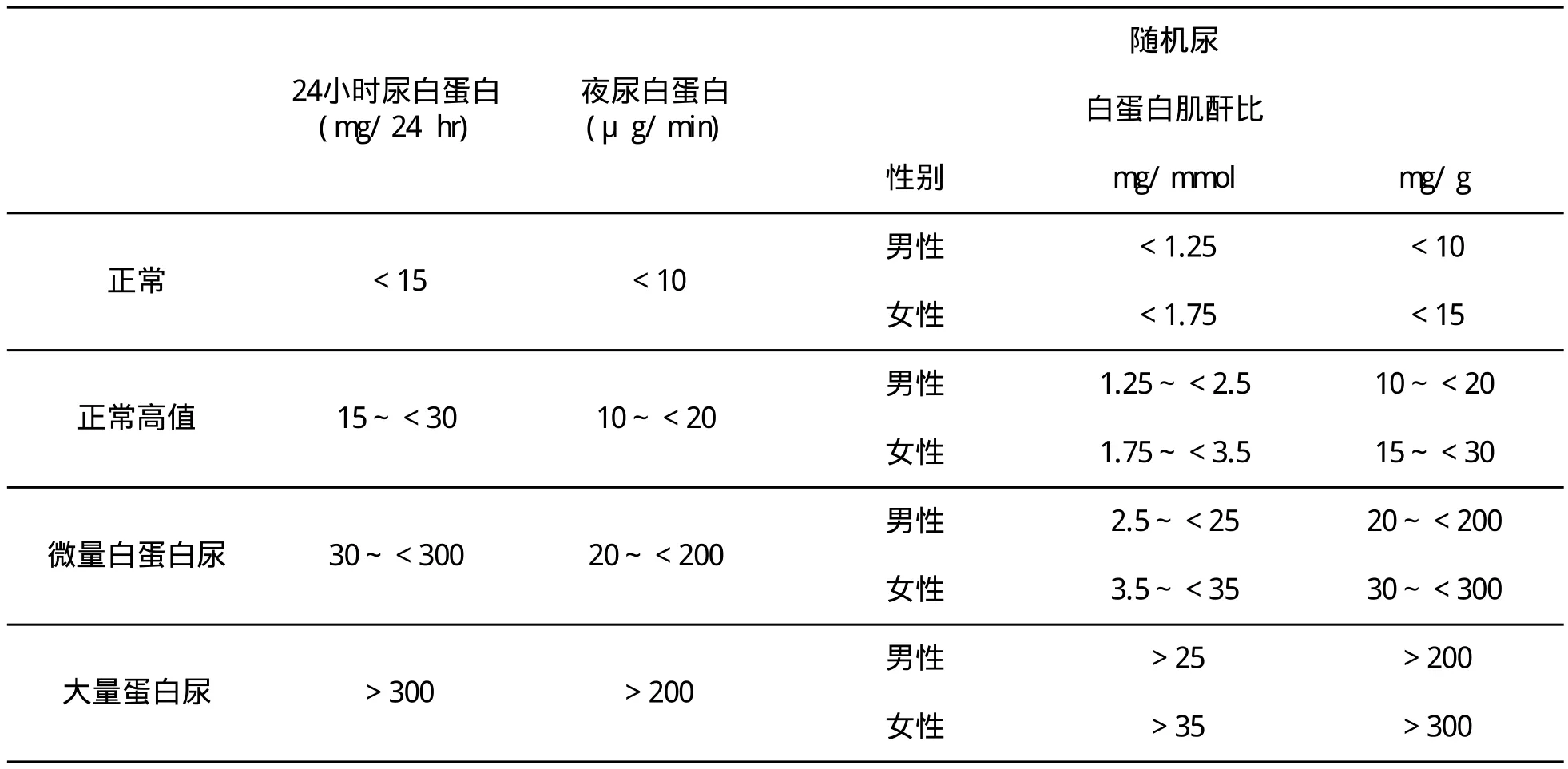
表1 尿白蛋白排泄率分级

表2 CKD分期
CKD相关发病率和死亡率
心血管风险
有关心脏和肾脏疾病病理相关性的证据越来越多,它们共同的危险因素包括高血压、胰岛素抵抗、血脂异常、肥胖、微量白蛋白尿、GFR降低。如前所述,伴CKD的2型糖尿病的CVD发生风险增加,而且CVD发生风险随eGFR降低而增加,也随蛋白尿水平增加而增加。eGFR与蛋白尿可能存在协同作用。美国肾脏数据系统报告,无CKD患者心梗后2年死亡率为44%,而CKD3期患者心梗后2年死亡率为58%,4~5期CKD患者心梗后2年死亡率为68%。
当CKD与2型糖尿病同时存在,心血管事件发生风险更高。一项纳入超过4,000名2型糖尿病患者的研究发现,eGFR降低的患者发生心血管事件(包括死亡、心梗、心衰)的风险更高,而且该风险独立于微量白蛋白尿和代谢控制水平。2011年的一项meta分析发现,存在蛋白尿或GFR降低的2型糖尿病患者心血管事件发生风险增加2倍,在校正了其他心血管危险因素、糖尿病病程和血糖控制后,该相关性依然存在。
临床医生对2型糖尿病患者进行CKD筛查非常重要,了解2型糖尿病患者中CKD与心血管事件发生风险间的关系能够帮助临床医生制定个体化的筛查和治疗策略,以预防CVD和ESRD。
低血糖风险
CKD的存在会显著增加伴或不伴糖尿病的患者的低血糖发生风险,该风险在同时存在CKD和糖尿病的患者中最高,最可能的原因是某些降糖药引起低血糖。然而,某一特定降糖药所引起的低血糖风险增加程度尚不完全清楚。临床医生在治疗伴CKD的2型糖尿病患者时应警惕潜在的低血糖风险,因其可导致严重后果,其中包括冠脉缺血、心律失常和猝死。
高血糖的治疗
严格控糖原则
高血糖是2型糖尿病患者发生微血管并发症和CVD的罪魁之一,而糖尿病肾病是这些并发症中最严重的问题之一。在疾病早期实现严格的血糖控制有助于预防肾脏的进一步损害。控糖的目标是在不出现低血糖的前提下实现并保持糖化血红蛋白达标。英国前瞻性糖尿病研究(UKPDS)的后续研究发现,2型糖尿病患者的强化治疗即便结束,严格血糖控制降低微血管和大血管并发症风险的益处仍然存在。这一长期持久的益处被称为遗赠效应(legacy effect),这也再次强调了早期强化控糖的重要性。
2型糖尿病患者血糖控制的作用已经得到了很多里程碑式研究的证实,例如UKPDS研究证实糖化血红蛋白水平越低,微血管并发症(包括CKD)发生风险越低。
抗高血糖药物的选择
目前,有多种具有不同药理和作用机制的药物可用于治疗高血糖,但是伴CKD的2型糖尿病患者的治疗选择却比较有限,这是因为GFR的降低会导致某些药物或其代谢产物的蓄积。尽管近年来的治疗指南不断更新,将很多新型药物纳入进来,但却并没有对CKD患者给出更多的选择。在当前临床上被广泛应用的口服降糖药中,很多药物并不适合CKD患者,例如,二甲双胍不适用于中重度CKD患者,某些磺脲类药物(如格列本脲)在肾病患者中可导致持续时间很长的低血糖,一些其他类型的口服降糖药在用于中重度CKD患者时也需要调整剂量。因此,临床医生充分考虑患者的肾功能不全程度和剂量调整需求,制定个体化的治疗,显然至关重要。
胰岛素是治疗伴中重度CKD的2型糖尿病患者的中流砥柱。对于轻中度CKD患者,磺脲类药物中的格列喹酮也可使用。新型抗糖药物,如DPP-4抑制剂、GLP-1受体激动剂,在肾病患者中的使用也已有一些研究数据。
沙格列汀、西格列汀和维格列汀均主要通过肾脏排泄,所以用于CKD患者时,会因肾脏排泄率降低而出现蓄积。因此,中重度CKD患者在使用此类药物时需要调整剂量。不过,DPP-4抑制剂在降低糖化血红蛋白和空腹血糖方面很有效。(见表3)利拉利汀是DPP-4抑制剂中很特殊的一个,它的主要清除途径不是肾脏,所以肾功能不全对利拉利汀的药代动力学影响很小,因此用于各期CKD患者都无需调整剂量。
结论
2型糖尿病患者早期发现CKD至关重要。定期对2型糖尿病患者通过尿白蛋白和GFR检查来评估肾功能,并据此制定个体化的降糖治疗方案,能够帮助临床医生更好地预防进一步的肾脏损害和降低CVD风险。对于伴有肾脏损害的2型糖尿病患者,降糖药物除了胰岛素之外,DPP-4抑制剂(尤其是利拉利汀)由于其理想的有效性和可耐受性,也将扮演重要的角色。
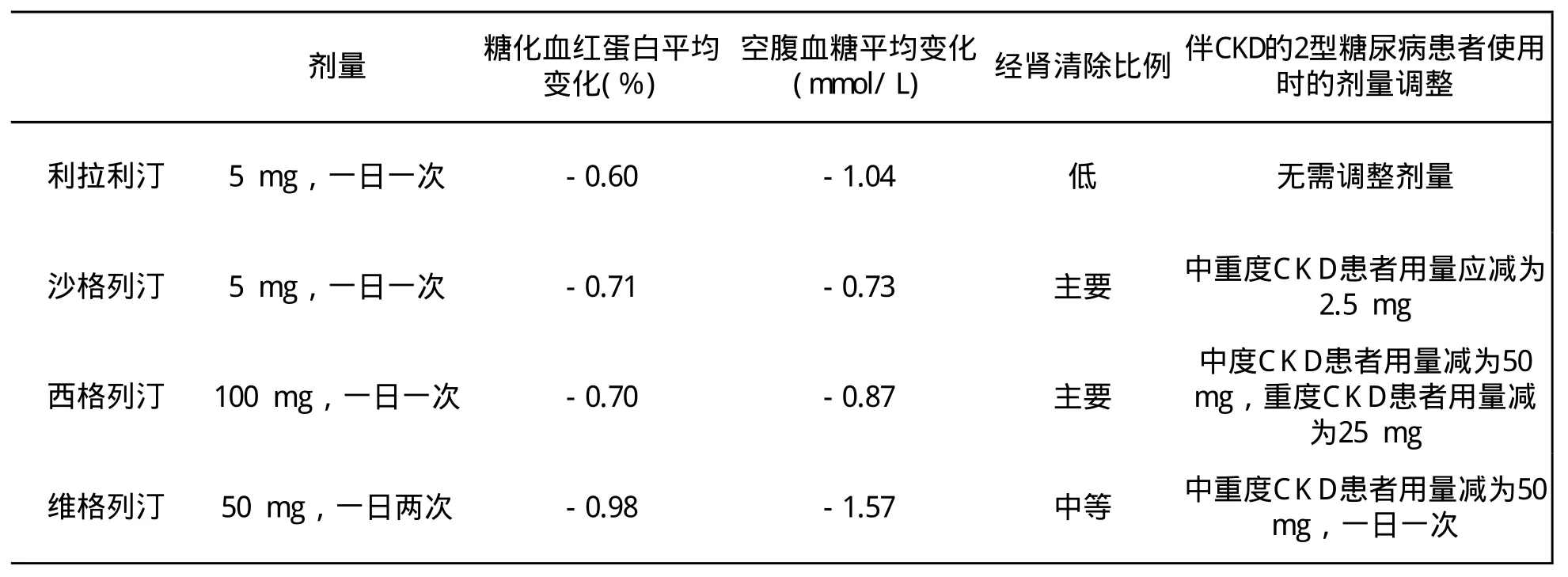
表3 DPP-4抑制剂用于肾功能不全患者的疗效与剂量调整的相关数据

