胫骨结节前内侧移位术与内侧髌股韧带重建术治疗髌股关节对合不良初期临床疗效分析
朱庆军 霍文玲
膝前痛是一种常见临床症状,可由不同解剖结构引起,其中因髌股关节对线不良所引起的髌股关节骨关节炎是常见原因,常见于中青年患者,女性多于男性。治疗方法包括保守治疗及手术治疗,原则上若保守治疗效果不明显,有髌股关节结构异常或髌骨对线不良的客观依据时,可采取手术治疗。文献资料中提及的手术方法很多,传统的治疗方法以胫骨结节前内侧转移来改变胫骨结节的位置,纠正Q角异常、胫骨旋转,股四头肌肌力异常等因素造成的髌骨对位不良为主。而内侧髌股韧带(medial patellofemoral ligament-MPFL)是防止髌骨外移以及控制髌骨运动轨迹的重要结构,近年来重建内侧髌股韧带重新恢复髌骨内外侧软组织平衡及运动轨迹来治疗髌股关节对合不良成为临床研究的热点,本文通过随访研究对比观察两种不同方法治疗髌股关节对合不良的临床效果。
1 资料与方法
1.1 一般资料 随诊2005年6月至2008年9月经手术治疗的因髌股关节对合不良引起的膝前痛患者32例。其中男9例,女23例;年龄21~45岁。从初次发病到此次手术4个月~22年,平均89个月。行胫骨结节前内移术14例(移位组),男4例,女10例;内侧髌股韧带重建术18例(重建组),男5例,女13例;手术指征:膝前痛症状存在至少2年以上,或既往存在髌骨不稳定的病史同时存在髌骨脱位症状。
1.2 髌骨稳定性手法检查 屈膝30°向外侧推移髌骨移动度>1.5~2 cm,可以诊断为髌骨不稳。如髌骨移动度>1.5~2 cm,并且为软性止点,可以认定为恐惧试验阳性,诊断为髌骨脱位。向内侧推移髌骨移动度小于髌骨宽度的1/4,为外侧过度紧张。以上标准也用于判定术中重建髌股关节对合关系;确定髌外侧支持带是否需要松解以及松解的程度;进行术后随访判定髌骨的稳定性。术前评分:术前对每位患者进行Lysholm评分、IKDC主观评分、Kujala knee score评分,术前移位组与重建组各组评分比较差异无统计学意义(P>0.05)。影像学检查:进行膝关节屈曲20度膝关节横断面CT平扫:测量髌骨外移率及髌倾斜角,2组患者术前髌骨外移率及髌倾斜角比较均无统计学意义(P >0.05)。
1.3 手术方法 所有患者首先行膝关节关节镜检查,关节镜检查下髌股关节,髌股关节不稳出现骨关节炎时可见膝关节屈曲0~70°时,髌骨向外侧移位,其软骨损伤部位与股骨滑车软骨损伤部位相接触,确认诊断。关节镜监视下用射频冷消融器修整关节软骨,并同时处理其它病变,如半月板损伤、游离体、滑膜皱襞等。关节镜检查结束。
胫骨结节前内移位术取膝前正中切口,向外侧游离皮瓣。沿股外侧肌后外侧缘、髌骨外侧至胫骨结节,纵向切开髌骨外侧支持带。在关节囊滑膜层与纤维层之间分离,并切开纤维层,保留滑膜层完整。尽量保留髌前脂肪垫完整。用两枚直径3.0 mm骨圆针确定截骨平面,以摆锯沿骨圆针确定的截骨平面自前内向后外截断胫骨结节,保护好髌韧带及髌前脂肪垫。也可以用一薄骨刀完成截骨。保留胫骨结节远端部分软组织与胫骨相连续,这一软组织可作为铰链。将胫骨结节向内侧、前侧移位,并用一枚骨圆针临时固定,向近端牵拉股四头肌腱,屈伸活动膝关节,手法测试重建髌股韧带的张力;关节镜探查静态观察髌股关节对合关系;关节镜探查动态观察髌股关节对合关系及髌骨运动轨迹。调整韧带张力,直至获得良好的髌股关节对合关系和内外侧软组织平衡后,用两枚直径4.5 mm松质骨螺钉固定胫骨结节,并使螺钉与截骨平面垂直,使骨折面间加压。螺钉头端应穿过对侧皮质,螺钉尾端埋入胫骨结节,避免凸起于皮下。术中C形臂透视下确认胫骨结节与螺钉位置。伸膝位支具固定。
行内侧髌股韧带重建术取自体股薄肌肌腱(如股薄肌肌腱过细或过短则取半腱肌肌腱加强)修整后,一端编织缝合2.5 cm,另一端,缝合牵引线备用。将股骨内侧髁的最高点和股骨内收肌结节之中点初步选定为股骨止点,髌骨内缘中上1/3处为髌骨止点,分别垂直于股骨内侧髁和髌骨内缘打入导针。然后将髌骨置于滑车中心,分别测量屈膝 0°、30°、50°、70°、90°时两点之间的距离,差距小于或等于4 mm,谓之等长[1,2]。如差距较大则适当调整两点的位置,主要是股骨侧的位置反复测量,直至选择满意的等长位点。在股骨侧沿导针切口1 cm,止血钳钝性剥离至骨面以7 mm钻头,钻3 cm长骨性隧道,将肌腱编织缝合端导入隧道内,以7 mm可吸收螺钉固定。髌骨前正中切口,长约4 cm。移植肌腱经股骨切口,紧贴关节囊外侧面由髌骨侧切口导出。屈膝60度固定髌骨于股骨滑车中央,首先将移植肌腱游离端初步固定于选定位置之髌骨内缘及前面,伸屈膝活动,观察张力的变化。手法测试重建髌股韧带的张力;关节镜探查静态观察髌股关节对合关系;关节镜探查动态观察髌股关节对合关系及髌骨运动轨迹。调整韧带的张力,直至获得良好的髌股关节对合关系和内外侧软组织平衡,即进行固定。固定方法是将选定部位的软组织予以清理,露出骨面并稍加打磨,两侧以1 mm克氏针相对钻孔,以丝线将肌腱固定于髌骨内缘及前面3~4针,剩余肌腱返折后折叠缝合,加强固定。将股内侧肌斜头在髌内侧附丽点的腱性组织连同肌肉切开后向下及内侧移位缝合于重建的髌股韧带靠近髌骨止点的位置。
1.4 术后康复计划 所有患者术后支具伸直位固定6周。术后第2天开始在CPM辅助下进行轻度屈膝锻炼,活动范围0~30°,一般术后4周内屈膝到90°。术后第2天开始进行股四头肌等长收缩、直腿抬高锻炼等。术后第2周可扶双拐下地,患肢部分负重。患者进行负重或步行锻炼时,必须佩戴支具,完全负重的时间一般在术后4周。6周后去除支具,但要求患者在运动或康复锻炼时佩戴具有髌骨稳定作用的护膝。3个月可恢复正常工作,慢跑。6个月时可恢复正常的体育活动。
1.5 随访及评价 术后随访记录并发症的发生和转归。进行手法检查髌骨稳定性。以术后Lysholm评分、IKDC主观评分、Kujala knee score进行膝关节功能评分。随访测量髌骨外移度及髌骨倾斜角。
1.6统计学分析应用SPSS 12.0统计软件,计量资料以¯x±s表示,采用t检验,P<0.05为差异有统计学意义。
2 结果
32例中行髌外侧支持带松解手术22例,胫骨结节转移术组14例,髌股韧带组8例。随访时间12~36个月,胫骨结节移位组1例患者在康复功能锻炼时出现了胫骨骨折,经历了再次内固定手术,然而2年后随访膝关节功能恢复并未受到明显影响。
2.1 手法髌骨稳定性检查 胫骨结节转移术后4例患者外推试验髌骨外移>1.5 cm,髌骨不稳发生率28.6%。髌股韧带重建组1例患者外推试验髌骨外移>1.5 cm并为硬性止点,髌骨不稳发生率5.6%。髌股韧带重建术后髌骨稳定性好于胫骨结节转移术(P <0.05)。
2.2 屈膝20°CT评价髌股关节对合关系,测量髌骨倾斜度和髌骨外移率。术后2组髌骨倾斜角和髌骨外移率均恢复至正常范围,2组比较术后髌骨倾斜角和髌骨外移率差异无统计学意义(P >0.05)。见表1~3。

表1 胫骨结节转移术组手术前后髌骨倾斜度和髌骨外移率比较

表2 MPFL重建术组手术前后髌骨倾斜度和髌骨外移率比较

表32组患者术后髌骨倾斜度和髌骨外移率比较¯x±s
2.3 术后Lysholm 评分、IKDC主观评分、Kujala knee score评分均明显高于术前评分,并且重建术组好于移位术组,二者比较具有统计学差异(P <0.01)。见表4~6。
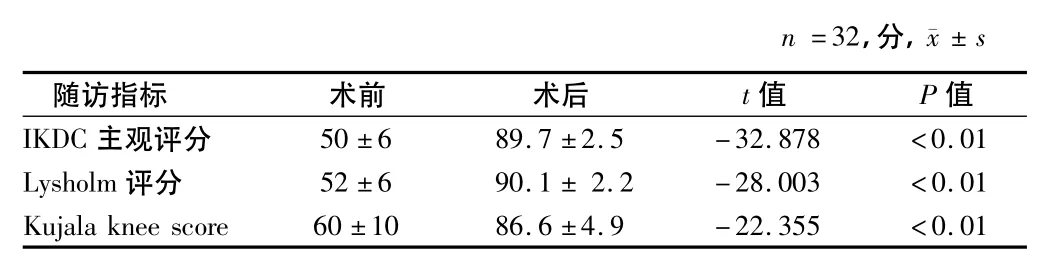
表4 胫骨结节移位术组手术前后膝关节评分比较
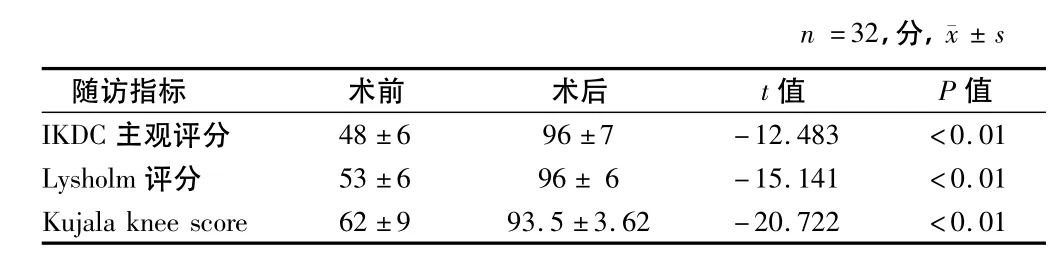
表5 MPFL重建术组手术前后膝关节评分比较

表62组术后膝关节评分比较n=32,分,¯x±s
3 讨论
3.1 髌股关节的生物力学特点 髌股关节骨关节炎常发生于40~60岁的中年人[3]。发病机制是髌骨外倾或外移,髌股关节外侧压力增大,造成髌骨外侧、股骨滑车外侧半软骨损伤。主要症状是膝前痛。在疾病早期可被误认为髌骨不稳。CT、MRI、髌骨轴位X线检查可助诊断[4,5]。手术治疗方法包括关节镜监视下髌外侧支持带松解内侧支持带紧缩术、髌骨切除术、单纯髌股关节成形术、胫骨结节前内侧移位联合髌骨外侧支持带松解术,内侧髌股韧带重建术等。
3.2 胫骨结节前内侧转移术 胫骨结节前内侧移位术是传统的治疗髌股关节对合不良的方法。其目的是内移髌骨,减小髌股关节压力,Cameron[6]报道在中年患者,良好率达82%,年龄大于45岁患者其临床效果更好。Fulkerson等[7]报道术后2年优良率达90%,未发生术中及术后并发症,髌骨内移最大达15 mm,但他强调了术中关节镜检查的重要性,通过髌骨内上入路可以在屈膝0~70°范围内观察髌股关节。Ellera等[8]认为疗效与髌骨软骨损伤部位有关。髌骨外侧半损伤,优良率87%,内侧损伤为55%,而弥漫性损伤仅为20%。因此,胫骨结节前内侧移位术手术适应症局限于髌股关节外侧损伤的疾病。如果仅为髌骨外侧移位,Bellemans等[9]仅行胫骨结节前内侧移位术,而不进行髌骨外侧支持带松解。他认为髌骨外侧移位并外倾时才行髌骨外侧支持带松解。但生物力学研究并不支持此观点[10],本研究也正式如果不行外侧支持带松解,仅靠胫骨结节前内侧移位很难达到良好的髌股关节对合关系,因此随访的14例患者无1例外进行了外侧支持带的松解。
3.3 内侧髌股韧带重建术 内侧髌股韧带被认为是维持髌骨稳定的最主要的静态软组织限制力量,可提供约53%~60%的限制力[11,12],在髌股关节炎的患者中,内侧髌股韧带松弛或损失常常是造成髌股关节对合不良的重要原因。Marray[13]的研究证实髌骨脱位患者中94%的病例存在MPFL的撕裂。因此近年来MPFL修复或重建成为恢复髌股关节解剖关系的主要手术方法。对于髌股韧带的重建,目前的学者采用不同的方法[14],致力于恢复髌骨内外侧软组织平衡及正常的运动轨迹。学者研究证实内侧髌股韧带重建后可以大大缓解膝前痛,改善髌股关节炎症状,初步的临床文献报道也显示中期的随访结果优良率高达96%[15],本研究也证实重建通过重建内侧髌股韧带可以达到良好的髌股关节软组织平衡。
3.4 两种手术方法比较 临床随访提示尽管术后2组髌骨倾斜角和髌骨外移率均恢复至正常范围,2组比较术后髌骨倾斜角和髌骨外移率差异无统计学意义,但是髌股韧带重建术后膝关节评分优良率好于胫骨结节转移术后优良率,说明内侧髌股韧带重建可以更好地提高髌骨的动力学功能,提高手术的效果。胫骨结节移位术的有创性及局部疼痛并发症要高于髌股韧带重建术,研究显示胫骨结节移位术后骨折率为2.6%[16],骨折常发生在术后功能锻炼时,由部分负重至完全负重期时。因为胫骨结节截骨后减弱了胫骨近端的强度,所以应让患者充分理解8周内部分负重的重要性,且须6个月内避免体育活动。本研究也出现术后4周时1例患者在康复功能锻炼时出现胫骨骨折。另外,胫骨结节移位术要求移位准确,不恰当的内移可能会增加髌骨内侧面的磨损。而韧带重建术后的主要问题在于腱骨愈合过程较慢,可能会出现排异反应,韧带被拉长或蠕变等不良反应,本研究中所有病例均采用自体肌腱移植,因此大大减少了排异反应的发生率。尽管如此,髌股韧带重建术后仍有一定的失败率,研究显示重建韧带在伸膝位过度紧张,而屈曲位过度松弛,并提出非等长的重建方法是导致失败的关键因素。David等[17]的实验研究显示重建的内侧髌股韧带在膝关节中度到深度屈曲时未能恢复正常的髌骨运动轨迹。临床随访报告也显示部分患者术后仍然出现髌骨脱位复发、髌骨不稳,膝前痛等[18],因此目前临床上又提出双束解剖重建髌股韧带。
本研究证实不论是胫骨结节转移术还是髌股韧带重建术均能明显提高髌骨稳定性,而髌股韧带重建术临床并发症少,手术简单,创伤小,术后膝关节功能评分改善明显,建议临床更多采用。
1 Ellera GJ.Medial patellofemoral ligament reconst ruction for recurrent dislocation of the patella:a preliminary report.Arthroscopy,1992,8:335-340.
2 Sallay PI,Poggi J,Speer KP,et al.Acute dislocation of the patella.A correlative pathoanatomic study.Am J Sports Med,1996,24:52-60.
3 Pidoriano AJ,Weinstein RN,Buuck DA,et al.Correlation of patellar articular lesions with results from anteromedial tibial tubercle transfer.Am J Sports Med,1997,25:533-537.
4 Fulkerson JP,Schutzer SF,Ramsby GR,et al.Computerized tomography of the patellofemoral joint before and after lateral release or realignment.Arthroscopy,1987,3:19-24.
5 Murray TF,Dupont JY,Fulkerson JP.Axial and lateral radiographs in evaluating patellofemoral malalignment.Am J Sports Med,1999,27:580-584.
6 Cameron HU,Huffer B,Cameron GM.Anteromedial displacement of the tibial tubercle for patellofemoral arthralgia.Can J Surg,1986,29:456-458.
7 Fulkerson JP,Shea KP.Disorders of patellofemoral alignment.J Bone Joint Surg Am,1990,72:1424-1429.
8 Ellera GJ.Medial patellofemoral ligament reconst ruction for recurrent dislocation of the patella:a preliminary report.Arthroscopy,1992,8:335-340.
9 Bellemans J,Cauwenberghs F,Brys P,et al.Fracture of the proximal tibia after Fulkerson anteromedial tibial tubercle transfer.A report of four cases.Am J Sports Med,1998,26:300-302.
10 Ishibashi Y,Okamura Y,Otsuka H,et al.Lateral patellar retinaculum tension in patellar instability.Clin Orthop Relat Res,2002,8:362-369.
11 Fulkerson JP,Schutzer SF,Ramsby GR,et al.Computerized tomography of the patellofemoral joint before and after lateral release or realignment.Arthroscopy,1987,3:19-24.
12 Pidoriano AJ,Weinstein RN,Buuck DA,et al.Correlation of patellar articular lesions with results from anteromedial tibial tubercle transfer.Am J Sports Med,1997,25:533-537.
13 Murray TF,Dupont JY,Fulkerson JP.Axial and lateral radiographs in evaluating patellofemoral malalignment.Am J Sports Med,1999,27:580-584.
14 Cossey AJ,Paterson R.A new technique for reconstructing the medial patellofemoral ligament.Knee,2005,12:93-98.
15 Nomura E,Horiuchi Y,Kihara M.A mid-term follow-up of medial patellofemoral ligament reconstruction using an artificial ligament for recurrent patellar dislocation.Knee,2000,7:211-215.
16 Stetson WB,Friedman MJ,Fulkerson JP.Fracture of the proximal tibia with immediate weightbearing after a Fulkerson osteotomy.Am J Sports Med,1997,25:570-574.
17 David A,Parker MD,Jerry W,et al.Comparison of Isometric and Anatomic Reconstruction of the Medial Patellofemoral Ligament:A Cadaveric Study.Orthopedics,2008,31:339-343.
18 Deie M,Ochi M,Sumen Y,et al.A long-term follow-up study after medial patellofemoral ligament reconstruction using the transferred semitendinosus tendon forpatellardislocation.KneeSurgSports Traumatol Arthrosc,2005,13:522-528.

