湖南省医疗保险异地就医服务与管理
医疗保险“一卡通”技术标准体系研究课题组
(中国医疗保险研究会 北京 100716;华中科技大学同济医学院医疗保险研究中心 武汉 430030)
湖南省医疗保险异地就医服务与管理
医疗保险“一卡通”技术标准体系研究课题组
(中国医疗保险研究会 北京 100716;华中科技大学同济医学院医疗保险研究中心 武汉 430030)
本文分别从异地就医形式、结算方式以及信息系统建设三方面简要介绍了湖南省异地就医服务与管理现状,阐述了该省异地就医存在的问题及应对措施;并结合我国异地就医现状,分别从体制层面、管理层面、服务层面和技术层面提出政策建议,以期对“一卡通”技术标准体系的建立提供参考依据。
异地就医;服务;管理;一卡通;技术标准体系
近年来医疗保险参保人员中异地就医现象越来越普遍,由于我国现行卫生体制的不完善和配套政策的缺失,异地就医所产生的问题日益严重。为此,各地根据自身情况开展了形式多样的探索,取得了一定的成效。现就湖南情况予以介绍。
一、湖南省异地就医概况
(一)异地就医的形式及结算方式
湖南省异地就医人员主要有以下三种:异地安置,即长期驻外工作人员和异地安置的退休人员;异地急诊,即短期驻外人员突发疾病需要异地就医;异地转诊,即由于病情需要以及受限于当地医疗条件而转往统筹区以外医院治疗的人员。
湖南省对异地安置人员主要有两种结算方式:一是在未联网地区,患者在就医地先行垫付医疗费用,并填写异地就诊表格,随后所有的相关材料,包括发票、医疗费用明细清单、病历、异地就诊表格等一并交给该单位的医保专管员,由专管员定期到参保地医保经办机构报销。二是在长沙及参保人员长期居住人数较多的城市,选取一两家省本级定点医院,签订协议,实施点对点的即时联网结算,并委托当地的医保经办机构对参保患者住院真实性、治疗合理性、医疗服务规范性进行监管。患者只需支付自付部分费用,其余费用由湖南医保局和定点医院联网结算。
对异地急诊人员,需先向其所在单位报告相关情况,由单位向医保局申报备案,而后出具相关资料(包括单位证明、门急诊病历、医疗费用明细清单、发票等),由医保局审查通过即可获得报销。
对异地转诊人员,需先到代表当地最高医疗水平的医院就诊,获得相关专家的转诊认可,开具转诊介绍信,才能前往统筹区外医院就医。患者报账时必须出具介绍信回执、发票、医疗费用明细清单、诊断证明书、病历等才能获得报销。
总之,目前湖南省主要有三种结算方式:患者先行垫付,手工报账为主;异地签订协议,点对点联网结算,委托监管为辅;由医保经办机构垫付医疗费用,即医院与就诊地最高医保经办机构结算医疗费用。
(二)信息系统建设现状
1.“大医保系统”管理模式
2000年湖南省正式启动了联网结算管理系统,在全省范围内推出了统一的软件系统,形成了“社会医疗保险信息管理系统”——“大医保系统”的建设思路。该系统囊括了城镇职工医疗、工伤、生育保险,城镇居民医疗保险,预留了新农合接口,开发了异地转诊结算系统(医保关系转移接续、省市两级管理平台)等等,即所有的医保相关业务均集中于“大医保系统”中。
所谓“大医保系统”,涉及了五个内涵,即“一纵、三横、二库、四台、五级终端”。一纵:即部级→省级→市级→县区级,从上到下每级的数据都是畅通的;三横:即湖南省内部省级、市级、县区三级管理平台;二库,即统一数据资料,所有的数据布局坚持省市两级数据库原则,所有的区县不再单独设置数据库,所有数据(包括业务数据和政策数据)集中保存于市本级,由市本级统一建设数据中心,统一管理,并与省本级数据中心联通;四台:即省级管理平台、市级管理平台、区县经办平台和社区(乡镇)业务办理平台;五级终端:即除内部管理平台外,还提供向外延伸的服务平台,例如,参保单位服务终端、网上办事系统、医疗机构结算系统、协议药店购药系统、社区卫生服务系统、银行联网对账结算系统等。
为了顺利推广“大医保系统”在全省范围内的使用,湖南省制定了相应的配套政策,即在“大医保系统”管理模式中坚持以下五点原则:一是参保地信息;二是参保地结算政策;三是就医地实时结算;四是就医地医疗保险经办机构和当地医疗机构之间进行结算;五是省、市两级医疗保险结算中心进行清算,市本级医疗保险经办机构自行和下属区县进行清算。
2.异地就医联网结算系统
“大医保系统”中包含了异地就医联网结算系统,其最终目标是实现“四统一”:统一建设信息系统、统一数据库、统一操作软件、统一结算平台。目前,异地就医联网结算系统只在岳阳试运行。为配合该联网结算系统,湖南省制定了省内异地就医业务的经办流程,即申请、就医、监管、清算。现以岳阳人到长沙看病为例演示这一流程。
申请:患者向参保地医保经办机构(岳阳)提出异地(长沙)就医申请→参保地医保经办机构审核通过→在省级结算管理中心备案。
就医:省级结算管理中心和定点医院实现数据联网,患者信息传输到医院→患者在就诊地(长沙)定点协议医院前台就医并按参保地(岳阳)政策进行费用结算→患者支付自付部分费用。
表面上看,患者在医院前台进行的费用结算是一个简单的操作过程,但实际上这一简单过程是以后台复杂的网络信息传输为支撑,其具体过程为:医院将患者的费用信息传输到省级结算中心,经其传输回参保地(岳阳)医保经办机构,按当地政策进行费用结算完毕后,传输回省级结算中心,再将结果传输给医院。
监管:就诊地(长沙)医保经办机构进行费用初审(主要针对诊疗的合理性)→参保地(岳阳)医保经办机构进行费用确认(复审)→就诊地(长沙)的最高医保经办机构(湖南省医保局)对医院进行费用结算。
清算:参保地、就诊地医保经办机构分别和各自的市级结算中心进行差额结算→市级结算中心和省级结算中心定期进行差额结算。
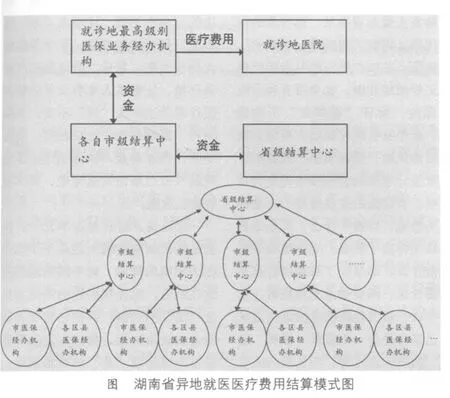
由上可见,湖南省在异地就医医疗费用结算方面提出了一个颇具特色的构想,即由就医地最高医疗保险业务经办机构垫付医疗费用。这种结算模式的具体理念为:建立一个省本级结算中心和14个市本级结算中心;异地就诊的医疗费用均由就诊地的最高医保业务经办机构先行垫付;市级下属区县的医保经办机构定期与各自的市级结算中心进行清算,省级结算中心定期与市级结算中心进行清算。在这种构想模式下,异地就医的资金流大致如图,可以看出,医院只和当地最高级别的医保经办机构发生资金往来,参保患者在医院前台结算之后不再参与费用的报销结算,大大减轻了医院和参保人的负担,也从根本上解决了异地就医人员垫付费用高、报销周期长、个人负担较重的问题。
3.异地购药结算系统
以岳阳市为例,其医保个人账户统一实行IC卡管理模式,所辖各区县的参保人员可在全市范围内任意一家医保定点药店使用医保IC卡进行无障碍购药消费。药店定期到辖区所属的医保经办机构进行结算,各区县间异地购药数据由市结算中心定期统一结算并完成费用的清算。
二、湖南省异地就医存在问题及应对措施
(一)报销标准缺乏政策依据。目前,国家并未就异地就医的报销标准予以规定,全国各地均结合自身经济发展特点,制定了相应的报销政策。在《湖南省城镇职工基本医疗保险异地就医结算管理试行办法》中,湖南省明确规定异地就医采取参保地政策予以结算。
(二)基金的垫付政策缺失。在异地就医结算方式上,湖南省提出了由就医地最高医疗保险经办机构垫付医疗费用的构想。这个构想摒弃了参保患者先行垫付、手工报销的报账模式,为参保患者提供了极大的便利。但由于我国目前尚未出台基金垫付的相关政策,因此其合理性、依据以及垫付基金的来源等政策性问题成了制约这一结算模式的瓶颈。对此,湖南省提出了“省、市二级调剂金”的设想,即通常意义上的风险储备金,并规定省级调剂金为统筹基金当年结余的2%,市级调剂金的比例由各市自行确定。同时,“调剂金”的比例并非一成不变,各地可根据自身情况调整基金比例以适应业务需要。
(三)统筹层次过低。湖南省提出的全省联网结算模式,其实施关键在于医疗费用的垫付制度,而垫付资金的来源是统筹基金结余,因此基金统筹层次的高低关系着着全省联网结算的能否实现。现阶段,湖南省各个地区普遍存在统筹层次过低的现象。湖南省采取逐步推进的方法,先解决市一级资金统筹问题,再解决全省资金统筹问题,最终实现全省联网结算。
(四)“三大目录”缺乏统一标准。目前,我国出台了药品目录,统一了药品名称,但并未制定相应编码,这导致不同地区在录入药品过程中采用不同的代码,造成相互之间信息不能对接、共享。针对这一问题,湖南省自行编制并在全省范围内推广统一的药品目录代码,同时开发了药品目录匹配系统。
(五)信息系统混乱。湖南省的联网结算管理系统尚未统一,相互之间难以实现信息传输、共享和费用结算。目前,湖南省正借助“大医保系统”逐步整合、规范信息系统,最终实现信息系统的标准化。
三、政策建议
(一)体制层面
我国应逐步提高医保统筹层次,以实现卫生资源的合理分配并建立健全医保关系属地化管理的配套措施,缓解异地就医问题。明确规定异地就医适用的报销政策,使异地就医报销问题有章可循。尽快统一“三大目录”,其中,编码的制定和统一尤为迫切和重要,只有规范了“三大目录”,才能统一数据标准,才能实现信息的标准化,最终实现信息无障碍传输、对接和共享。此外,鉴于目前医疗服务行为的合理性难以鉴定和监管,建议国家尽快建立健全临床诊疗路径,以规范医疗行为,减低医疗服务中的道德风险。
(二)管理层面
首先,借鉴欧盟跨国就医的管理经验,建立一个以中央为首的异地就医协调机构和专家组,负责制定异地就医整体框架、相关政策基准和技术标准等,并负责中央和各省及国家各部门之间的协调工作,以实现制度间的顺畅衔接和转换。其次,我国现行的管理体制决定了上级医保经办机构与下级医保经办机构之间是“业务指导”关系,而非“垂直、强制管理”关系,导致上级机构对下级机构缺乏必要的约束力,在很大程度上阻碍了标准化的推广和实行。因此,国家是否可以考虑改革管理体制,把下级医保机构直接纳入上级医保机构的管辖范围,形成从上到下的隶属关系,以保证政策、标准能顺利得到执行和推广。第三,明确相关部门对异地就医的监管职责,建立委托机制和互信机制,减少各种违规行为,避免监管漏洞。第四,统一异地就医过程中涉及的相关业务表格,类似欧盟使用的“E表格”,以保证异地就医信息的规范和顺利传递。
(三)服务层面
正确引导异地就医,公平、合理分配就医机会,注重医疗服务的连续性和协调性;改变参保患者先行垫付、手工报账的报销方式;统一医保服务中的结算手续标准,提高服务效率;统一药品、诊疗项目、医疗设施“三大目录”,提高异地就医管理服务的满意度。
(四)技术层面
主要有两方面问题:一是尽快统一信息系统,包括统一数据库、操作软件、结算平台等,以实现信息系统的标准化。二是异地就医联网结算涉及复杂的信息数据流实时交换过程,需要有强大的网络做支撑,对网络的安全性、快速性均有很高的要求。因此,国家是否可以设置社会保障专网,并进行统一的规划、控制和管理,以保障异地就医联网结算的顺利运行。
总而言之,实现医疗保险异地就医“一卡通”,其关键问题不在于技术上能否实现,而在于是否有相应的配套政策作支持。只要异地就医的政策性问题得到落实和统一,那么在全国范围内实现“一卡通”就指日可待。
Services and Management of Medical Insurance for Off-site Medical Treatment in Hunan Province
Project Team for “Research On the Technology Standards System of “One-card” in Medical Insurance”
(China Health Insurance Research Association, Health Insurance Research Center of Tongji Medical College, Huazhong University of Science & Technology)
The article brief l y introduces the status of services and management of medical insurance for off-site medical treatment in Hunan province from forms, methods and tools of payment and the construction of information system respectively; discusses the existing problems and the countermeasures. Moreover, combining the status of off-site medical treatment in our country, the article makes suggestions in aspects of system, management, service and technology so as to provide references to the establishment of technology standards system of “one-card” in medical insurance.
off-site medical treatment, services, management, one-card, technology standards system
C913.7 F840.684
B
1674-3830(2010)01-19-4
2009-12-11

