2018—2022年长沙某医院结核病患者肺炎克雷伯菌感染的临床分布及耐药性分析
税剑 潘建华 向延根 石国民 罗莉


摘要:目的 探讨长沙市中心医院结核病患者肺炎克雷伯菌感染的耐药性变化情况,为临床合理使用抗生素提供科学依据。方法 WHONET5.6软件统计分析2018年—2022年长沙市中心医院结核病患者肺炎克雷伯菌感染的标本来源以及耐药率,采用SPSS21.0软件比较分析结核普通病房患者与结核重症病房患者肺炎克雷伯菌的耐药性差异。结果 2018—2022年长沙市中心医院结核病患者送检标本的肺炎克雷伯菌检出率分别为19.6%(275/1402)、22.6%(316/1400)、25.5%(395/1545)、26.7%(377/1410)和27.7%(368/1329),5年检出率之间的差异有统计学意义(χ2=33.026,P=0),有逐年升高趋势(χ2趋势=30.973,P=0)。2018—2022年结核病患者检出的肺炎克雷伯菌主要来源于痰液(76.6%),其次分别为支气管肺泡灌洗液(10.7%)、尿液(10.1%)。2018—2022年结核病患者所感染的肺炎克雷伯菌对多黏菌素B、替加环素、阿米卡星、妥布霉素、酶抑制剂复合剂、碳青霉烯类抗生素的耐药率较低,对头孢类、喹诺酮类、氨基糖苷类、四环素类、单环类和磺胺类等抗生素耐药率较高。5年间,检出的肺炎克雷伯菌对左氧氟沙星、头孢吡肟、米诺环素、替加环素和多黏菌素B的耐药率变化较为明显(P均<0.05)。受检的抗生素中除多黏菌素B、头孢哌酮/舒巴坦外,2019年各抗生素耐药率出现明显的升高,但到2020年后出现回落并保持平稳波动。5年间结核普通病房患者检出的肺炎克雷伯菌对被检抗生素(多黏菌素B除外)的平均耐药率低于结核重症病房患者,差异具有统计学意义(P均<0.05)。2018—2022年结核病患者CR-KP检出率分别为11.3%(31/275)、14.9%(47/316)、12.2%(48/395)、15.9%(60/377)、11.4%(42/368),5年间CR-KP检出率差异不显著(P>0.05),CR-KP仅对多黏菌素B保持较高的敏感性,耐药率低于5%,而对其他抗生素呈现出不同程度的耐药。结论 长沙市中心医院结核病患者送检标本的肺炎克雷伯菌检出率有逐年升高的趋势,对各种抗生素呈现不同程度耐药,临床应加强对结核病患者肺炎克雷伯菌感染的耐药性监测,合理规范使用抗生素。
关键词:结核病患者;肺炎克雷伯菌;感染;耐药性
中图分类号:R978.1文献标志码:A
Clinical distribution and drug resistance analysis of Klebsiella pneumoniae infection from tuberculosis patients of a hospital in Changsha from 2018 to 2022
Shui Jian1,2, Pan Jianhua1,2, Xiang Yangen1,2, Shi Guomin1,2 and Luo Li1,2
(1 Clinical Laboratory, Changsha Central Hospital, Changsha 410004; 2 Clinical Laboratory, The Affiliated Changsha Central Hospital, University of South China, Changsha 410004)
Abstract Objective To investigate the change in drug resistance of Klebsiella pneumoniae detected in the tuberculosis patients of Changsha Central Hospital so as to provide a scientific basis for the rational use of antibiotics in clinical practice. Methods WHONET5.6 software was used to statistically analyze the sample source and drug resistance rate of Klebsiella pneumoniae detected in the tuberculosis patients of Changsha Central Hospital from 2018 to 2022, and SPSS21.0 software was used to compare and analyze the difference in drug resistance of Klebsiella pneumoniae between tuberculosis patients in general wards and tuberculosis patients in the intensive care unit. Results The detection rates of Klebsiella pneumoniae in samples submitted by tuberculosis patients in Changsha Central Hospital from 2018 to 2022 were 19.6% (275/1402), 22.6% (316/1400), 25.5% (395/1545), 26.7% (377/1410), and 27.7% (368/1329), respectively. The difference between the detection rates in five years was statistically significant (χ2=33.026, P=0), with an increasing trend year by year(χ2Trend=30.973, P=0). From 2018 to 2022, Klebsiella pneumoniae detected in tuberculosis wards mainly came from sputum (76.6%), followed by bronchoalveolar lavage fluid (10.7%) and urine (10.1%). From 2018 to 2022, the drug resistance rate of Klebsiella pneumoniae in the tuberculosis patients to polymyxin B, tegacycline, amikacin, tobramycin, enzyme inhibitor complex, and carbapenems was low, and the drug resistance rate to cephalosporins, quinolones, aminoglycosides, tetracyclines, monocyclines, sulfonamides and other antibiotics was high. In the past five years, the drug resistance rate of Klebsiella pneumoniae to levofloxacin, cefepime, minocycline, tegacyclin and polymyxin B has changed significantly (P<0.05). Among the antibiotics tested, except polymyxin B and cefoperazone/sulbactam, the drug resistance rate of each antibiotic increased significantly in 2019, but declined and remained stable after 2020. The average resistance rate of Klebsiella pneumoniae detected in patients from the tuberculosis general ward to tested antibiotics (except polymyxin B) during the past 5 years was lower than that in patients in the tuberculosis intensive care unit, and the difference was statistically significant (P<0.05). From 2018 to 2022, the detection rate of CR-KP in tuberculosis patients was 11.3% (31/275), 14.9% (47/316), 12.2% (48/395), 15.9% (60/377), and 11.4% (42/368), respectively. The detection rate of CR-KP didn't show statistically significant differences (P<0.05) during the five years. CR-KP only maintained a high sensitivity to polymyxin B, with a resistance rate of less than 5%, while it showed varying degrees of resistance to other antibiotics. Conclusion The detection rate of Klebsiella pneumoniae in the samples submitted by tuberculosis patients in Changsha Central Hospital has been rising year by year, showing different degrees of resistance to various antibiotics. In clinical practice, its suggested that the drug resistance monitoring of Klebsiella pneumoniae infection in tuberculosis patients and antibiotics reasonable and normative usage need to be strengthened.
Key words Tuberculosis patients; Klebsiella pneumoniae; Infection; Drug resistance
结核病是一种给全人类生命健康造成重大威胁的慢性传染病,根据结核分枝杆菌感染部位不同,分为肺结核和肺外结核[1-2]。结核病患者需要多种抗结核药物联合用药,治疗周期长,药物副作用大,常导致患者免疫力降低,容易引起其他细菌合并感染。结核病合并其他细菌感染可促进耐药结核菌的产生,延长抗结核药物治疗周期,给结核病治疗带来难度,影响患者预后[3-4]。肺炎克雷伯菌为革兰阴性肠杆菌科细菌,广泛存在于自然界以及人体的呼吸道和胃肠道内,是引起临床机会性感染较为常见的条件致病菌,也是继发感染的常见致病菌[5]。结核病患者合并肺炎克雷伯菌感染增加了抗结核治疗难度,因此准确把握结核病患者合并肺炎克雷伯菌感染的耐药情况,对指导临床合理使用抗菌药物、缓解结核病患者临床症状具有重要意义。我院为长沙地区结核病定点医院,收治结核病患者较多,因此分析结核病患者检出的肺炎克雷伯菌耐药情况,对指导临床医师治疗结核合并肺炎克雷伯菌感染具有重要意义。为了解长沙市中心医院结核病患者检出肺炎克雷伯菌的耐药特点,本研究采用回顾性分析方法,对2018—2022年长沙市中心医院结核病患者各类标本中检出肺炎克雷伯菌的耐药性进行分析,为临床抗感染治疗提供参考。
1 材料与方法
1.1 菌株来源
收集2018年1月—2022年12月长沙市中心医院结核病患者各类标本(痰液、支气管肺泡灌洗液、尿液、血液、脓液、分泌物等)培养中分离获得的肺炎克雷伯菌,剔除同一患者相同部位重复菌株。
1.2 主要仪器和试剂
Vitek 2 Compact全自动微生物鉴定/药敏分析系统、比浊仪、GN鉴定卡、药敏卡AST-GN335(法国Biomerieux公司),CO2恒温培养箱(Thermo Fisher科技有限公司)、血平板(郑州安图工程股份有限公司),MH平板(郑州人福博赛生物技术有限责任公司),药敏纸片(英国Oxiod公司)。
1.3 菌株鉴定及药敏实验
所有菌株分离培养参照《全国临床检验操作规程》第四版[6]进行,Vitek 2 Compact全自动微生物鉴定/药敏分析系统进行菌株鉴定及药敏试验,抗菌药物包括:哌拉西林/他唑巴坦、头孢哌酮/舒巴坦、氨曲南、美罗培南、亚胺培南、环丙沙星、左氧氟沙星、头孢他啶、头孢比肟、妥布霉素、阿米卡星、米诺环素、多西环素、替加环素、复方磺胺甲恶唑和多黏菌素B。药敏结果判定参照美国临床实验室标准化协会(CLSI)2022版[7]进行。质控菌株大肠埃希菌ATCC25922、铜绿假单胞菌ATCC27853、金黄色葡萄球菌ATCC25923和肺炎克雷伯菌ATCC700603购自国家卫健委临床检验中心。
1.4 统计分析
采用WHONET5.6软件和SPSS21.0软件进行统计分析,耐药率比较采用行×列表χ2检验,P<0.05为差异具有统计学意义。
2 结果
2.1 2018—2022年结核病患者肺炎克雷伯菌检出率变化
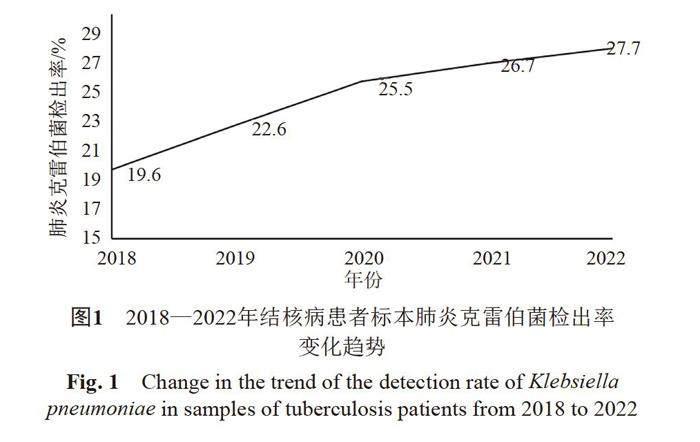
根据细菌分离部位、分离方法、染色结果、培养基上生长情况、患者临床症状和感染类型等综合判断病原菌。2018—2022年长沙市中心医院结核病患者各类标本共检出大肠埃希菌、肺炎克雷伯菌、铜绿假单胞菌、鲍曼不动杆菌、金黄色葡萄球菌等病原菌7086株,其中肺炎克雷伯菌1731株(24.4%),5年间结核病患者送检标本的肺炎克雷伯菌检出率分别为19.6%(275/1402)、22.6%(316/1400)、25.5%(395/1545)、26.7%(377/1410)、27.7%(368/1329),5年检出率之间的差异有统计学意义(χ2=33.026,P=0),有逐年升高趋势(χ2趋势=30.973,P=0),详见图1。
2.2 结核病患者肺炎克雷伯菌临床菌株标本来源
从标本来源分布来看,2018—2022年长沙市中心医院结核病患者检出的肺炎克雷伯菌主要来源于痰液(76.6%),其次分别为支气管肺泡灌洗液(10.7%)、尿液(10.1%)。2018—2022年各年度以痰液、支气管肺泡灌洗液、尿液分离的肺炎克雷伯菌居前3位,各年度标本来源分布变化不大,详见表1。
2.3 结核病患者肺炎克雷伯菌耐药情况分析
2018—2022年长沙市中心医院结核病患者标本检出的肺炎克雷伯菌对多黏菌素B、替加环素、阿米卡星、妥布霉素、酶抑制剂复合剂、碳青霉烯类抗生素的耐药率较低,对头孢类、喹诺酮类、氨基糖苷类、四环素类、单环类和磺胺类等抗生素耐药率较高。5年间,检出的肺炎克雷伯菌对左氧氟沙星、头孢吡肟、米诺环素、替加环素和多黏菌素B的耐药率变化较为明显(P<0.05)。受检的抗生素中除多黏菌素B、头孢哌酮/舒巴坦外,2019年各抗生素耐药率出现明显的升高,但到2020年后出现回落并保持平稳波动,详见表2。
2.4 结核普通病房患者与结核重症病房患者肺炎克雷伯菌耐药性对比分析
2018—2022年长沙市中心医院结核普通病房患者检出的肺炎克雷伯菌对替加环素、多黏菌素B、阿米卡星、妥布霉素、哌拉西林/他唑巴坦和碳青霉烯类抗生素的耐药率较低,各年度维持在20%以下;而结核重症病房患者检出的肺炎克雷伯菌仅对多黏菌素B保持较高的敏感性,各年度耐药率低于5%。值得注意的是2022年结核普通病房患者和结核重症病房患者检出的肺炎克雷伯菌对替加环素的耐药率较前4年前各年度陡然升高。5年间结核普通病房患者检出的肺炎克雷伯菌对被检抗生素(多黏菌素B除外)的平均耐药率低于结核重症病房患者,差异具有统计学意义(P<0.05),详见表3。
2.5 耐碳青霉烯类肺炎克雷伯菌检出情况及耐药性分析
2018—2022年长沙市中心医院结核病患者各类标本CR-KP检出率分别为11.3%(31/275)、14.9%(47/316)、12.2%(48/395)、15.9%(60/377)、11.4%(42/368),5年间CR-KP检出率差异不显著(P>0.05)。结核病患者检出的CR-KP仅对多黏菌素B保持较高的敏感性,耐药率低于5%,而对其他抗生素呈现出不同程度的耐药,详见表4。
3 讨论
结核病仍然是21世纪最重要的公共卫生问题之一,是全球成人传染病死亡的主要原因[8]。结核病治疗周期长,且抗结核药物毒副作用较大,常常导致患者免疫力降低,继发其他细菌感染,增加了治疗难度。肺炎克雷伯菌是院内感染的常见条件致病菌,易造成肺部、泌尿系统、创面和血液系统感染[9]。结核病患者合并肺炎克雷伯菌感染将加重患者病情,影响患者预后,因此积极的抗肺炎克雷伯菌感染治疗有助于改善抗结核疗效。本研究发现,长沙市中心医院在2018—2022年5年间,结核病合并肺炎克雷伯菌感染率有逐年上升趋势,这一现象提示临床和感控部门应高度重视该菌引起的院内感染,并采取相应措施以降低结核患者合并肺炎克雷伯菌感染率。本研究中1731株肺炎克雷伯菌临床菌株主要分离于痰液和支气管肺泡灌洗液,表明主要感染部位为呼吸道,与其他监测报道一致[10-11]。
本研究中2018—2022年长沙市中心医院结核病患者标本检出的肺炎克雷伯菌对多黏菌素B、替加环素、阿米卡星、妥布霉素、酶抑制剂复合剂、碳青霉烯类抗生素的耐药率较低,与郭普等[12]的研究结果相近;对头孢类、喹诺酮类、氨基糖苷类、四环素类、单环类、磺胺类等抗生素耐药率较高,与覃金球等[13]的研究结果略有不同,主要体现在喹诺酮类抗生素耐药性要高于覃金球的研究结果。喹诺酮类抗生素目前常用于结核病的联合用药治疗,这可能是本研究中结核病患者合并肺炎克雷伯菌感染对其耐药率较高的原因。5年间,检出的肺炎克雷伯菌对左氧氟沙星、头孢吡肟、米诺环素、替加环素和多黏菌素B的耐药率变化较为明显,受检的抗生素中除多黏菌素B、头孢哌酮/舒巴坦外,2019年各抗生素耐药率出现明显的升高,但到2020年后出现回落并保持平稳波动,可能与医院药事委员会在抗生素使用政策方面的一些调整有关,如特殊使用级别抗生素的专家处方权限管理、使用前需经过具有处方权限的临床医师及药师会诊等。
结核重症病房是结核病定点医院危重症患者的重要抢救单元,收治患者病情重、基础疾病复杂、免疫力低下、住院时间长,常需气管插管、深静脉置管等有创措施抢救患者生命,同时入院后通常需使用大量广谱抗生素进行抗感染治疗,这些因素增加了结核重症患者感染各种细菌的风险[14]。全国细菌耐药监测结果显示近年来肺炎克雷伯菌在临床分离的革兰阴性菌中占比居第二位[15-16],结核重症患者感染该菌的风险也相应较高。本研究结果显示,5年间结核重症患者标本检出的肺炎克雷伯菌对被检抗生素(多黏菌素B除外)的平均耐药率高于结核普通病房患者,与综合性医院重症病房和普通病房肺炎克雷伯菌耐药率对比分析结果[5]具有相似之处,究其原因是重症病房患者常使用广谱抗生素进行抗感染治疗,增加了细菌的选择性压力,诱导细菌耐药。5年间结核重症患者标本检出的肺炎克雷伯菌仅对多黏菌素B保持较高的敏感性,对其他抗生素呈不同程度耐药,提示结核重症病房应强化抗生素的管理,根据药敏结果有针对性的用药,以减缓多重耐药菌或泛耐药菌的产生。值得注意的是2022年结核普通病房和结核重症病房患者标本检出的肺炎克雷伯菌对替加环素的耐药率较前4年各年度陡然升高,出现这种变化主要与替加环素的使用率较之前有所上升有关,提示医务部门应加强对该抗生素的监管力度,合理使用此抗生素。
碳青霉烯类抗生素是目前治疗多重耐药革兰阴性杆菌所致重症感染的一线用药,随着临床广泛应用,碳青霉烯类抗生素耐药肠杆菌科细菌检出率呈逐年上升趋势,特别是CR-KP已成为全球多重耐药菌感染的重要原因,CR-KP感染加重了患者病情、延长了患者住院时间、增加医疗负担同时还增加了患者死亡率,给全球公共卫生及抗感染治疗带来极大挑战[17-18]。CR-KP耐药机制较为复杂,主要有产碳青霉烯酶、高产AmpC酶、外排泵高表达、外膜孔蛋白缺失或低通透性、生物被膜形成以及药物作用位点改变等分子生物学机制导致,其中以产碳青霉烯酶最为重要[19]。本研究结果显示,我院结核病患者标本CR-KP检出率5年间保持平稳波动,得益于我院医务部门以及药剂部门对碳青霉烯类抗生素使用指征的严格把控。虽然2018—2022年我院结核病患者标本检出的肺炎克雷伯菌对碳青霉烯类抗生素耐药率不高,但是CR-KP菌株对除多黏菌素B外的其他抗生素几乎耐药,近乎到无药可用的地步,提示临床应高度重视碳青霉烯类抗生素的使用指征,尤其要根据菌株药敏结果的MIC值进行目标治疗。
综上所述,长沙市中心医院结核病患者标本检出的肺炎克雷伯菌耐药情况不容乐观,应加强医院感染管理,合理使用抗菌药物,有效控制感染。
参 考 文 献
Huang M, Ma Y, Ji X, et al. A study of risk factors for tuberculous meningitis among patients with tuberculosis in China: An analysis of data between 2012 and 2019[J]. Front Public Health, 2023, 10: 1040071.
Tchakounte Youngui B, Tchounga B K, Graham S M, et al. Tuberculosis infection in children and adolescents[J]. Pathogens, 2022, 11(12): 1512.
Shimazaki T, Taniguchi T, Saludar N R D, et al. Bacterial co-infection and early mortality among pulmonary tuberculosis patients in Manila, The Philippines[J]. Int J Tuberc Lung Dis, 2018, 22(1): 65-72.
Attia E F, Pho Y, Nhem S, et al. Tuberculosis and other bacterial co-infection in Cambodia: A single center retrospective cross-sectional study[J]. BMC Pulm Med, 2019, 19(1): 60.
马红叶, 刘哲, 张蕾, 等. 医院2014—2020年肺炎克雷伯菌临床分布及耐药性研究[J]. 中国医药, 2022, 17(1): 88-92.
尚红, 王毓三, 申子瑜, 等. 全国临床检验操作规程[M].4版, 北京: 人民卫生出版社, 2015.
Clinical Laboratory Standards Institute. Performance standards for antimicrobial susceptibility testing[S]. CLSI, M100-S32, 2022.
Furin J, Cox H, Pai M. Tuberculosis[J]. Lancet, 2019, 393(10181): 1642-1656.
胡小骞, 王琴. 某院2015—2019年肺炎克雷伯菌的耐药性及耐药基因分析[J]. 中国抗生素杂志, 2022, 47(7): 711-718.
舒玲, 邓劲, 张为利, 等. 某院近10年肺炎克雷伯菌分离株来源及体外药物敏感性变迁[J]. 四川大学学报(医学版), 2022, 53(4): 696-700.
罗国霞, 邓文平, 张国欢, 等. 近5年肺炎克雷伯菌的临床分布特点及耐药性变迁[J]. 西北药学杂志, 2022, 37(6): 165-169.
郭普, 孙红, 李静, 等. 2020年蚌埠医学院第一附属医院细菌耐药性监测[J]. 中国抗生素杂志, 2022, 47(8): 816-822.
覃金球, 丘岳, 郭世辉, 等. 肺炎克雷伯菌的分布及耐药性分析[J]. 中国感染与化疗杂志, 2017, 17(3): 269-272.
王娟, 李德宪, 俞朝贤, 等. 结核重症监护室呼吸机相关性肺炎感染的危险因素分析[J]. 南方医科大学学报, 2016, 36(5): 719-723.
胡付品, 郭燕, 朱德妹, 等. 2020年CHINET中国细菌耐药监测[J]. 中国感染与化疗杂志, 2021, 21(4): 377-387.
胡付品, 郭燕, 朱德妹, 等. 2021年CHINET中国细菌耐药监测[J]. 中国感染与化疗杂志, 2022, 22(5): 521-530.
Gon?alves Barbosa L C, Silva E Sousa J A, Bordoni G P, et al. Elevated mortality risk from CRKp associated with comorbidities: Systematic review and meta-analysis[J].Antibiotics (Basel), 2022, 11(7): 874.
Okeah B O, Morrison V, Huws J C. Antimicrobial stewardship and infection prevention interventions targeting healthcare-associated Clostridioides difficile and carbapenem-resistant Klebsiella pneumoniae infections: A scoping review[J]. BMJ Open, 2021, 11(8): e051983.
Solgi H, Badmasti F, Giske C G, et al. Molecular epidemiology of NDM-1- and OXA-48-producing Klebsiella pneumoniae in an Iranian hospital: Clonal dissemination of ST11 and ST893[J]. J Antimicrob Chemother, 2018, 73(6): 1517-1524.

