血清SESN2、HO-1和sCD163对妊娠期高血压疾病孕妇发生胎儿宫内缺氧的预测价值
车 磊,施莉雯
复旦大学附属妇产科医院产科,上海 200090
妊娠期高血压疾病(HDCP)是妊娠期特有的并发症,其发生率约为10%,其发病机制至今未明,对孕妇和患儿构成一定的威胁,是导致不良妊娠结局的重要原因之一[1]。HDCP对胎儿常见的影响是胎盘血流灌注降低,导致胎儿相对缺氧,从而影响胎儿的正常发育,甚至导致并发症的发生[2]。因此,尽早发现胎儿宫内缺氧,并采取干预措施是预防妊娠不良结局发生的关键。Sestrin 2(SESN2)是一种抗氧化蛋白,可以在DNA损伤和缺氧等多种条件下激活。有研究发现血清SESN2水平升高是新生儿预后不良的预测指标,可以作为评估宫内生长受限的指标[3]。血红素氧化酶1(HO-1)是一种在应激作用下表达的蛋白,在HDCP中水平明显降低,与子痫前期严重程度和妊娠结局有关[4]。可溶性血红蛋白清道夫受体(sCD163)由单核巨噬细胞产生,为体内血红蛋白特异性清道夫受体,可与HO-1特异性结合,从而调节机体的炎症反应[5-6]。本研究通过检测HDCP孕妇血清SESN2、HO-1和sCD163水平,观察这3项指标预测HDCP孕妇发生胎儿宫内缺氧的价值,现报道如下。
1 资料与方法
1.1一般资料 选择2021年1月至2022年12月在本院诊治的HDCP孕妇230例作为HDCP组,均符合HDCP的诊断标准[7]。HDCP组孕妇年龄23~40岁,平均(32.90±5.02)岁;孕周36~41周,平均(38.55±1.33)周;孕次0~3次,平均(1.43±0.43)次;根据HDCP的严重程度分为妊娠高血压93例,轻度子痫前期75例和重度子痫前期62例。选择同期在本院接受产检的正常妊娠孕妇75例作为正常妊娠组,正常妊娠孕妇无合并症,年龄23~40岁、平均(32.52±5.66)岁,孕周36~41周、平均孕周(38.48±1.38)周,孕次0~3次、平均(1.43±0.39)次。所有孕妇均为单胎妊娠。排除标准:妊娠前就有高血压疾病;具有前置胎盘、胎膜早破和胎盘早剥等产科并发症;胎儿畸形;合并糖尿病和肝肾功能不全;多胎妊娠;临床资料不完整;智力低下或者有精神性疾病。两组年龄、孕周和孕次资料比较,差异均无统计学意义(P>0.05),具有可比性。所有研究对象均签署知情同意书。本研究经本院医学伦理委员会审核通过。
1.2方法
1.2.1血液标本留取和检测 孕妇入院后抽取清晨空腹静脉血5 mL左右,采用血凝仪测定活化部分凝血活酶时间、凝血酶原时间、凝血酶时间和纤维蛋白原(FIB)水平。采用免疫比浊法测定血清D-二聚体水平。血清SESN2、HO-1和sCD163水平采用酶联免疫吸附试验进行测定,所有试剂盒购自美国R&D 公司,严格按照试剂盒说明书进行操作。
1.2.2胎儿宫内缺氧的诊断 符合下列条件之一就可以诊断[8]:胎儿心率>160次/分或者<120次/分;基线胎心率无变异,反复出现晚期减速或者变异减速;胎心监护宫缩应激试验或者缩宫素激惹试验阳性;胎儿出生后1 min Apgar评分≤7分;头皮血气分析出现酸中毒。根据是否发生胎儿宫内缺氧分为宫内缺氧组和无宫内缺氧组。
1.2.3观察指标 观察两组血清SESN2、HO-1和sCD163水平的变化,比较不同严重程度的HDCP孕妇血清SESN2、HO-1和sCD163水平。

2 结 果
2.1两组血清SESN2、HO-1和sCD163水平比较 HDCP组血清SESN2和sCD163水平明显高于正常妊娠组(P<0.01),而血清HO-1水平明显低于正常妊娠组(P<0.01)。见表1。

表1 两组血清SESN2、HO-1和sCD163水平比较
2.2不同严重程度的HDCP孕妇血清SESN2、HO-1和sCD163水平比较 重度子痫前期组血清SESN2和sCD163水平明显高于妊娠高血压组和轻度子痫前期组(P<0.01),血清HO-1水平明显低于妊娠高血压组和轻度子痫前期组(P<0.01);轻度子痫前期组血清SESN2和sCD163水平明显高于妊娠高血压组(P<0.01),血清HO-1水平明显低于妊娠高血压组(P<0.01)。见表2。

表2 不同严重程度的HDCP孕妇血清SESN2、HO-1和sCD163水平比较
2.3宫内缺氧组和无宫内缺氧组临床资料比较 根据是否发生胎儿宫内缺氧分为宫内缺氧组(74例)和无宫内缺氧组(156例)。宫内缺氧组血清D-二聚体、FIB、SESN2和sCD163水平明显高于无宫内缺氧组(P<0.01),而宫内缺氧组的凝血酶原时间及HO-1水平明显低于无宫内缺氧组(P<0.01)。两组的年龄、孕周、孕次、BMI、凝血酶时间和活化部分凝血活酶时间比较,差异均无统计学意义(P>0.05)。见表3。

表3 宫内缺氧组和无宫内缺氧组临床资料比较
2.4多因素Logistic回归分析HDCP孕妇发生胎儿宫内缺氧的影响因素 以HDCP孕妇是否发生宫内缺氧为因变量(发生=1,未发生=0),以表3中P<0.05的D-二聚体、凝血酶原时间、FIB、SESN2、HO-1、sCD163为自变量(各指标均为原值输入),进行多因素Logistic回归分析。结果显示:D-二聚体、FIB、SESN2和sCD163水平升高均是HDCP孕妇发生胎儿宫内缺氧的危险因素(P<0.05),凝血酶原时间、HO-1水平升高是HDCP孕妇发生胎儿宫内缺氧的保护因素(P<0.05)。见表4。
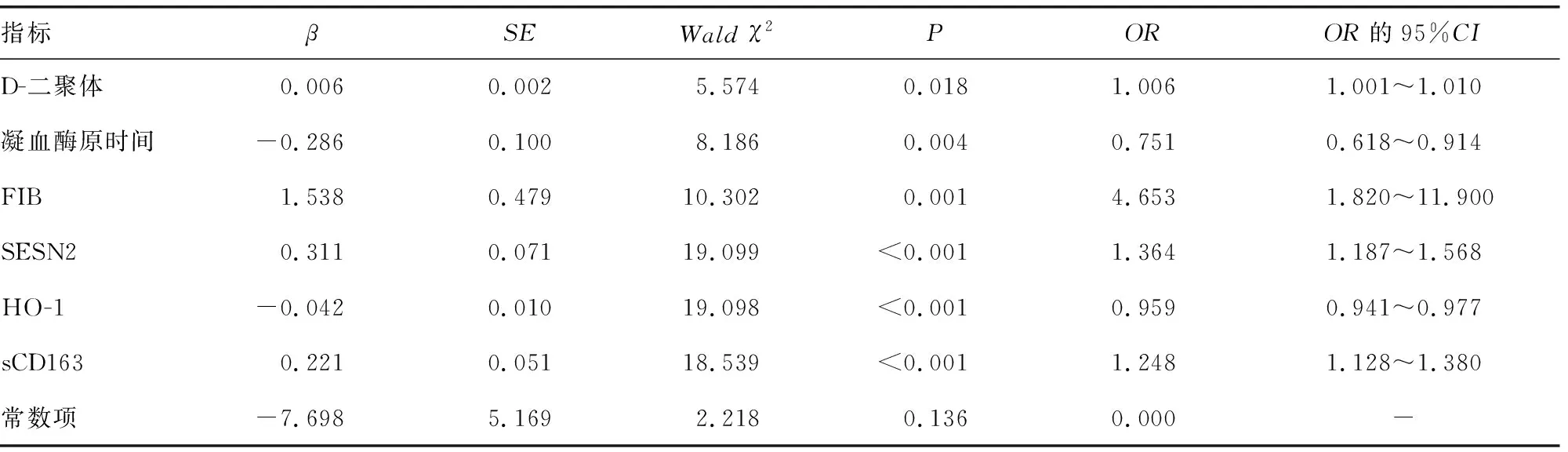
表4 影响HDCP孕妇发生胎儿宫内缺氧的多因素Logistic回归分析
2.5血清SESN2、HO-1和sCD163水平对HDCP孕妇发生胎儿宫内缺氧的预测效能 以HDCP孕妇发生胎儿宫内缺氧为阳性标本,未发生胎儿宫内缺氧为阴性标本。根据2.4多因素Logistic回归分析得到的方程Y=0.311×XSESN2-0.042×XHO-1+0.221×XsCD163为联合检测模型,ROC曲线分析结果显示,血清SESN2、HO-1和sCD163水平对HDCP孕妇对发生胎儿宫内缺氧具有较高的预测效能,血清SESN2、HO-1、sCD163单项及联合检测预测HDCP孕妇发生胎儿宫内缺氧的AUC分别为0.823(95%CI:0.768~0.870)、0.868(95%CI:0.817~0.909)、0.848(95%CI:0.795~0.892)、0.960(95%CI:0.926~0.981),联合检测的AUC明显大于SESN2(Z=4.665,P<0.001)、HO-1(Z=4.876,P<0.001)和sCD163(Z=4.228,P<0.001)单项检测;而SESN2、HO-1、sCD163单项检测的AUC比较,差异无统计学意义(P>0.05)。见表5和图1。
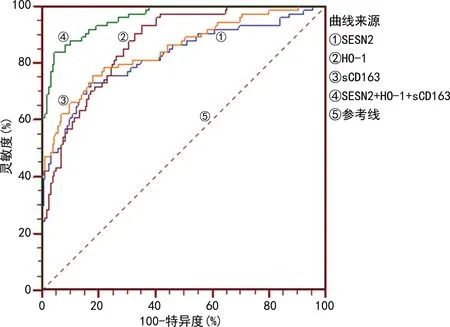
图1 血清SESN2、HO-1和sCD163单项及联合检测预测HDCP孕妇发生胎儿宫内缺氧的ROC曲线
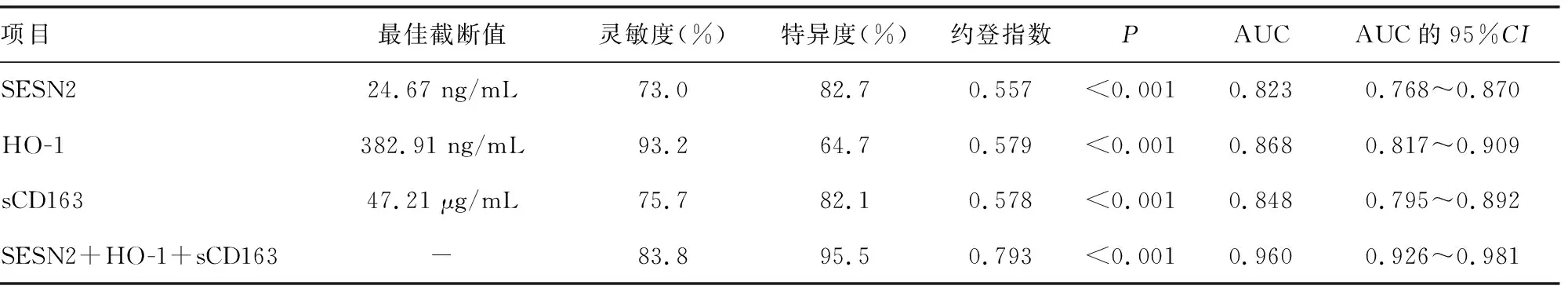
表5 血清SESN2、HO-1和sCD163单项及联合检测对HDCP孕妇发生胎儿宫内缺氧的预测效能
3 讨 论
HDCP孕妇的病理特征是发生微循环障碍,引起全身小动脉痉挛、脏器的血液灌注量明显降低,血管的通透性增加,导致胎盘血流量减少及对胎儿血氧供应不足,引起妊娠期各种并发症,其中最常见的是胎儿宫内缺氧[9-10]。如何早期发现胎儿宫内缺氧对于改善母婴的预后具有重要的临床意义[11]。本研究发现宫内缺氧组血清D-二聚体、FIB、SESN2和sCD163水平明显高于无宫内缺氧组,而宫内缺氧组的凝血酶原时间、HO-1水平明显低于无宫内缺氧组,多因素Logistic回归分析发现,D-二聚体、FIB、SESN2和sCD163水平升高均是HDCP孕妇发生胎儿宫内缺氧的危险因素,凝血酶原时间、HO-1水平升高是HDCP孕妇发生胎儿宫内缺氧的保护因素。故本研究检测HDCP孕妇血清SESN2、HO-1和sCD163水平,观察其对胎儿宫内缺氧的预测效能。
本研究发现HDCP组血清SESN2水平明显高于正常妊娠组,并且随着HDCP严重程度的升高而升高,说明血清SESN2水平是反映HDCP严重程度的指标。SESN2是一种在应激反应时产生的诱导蛋白,其主要功能是降低活性氧的积累,参与免疫调节、细胞生长和自噬病理生理过程[12-13]。本研究显示宫内缺氧组血清SESN2水平明显高于无宫内缺氧组,多因素Logistic回归分析显示血清SESN2水平升高是HDCP孕妇发生胎儿宫内缺氧的危险因素。有研究显示子痫前期孕妇血清SESN2水平较正常妊娠孕妇明显升高,并且与妊娠不良结局有关[14],其机制可能与子痫前期孕妇胎盘出现缺血再灌注损伤,导致机体大量分泌SESN2,后者能够降低缺血再灌注损伤对血管内皮的氧化应激损伤,同时SESN2可以通过参与机体自噬、氧化应激等过程影响子痫前期病理生理过程,从而导致不良妊娠结局的发生[10]。本研究显示血清SESN2为24.67 ng/mL时,预测HDCP孕妇发生胎儿宫内缺氧的灵敏度为73.0%,特异度为82.7%,AUC为0.823,说明SESN2对HDCP孕妇发生胎儿宫内缺氧具有较高的预测效能,提示SESN2水平升高孕妇有胎儿宫内缺氧的风险。
本研究结果显示HDCP组血清HO-1水平明显低于正常妊娠组,并且血清HO-1水平随着HDCP严重程度的升高而降低,说明血清HO-1水平与HDCP的严重程度有关。HO-1主要的功能是降解血红素,产生一氧化碳能够缓解低氧和炎症介质引起的毒性作用,具有抗氧化、抗凋亡和抑制炎症反应的作用,对于妊娠期维持子宫血管的稳定性和胎盘形成具有重要作用,并认为与妊娠高血压的发病有关[15]。本研究结果显示宫内缺氧组血清HO-1水平明显高于无宫内缺氧组,多因素Logistic回归分析结果显示HO-1水平升高是HDCP孕妇发生胎儿宫内缺氧的保护因素。胎儿宫内缺氧引起孕妇血清HO-1水平降低可能是由于HDCP孕妇引起胎盘缺血缺氧,进而造成胎盘的微环境破坏,滋养细胞大量溶解,导致HO-1水平明显下降,与文献[16]报道的结果一致。本研究显示血清HO-1为382.91 ng/mL时,预测HDCP孕妇发生胎儿宫内缺氧的灵敏度为93.2%,特异度为64.7%,AUC为0.868,说明血清HO-1对HDCP孕妇发生胎儿宫内缺氧具有较高的预测效能,对HO-1水平降低的孕妇是否采取进一步干预措施,需要进一步研究。
本研究结果显示HDCP组血清sCD163水平明显高于正常妊娠组,并且随着HDCP严重程度升高而升高,说明sCD163表达与HDCP的发生、发展具有一定的联系。CD163是清道夫受体超家族成员之一,调节HO-1等抗炎因子的表达[17]。本研究结果显示宫内缺氧组血清sCD163水平明显高于无宫内缺氧组,多因素Logistic回归分析发现血清sCD163水平升高是HDCP孕妇发生胎儿宫内缺氧的危险因素。妊娠期糖尿病孕妇血清sCD163水平明显高于正常妊娠组,并且发现sCD163水平是预测肾功能损伤的重要指标[18]。本研究结果显示血清sCD163为47.21 μg/mL时,预测HDCP孕妇发生胎儿宫内缺氧的灵敏度为75.7%,特异度为82.1%,AUC为0.848,说明sCD163对HDCP孕妇发生胎儿宫内缺氧具有较高的预测效能。本研究还发现联合检测SESN2、HO-1和sCD163水平对HDCP孕妇发生胎儿宫内缺氧具有更高的预测效能,其灵敏度为83.8%,特异度为95.5%,AUC为0.960,明显高于单项指标检测的AUC,说明3项指标在预测HDCP孕妇发生胎儿宫内缺氧方面具有某种互补性,其确切机制需要进一步研究。
总之,SESN2、HO-1和sCD163参与了HDCP的发生、发展过程,与HDCP严重程度有关,SESN2、HO-1和sCD163联合检测有助于对胎儿宫内缺氧状况的判断。

