血小板与淋巴细胞比值、中性粒细胞与淋巴细胞比值、癌胚抗原与直肠癌患者预后的关系
蒋志敏,吴林军,雷建东,周翼,季沙
乐山市中医医院检验科,四川 乐山 6140000
直肠癌属于全球范围内最为常见的消化系统恶性肿瘤之一,发病率和病死率均较高[1]。直肠癌发病较为隐匿,金标准诊断的前提条件较多、检测费用较高,导致大部分患者无法早期确诊,延误了最佳的治疗时机,是导致患者病死率居高不下的关键原因[2]。随着近年来手术、化疗及放疗等抗肿瘤手段的日益完善,直肠癌患者的远期生存情况获得显著改善[3]。既往临床主要通过手术、放化疗以及术后分期、切缘情况等预测患者的预后,缺乏灵敏度及特异度均较高的实验室指标。有研究发现,机体炎症反应以及免疫状态异常改变均在肿瘤发生、发展等过程中起着关键作用,可能具有潜在的预测直肠癌患者预后的价值[4]。癌胚抗原(carcinoembryonic antigen,CEA)是目前公认的结直肠癌肿瘤标志物,可为直肠癌患者的预后评估提供重要参考[5]。鉴于此,本研究探讨外周血炎症相关指标、CEA 对直肠癌患者预后的评估价值,旨在为直肠癌患者的预后评估提供新的靶点和思路,现报道如下。
1 资料与方法
1.1 一般资料
选取2015 年1 月至2019 年1 月乐山市中医医院收治的直肠癌患者。纳入标准:①符合《中国结直肠癌诊疗规范(2015 版)》[6]中关于直肠癌的诊断标准,经术后病理检查确诊为直肠癌;②均为首次发病,既往无肿瘤治疗史;③临床资料完整。排除标准:①合并其他器质性病变;②生存期﹤6 个月。依据纳入和排除标准,本研究共纳入60 例直肠癌患者,其中男35 例,女25 例;年龄31~79 岁,平均(55.28±10.33)岁;TNM 分期:Ⅰ~Ⅱ期32 例,Ⅲ~Ⅳ期28 例;分化程度:低分化33 例,中高分化27例;淋巴结转移26 例,无淋巴结转移34 例;远处转移27 例,无远处转移33 例。本研究经医院伦理委员会批准通过,所有患者均知情同意。
1.2 检测方法
抽取所有患者空腹静脉血4 ml,3500 r/min 离心10 min,离心半径8 cm,提取血清,-80 ℃保存待检。采用全自动血液细胞分析仪检测所有患者外周血炎症相关指标,包括血小板、淋巴细胞及中性粒细胞计数,计算血小板与淋巴细胞比值(plateletto-lymphocyte ratio,PLR)、中性粒细胞与淋巴细胞比值(neutrophil-to-lymphocyte ratio,NLR)。采用化学发光分析仪检测两组患者CEA 水平。
1.3 随访
对所有患者进行为期3 年的随访,随访时间截至2022 年1 月,记录患者的生存情况。
1.4 统计学方法
采用SPSS 22.0 软件对所有数据进行统计分析,计量资料以均数±标准差(±s)表示,组间比较采用t检验;计数资料以例数和率(%)表示,组间比较采用χ2检验;直肠癌患者预后的影响因素采用多因素Logistic 回归分析;以P﹤0.05 为差异有统计学意义。
2 结果
2.1 不同预后情况直肠癌患者PLR、NLR、CEA 水平的比较
随访3 年,60 例直肠癌患者生存32 例,死亡28例。死亡直肠癌患者血清PLR、NLR、CEA 水平均明显高于生存患者,差异均有统计学意义(P﹤0.01)。(表1)
表1 不同预后情况直肠癌患者PLR、NLR、CEA水平的比较(±s)
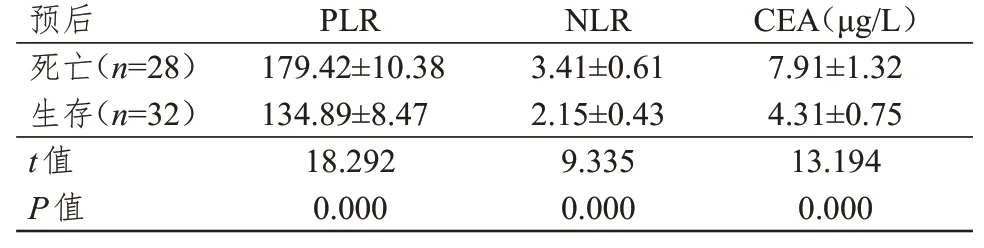
表1 不同预后情况直肠癌患者PLR、NLR、CEA水平的比较(±s)
预后死亡(n=28)生存(n=3 2)13 t值P值PLR 179.42±10.38 4.89±8.47 18.292 0.000 NLR 3.41±0.61 2.15±0.43 9.335 0.000 CEA(μg/L)7.91±1.32 4.31±0.75 13.194 0.000
2.2 直肠癌患者预后影响因素的单因素分析
单因素分析结果显示,年龄、性别均可能不是直肠癌患者预后的影响因素(P﹥0.05);TNM 分期为Ⅲ~Ⅳ期、分化程度为低分化、有淋巴结转移和有远处转移的直肠癌患者的生存率分别低于TNM分期为Ⅰ~Ⅱ期、分化程度为中高分化、无淋巴结转移及无远处转移患者,差异均有统计学意义(P﹤0.05)。(表2)
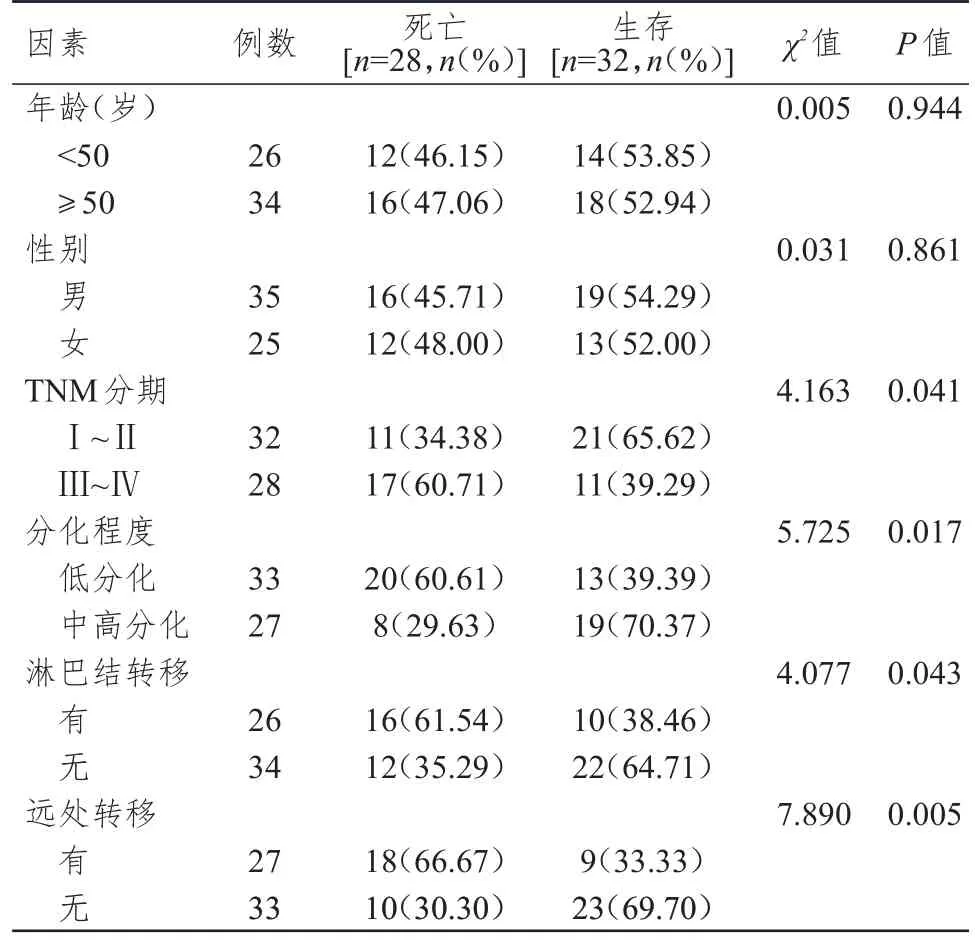
表2 直肠癌患者预后影响因素的单因素分析
2.3 直肠癌患者预后影响因素的多因素分析
将2.1、2.2 中差异有统计学意义的PLR、NLR、CEA 水平、TNM 分期、分化程度、淋巴结转移情况、远处转移情况作为自变量,直肠癌患者的预后作为因变量,纳入多因素Logistic 回归分析,结果显示,TNM 分期为Ⅲ~Ⅳ期、分化程度为低分化、有淋巴结转移、有远处转移、PLR 升高、NLR 升高、CEA升高均为直肠癌患者预后的独立危险因素(P﹤0.05)。(表3)
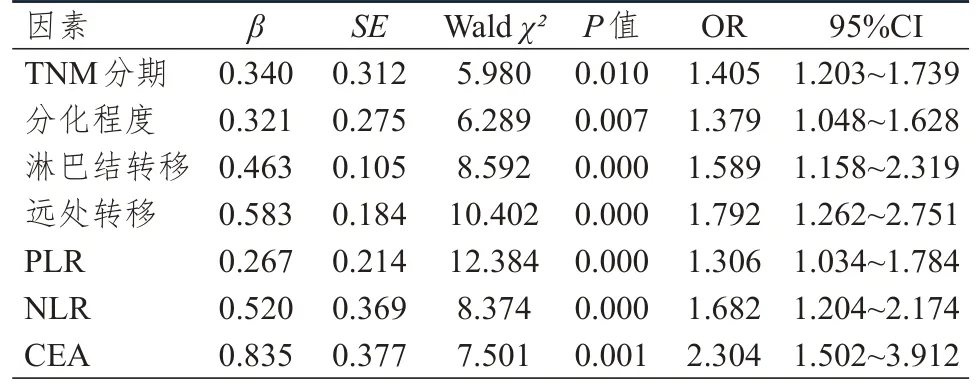
表3 直肠癌患者预后影响因素的多因素Logistic 回归分析
3 讨论
直肠癌患者普遍预后不良,因此,如何在治疗时准确评估患者的预后显得尤为重要,是目前临床关注的热点[7-8]。随着近年来分子水平研究的日益深入,炎症反应与肿瘤发生、发展及转移的密切关系已得到证实[9-10]。机体免疫系统在遭受外界刺激后会产生大量炎症细胞因子,继而形成肿瘤微环境,可促进肿瘤细胞增殖、分化[11-12]。因此,通过检测外周血炎症反应标志物可为直肠癌患者的疗效评估及预后预测提供指导依据。CEA 与直肠癌患者疾病严重程度密切相关,CEA 检测操作简便、价格低廉,是直肠癌患者诊疗过程中的重要评估指标之一[13-14]。
本研究单因素分析结果显示,TNM 分期为Ⅲ~Ⅳ期、分化程度为低分化、有淋巴结转移和有远处转移的直肠癌患者的生存率分别低于TNM 分期为Ⅰ~Ⅱ期、分化程度为中高分化、无淋巴结转移以及无远处转移的患者,差异均有统计学意义(P﹤0.05);多因素Logistic 回归分析结果显示,TNM 分期为Ⅲ~Ⅳ期、分化程度为低分化、有淋巴结转移、有远处转移均为直肠癌患者预后的独立危险因素(P﹤0.05)。表明随着TNM 分期的增加、分化程度的降低以及淋巴结转移、远处转移的发生,直肠癌患者的死亡风险升高。这可能是因为随着TNM 分期的增加,直肠癌患者的病情加重,临床治疗难度增加,从而导致预后不良。低分化、淋巴结转移及远处转移均加重了直肠癌细胞对机体的损害,甚至波及全身多个器官、组织,不利于病情控制,预后较差[15-16]。因此,在临床实际工作中应重点关注病情较重及发生转移的直肠癌患者,综合其具体情况开展针对性干预,以达到延长患者生存期的目的。
本研究结果显示,死亡直肠癌患者血清PLR、NLR、CEA 水平均明显高于生存患者,差异均有统计学意义(P﹤0.01);多因素Logistic 回归分析显示,PLR 升高、NLR 升高、CEA 升高均为直肠癌患者预后的独立危险因素(P﹤0.05)。表明随着上述3 项指标水平的升高,直肠癌患者的死亡风险增加。这可能是因为直肠癌慢性失血及肿瘤细胞产生的血小板生成因子均会促使血小板水平升高,而血小板活化之后会分离大量的促癌生长因子,有利于肿瘤新生血管生成,继而导致局部转移及扩散[17-18]。中性粒细胞可通过释放氧自由基及细胞生长因子蛋白酶等,增强核因子κB(nuclear factor-κB,NF-κB)的活性,为肿瘤细胞的生长起到正性刺激作用。另有研究显示,中性粒细胞可通过分泌大量的炎症细胞因子,导致肿瘤免疫逃避,促进肿瘤新生血管生成,并促进肿瘤细胞转移[19-20]。淋巴细胞则属于机体内细胞免疫及体液免疫的重要组成成分之一,淋巴细胞的数量直接反映机体的免疫功能,可抑制肿瘤细胞增殖、分化及转移。因此,外周血PLR、NLR 升高往往表明免疫平衡被打破,促进了肿瘤细胞逃避免疫监视,不利于病情的控制,最终导致预后不良。此外,外周血PLR、NLR均为炎症相关指标,其水平升高表明机体炎症反应加剧,而炎症反应在肿瘤发生、发展以及淋巴结转移中发挥关键作用。因此,PLR、NLR 具有预测患者预后的潜在价值。CEA 作为直肠癌特异性肿瘤标志物之一,其表达升高表明肿瘤患者病情加重,肿瘤浸润深度增加,转移风险增大,临床治疗难度较大,从而对预后转归造成不利影响。因此,在临床实际工作中,联合检测外周血PLR、NLR 以及CEA 水平,可能有助于临床医师对直肠癌患者预后的预测。
综上所述,影响直肠癌患者预后的因素较为复杂,外周血PLR、NLR 以及CEA 水平升高表明直肠癌患者死亡风险增加,临床工作中可通过联合检测上述指标为临床干预方案的制订提供指导依据,从而达到改善预后的目的。

