高龄GDM产妇葡萄糖耐量试验异常项数与母婴分娩结局的影响
刘红艳 刘 丽 焦赛楠
河南省郑州市第一人民医院产科 450000
近年来我国为缓解人口老龄化压力、调节人口结构不断调整生育政策,二孩、三孩政策的放开促使部分高龄产妇再生育,统计数据显示我国高龄产妇占比呈迅速上升趋势[1]。高龄产妇糖代谢功能下降,且随着年龄增长,血管收缩功能下降,胰腺供血相对不足,故高龄产妇为妊娠糖尿病(GDM)高发人群。既往研究显示,当产妇年龄>35岁时,其GDM发病风险显著提高[2]。而GDM不仅可加大新生儿呼吸窘迫等新生儿疾病发生风险,若孕期血糖管理不佳还可发展为2型糖尿病,不利于母婴健康[3]。既往研究显示,母婴不良结局的发生率与GDM产妇孕期血糖呈线性关系,故临床常针对此进行风险管理。但血糖异常特征如单纯餐后血糖升高,空腹(FBG)与餐后血糖均升高(PPG)与不良妊娠结局的关系尚未有统一定论。葡萄糖耐量试验(OGTT)可反映产妇不同时间点的血糖情况,故本文通过分析GDM产妇OGTT异常项数与其母婴结局的关系,旨在分析GDM产妇血糖特征与其不良妊娠结局的相关性,为临床GDM产妇的分层管理提供新思路,现将结果报道如下。
1 资料与方法
1.1 一般资料 回顾分析92例于2020年10月—2021年1月就诊于我院的高龄GDM产妇的临床资料,根据OGTT实验结果将患者分为1项组(OGTT实验结果显示1个项目指标异常,n=26)、2项组(OGTT实验结果显示2个项目指标异常,n=37)、3项组(OGTT实验结果显示3个项目指标异常,n=29)。纳入标准:(1)HCG检查、B超结果符合妊娠表现[4];(2)符合GDM诊断标准[5];(3)高龄产妇(年龄≥35岁);(4)产妇及其家属了解本研究内容并同意参与。排除标准:(1)合并妊娠期子痫等可影响母婴分娩结局的妊娠合并症者;(2)在妊娠前即诊断为糖尿病者;(3)合并凝血功能障碍、感染性疾病等其余可造成母婴不良分娩结局的基础疾病者。其中1项组年龄36~43岁,平均年龄(39.72±3.02)岁;初产妇8例,经产妇18例;孕次0~5次,平均孕次(2.53±0.77)次。2项组年龄35~45岁,平均年龄(40.28±3.25)岁;初产妇11例,经产妇26例;孕次0~4次,平均孕次(2.23±0.69)次。3项组年龄35~44岁,平均年龄(40.19±2.78)岁;初产妇9例,经产妇20例;孕次0~5次,平均孕次(2.38±0.79)次。三组临床资料对比均无显著差异(P>0.05),可比较。
1.2 检测方法 (1)OGTT试验:试验前3d由我院产科为其安排饮食,应保证产妇检测前3d的饮食含糖量不宜过低,每日糖分摄入量应在150g以上,其间维持正常日常活动。若产妇有口服降糖药物等可能对实验结果造成影响的药物,应在检查3d前停止服用。检查前3d嘱患者禁止吸烟、饮酒、饮浓茶、食用咖啡因含量过高的食物,维持健康作息,避免过度劳累。为准确检测空腹血糖(FBG),实验前产妇应禁食10~16h,试验最佳时间段为早上7—9点,抽取患者空腹血液,在3 000r/min的转速下对患者血液标本进行离心处理,离心时间为15min,取得患者血浆标本,采用氧化还原法检测患者FBG水平,口服含糖量75g,经清水250ml稀释为250ml的葡萄糖溶液,与服用后1h、2h再次抽取产妇血液,重复上述步骤,采用化还原法检测患者餐后1h血糖(1hPG)、餐后2h血糖(2hPG)水平,分析产妇FBG、1hPG、2hPG异常项次。(2)胰岛功能:行胰岛素释放实验,采用生化分析仪(品牌:济南格利特;型号:GRT3001)检测空腹胰岛素(FINS)、胰岛素敏感指数(ISI),胰岛素抵抗指数(HOMA-IR)水平。
1.3 观察指标 对比三组FINS、ISI、HOMA-IR水平差异,比较三组围产期不良结局(巨大儿、胎膜早破、剖宫产)、新生儿不良结局(新生儿呼吸窘迫综合征、新生儿黄疸、新生儿低血糖)、母体不良分娩结局(产程延长、产后出血、糖尿病酮症酸中毒、2型糖尿病)发生差异。

2 结果
2.1 三组胰岛功能对比 1项组FINS、ISI明显高于2项组、3项组,且2项组高于3项组(P<0.05),HOMA-IR明显低于2项组、3项组,且2项组低于3项组,差异有统计学意义(P<0.05),见表1。

表1 三组胰岛功能对比
2.2 三组围产期不良结局对比 1项组各围产期不良结局发生率明显低于2项组和3项组,2项组则明显低于3项组,差异有统计学意义(P<0.05),见表2。
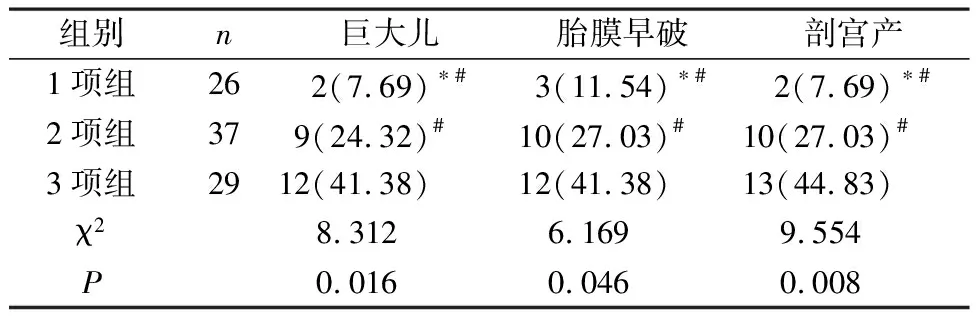
表2 三组围产期不良结局对比[n(%)]
2.3 三组新生儿不良结局对比 1项组各新生儿不良结局发生率明显低于2项组和3项组,2项组则明显低于3项组,差异有统计学意义(P<0.05),见表3。
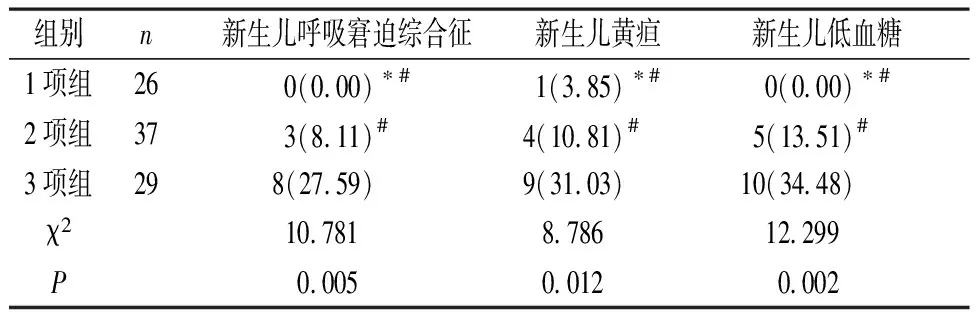
表3 三组新生儿不良结局对比[n(%)]
2.4 三组母体不良结局对比 1项组各母体不良结局发生率明显低于2项组和3项组,2项组则明显低于3项组,差异有统计学意义(P<0.05),见表4。
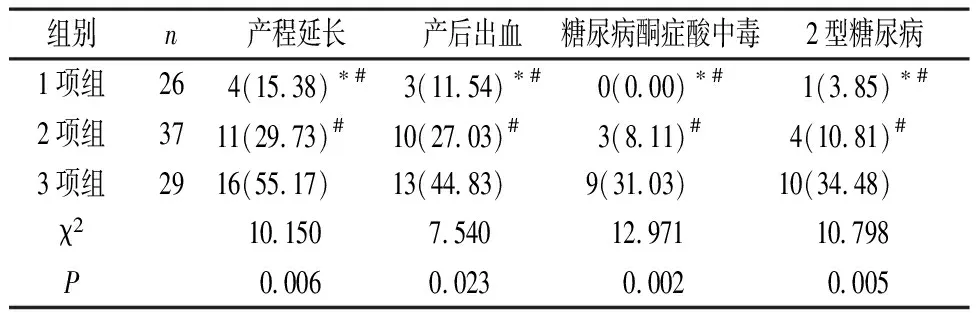
表4 三组母体不良结局对比[n(%)]
2.5 相关性分析 经Logistic相关性分析可得,OGTT异常项次与FINS、ISI、HOMA-IR差异有统计学意义(P<0.05),
经Spearman分析可得OGTT异常项次与围产期不良结局、新生儿不良结局、母体不良结局显著相关(P<0.05),见表5、6。

表5 Logistic相关性分析
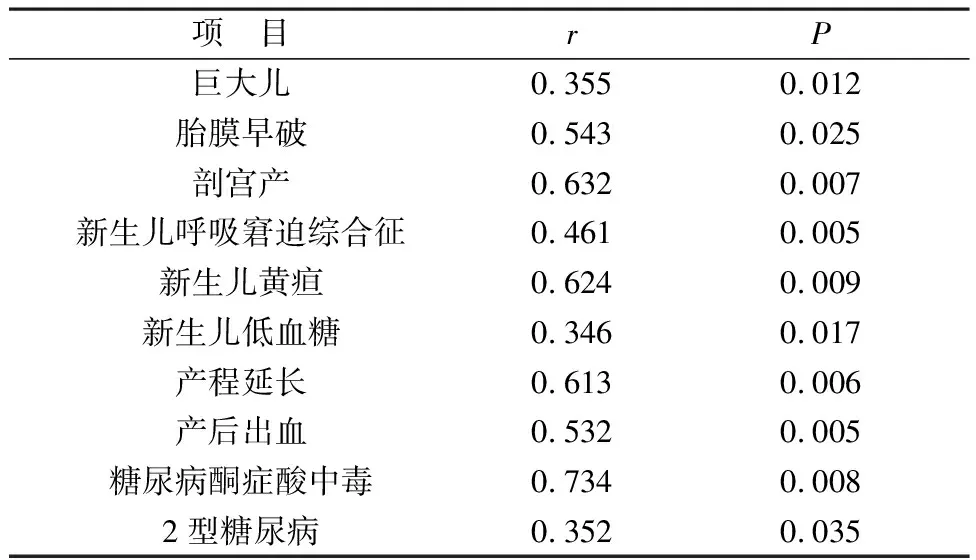
表6 Spearman相关性分析
3 讨论
既往研究显示,高龄产妇为不良母婴结局的危险因素之一,高龄产妇的生理代谢能力稍逊于适龄产妇,故其GDM、高血压发生风险也逐步提高,且其盆底肌弹性下降可导致自然分娩困难,增加剖宫产发生率[6]。故高龄产妇的产期孕期保健与健康保障为目前临床研究热点。
妊娠为女性生命中最特殊且重要的时段,此时女性需供给胎儿营养,胎儿对女性腹腔、盆腔器官的压迫均可造成代谢紊乱。且胎盘可分泌泌乳素、胰岛素酶等系列激素,均可干扰胰岛素的分泌,阻断其与受体结合发挥作用,导致胰岛素功能障碍。孕期热量的过度摄入还可导致体重增长速度过快,增加GDM发生风险。胰岛素仅由胰岛B细胞分泌,故FINS可反映机体的胰岛B细胞功能状况,可侧面显示机体的降糖能力,而人体糖耐量水平越高,胰岛功能越好,则ISI越高,HOMA-IR越低。本文结果显示,OGTT异常项次越多则FINS、ISI越低,HOMA-IR越高,表明OGTT异常项次数目增多可反映患者胰岛功能下降,与既往研究结果类似[7]。分析其原因为,OGTT异常项次数增多可反映患者空腹胰岛素分泌水平,即餐后糖代谢时间延长,胰岛功能下降。餐后降糖时间的延长,速率下降为孕期胰岛功能下降的重要标志[8]。
血糖管理为GDM产妇孕期保健的重要管理项目之一,既往研究显示血糖控制不佳为导致母婴分娩结局的危险因素。本文结果显示,OGTT异常项次越多则各母婴分娩结局的发生率上升,这表明OGTT异常项次数目增多可提示母婴不良分娩结局风险上升,与既往研究结果类似[9]。分析其原因为,母胎的血糖可通过胎盘屏障交换,OGTT异常项次数目增多可提示机体降糖能力下降,血液中糖分经胎盘被胎儿吸收可导致胎儿胰岛产生代偿作用,具体表现为胰岛增大,胎儿分泌胰岛素过多可导致娩出后胰岛素大量残留,导致新生儿低血糖。同时胎儿体内高水平胰岛素的环境可导致糖皮质激素功能拮抗,可阻碍促进胎儿肺泡成熟物质—肺泡Ⅱ型细胞的合成,从而阻碍胎儿肺部成熟,增加呼吸窘迫综合征发生风险[10]。胰岛素的高分泌还可导致红细胞数目增多,可使胆红素水平过高,诱发新生儿黄疸。而血糖的高渗状态还可导致胎儿营养过剩,羊水量增加,胎儿巨大,娩出困难,不仅可导致产程延长,还可导致胎儿无法正常娩出,需行剖宫产。同时OGTT异常项次数目增多还可提示胰岛功能下降,增加糖尿病酮症酸中毒和产后2型糖尿病发生风险。
综上所述,高龄GDM产妇OGGT异常项数与胰岛功能及母婴分娩结局均呈显著相关。

