经自然腔道取标本完全腹腔镜下结直肠癌根治术对结直肠癌患者炎症反应及康复情况的影响
韩俊岭
(呼和浩特市第一医院肠胃外科,内蒙古 呼和浩特 010000)
结直肠癌早期可无明显症状,病情进展后会使患者肠道健康受损,影响其日常生活。传统腹腔镜结直肠癌根治术通过腹部辅助切口取出肿瘤标本,因手术切口会造成患者术后免疫功能低下,且会提高术后切口感染发生率,从而对手术效果产生一定的影响[1]。经自然腔道取标本(NOSE)完全腹腔镜下结直肠癌根治术是利用人体自然腔道取出肿瘤标本,不用在腹部作切口,与传统腹腔镜结直肠癌根治术相比,其创伤小,更有利于患者术后恢复[2]。然而,NOSE完全腹腔镜根治性手术治疗效果尚存在争议。基于此,本研究旨在分析NOSE完全腹腔镜下结直肠癌根治术对结直肠癌患者的治疗效果,现报道如下。
1 资料与方法
1.1 一般资料 回顾性分析呼和浩特市第一医院于2020年1月至2022年11月收治的72例结直肠癌患者的临床资料,根据不同的手术方法将其分为传统组(43例)和NOSE组(29例)。传统组患者中男性27例,女性16例;年龄43~78岁,平均(47.95±3.56)岁; TNM分期[3]:Ⅰ期6例,Ⅱ期12例,Ⅲ期25例;肿瘤直径0.52~2.45 cm,平均(1.15±0.12) cm;肿瘤部位:乙状结肠20例,低位直肠18例,中高位直肠5例。 NOSE组患者中男性18例,女性11例;年龄42~78岁,平均(47.89±3.58)岁;TNM分期:Ⅰ期3例,Ⅱ期10例,Ⅲ期16例;肿瘤直径0.54~2.46 cm,平均(1.16±0.13) cm;肿瘤部位:乙状结肠16例,低位直肠10例,中高位直肠3例。两组患者上述一般资料比较,差异无统计学意义(P>0.05),组间可比。纳入标准:符合《中国结直肠癌诊疗规范(2017年版)》[4]中的诊断标准者;符合手术指征者;经检查未发生转移或侵犯邻近器官者等。排除标准:局部晚期肿瘤者;肿瘤病灶较大;肠管系膜肥厚;患者过度肥胖(BMI ≥ 30 kg/m2);肿瘤致肠道梗阻或穿孔者等。本研究经院内医学伦理委员会批准。
1.2 手术方法 传统组患者行传统腹腔镜结直肠癌根治术:取截石位,全身麻醉,利用二氧化碳(CO2)创建人工气腹。选取右麦氏点位置为操作孔,置入10 mm套管针,左下腹脐耻连线中点位置为观察孔,置入12 mm套管针。腹腔镜下观察患者肿瘤大小、部位、形态等,将乙状结肠切开并进行分离处理,顺着肠系膜将周围淋巴结和脂肪组织进行清除处理,依据患者肿瘤部位分布情况,切除病变肠管。NOSE组患者行NOSE完全腹腔镜下结直肠癌根治术:全身麻醉,取截石位,利用CO2创建人工气腹,将4支套管针置入腹部,作为手术操作孔,于脐上10 mm操作孔置入腹腔镜,探查肿瘤具体情况,将肠系膜下动脉根部血管闭合切断,清扫系膜淋巴结,游离直肠或乙状结肠系膜,结合肿瘤分布情况,针对乙状结肠癌、低位、中高位直肠癌患者,离断腹腔内肿瘤上、下肠管,在直肠镜引导下,经切口保护套置入卵圆钳,经肛门拖出离断肿瘤标本,经肛门置入吻合器抵钉座并进入腹腔,使吻合器抵钉座置入近端肠管并进行固定,在腔内将远端直肠闭合,肛门置入圆形吻合器,完成吻合。针对低位直肠癌患者,腹腔镜下将直肠系膜至盆底进行游离处理,切断近端肠管,肛门置入卵圆钳,用卵圆钳夹住肠管断端,从直肠内向外翻出,直视状态下将远端肿瘤肠管切断,取出标本,置入吻合器抵钉座固定近端肠管的末端。把远端直肠断端闭合,从体外翻转入体内,肛门处置入圆形吻合器,完成吻合。两组患者均观察至出院。
1.3 观察指标 ①围术期指标。记录两组患者术中出血量、手术时间、首次排气时间、首次进流食时间、住院时间。②炎症因子。于术前、术后3 d取患者空腹静脉血7 mL,其中4 mL分离血清(3000 r/min、10 min),使用酶联免疫吸附法测定血清白细胞介素-10(IL-10)、C- 反应蛋白(CRP)水平,使用放射免疫分析法检测血清降钙素原(PCT)水平。剩余3 mL静脉血利用全自动血液分析仪(武汉宏康世纪科技发展有限公司,型号:WD-3000)测定白细胞计数(WBC)。③氧化应激指标及肠道屏障功能。采血、分离血清方法同②,通过硫代巴比妥酸比色法测定血清丙二醛(MDA)水平,通过化学比色法测定血清超氧化物歧化酶(SOD)水平,通过分光光度法测定血清D-乳酸、二胺氧化酶(DAO)水平。④并发症。统计两组患者术后尿路感染、切口感染、吻合口漏等并发症发生情况。
1.4 统计学方法 采用SPSS 20.0统计学软件分析数据,计数资料以[例(%)]表示,采用χ2检验;计量资料符合正态分布且方差齐,以(±s)表示,行t检验。以P<0.05表示差异有统计学意义。
2 结果
2.1 两组患者围术期指标比较 与传统组比,NOSE组患者首次排气时间、首次进流食时间、住院时间均显著缩短,差异均有统计学意义(均P<0.05),见表1。
表1 两组患者围术期指标比较( ±s)

表1 两组患者围术期指标比较( ±s)
组别例数术中出血量(mL)手术时间(min)首次排气时间(d)首次进流食时间(d)住院时间(d)传统组43102.12±6.25118.76±5.323.26±0.533.82±0.7211.65±1.28 NOSE组29101.65±6.13116.51±5.752.16±0.442.54±0.567.31±1.65 t值0.3151.7049.2308.06312.548 P值>0.05>0.05<0.05<0.05<0.05
2.2 两组患者炎症因子水平比较 与术前比,术后3 d两组患者血清CRP、PCT及WBC水平均显著升高,但NOSE组显著低于传统组;而血清IL-10水平显著降低,但NOSE组显著高于传统组,差异均有统计学意义(均P<0.05),见表2。
表2 两组患者炎症因子水平比较( ±s)
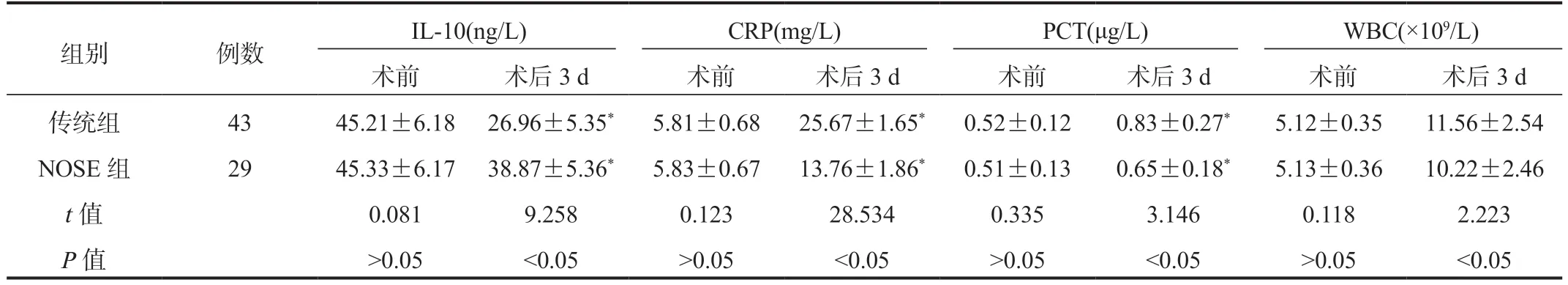
表2 两组患者炎症因子水平比较( ±s)
注:与术前比,*P<0.05。IL-10:白细胞介素-10;CRP:C-反应蛋白;PCT:降钙素原;WBC:白细胞计数。
组别例数IL-10(ng/L)CRP(mg/L)PCT(μg/L)WBC(×109/L)术前术后3 d术前术后3 d术前术后3 d术前术后3 d传统组4345.21±6.1826.96±5.35*5.81±0.6825.67±1.65*0.52±0.120.83±0.27*5.12±0.3511.56±2.54 NOSE组2945.33±6.1738.87±5.36*5.83±0.6713.76±1.86*0.51±0.130.65±0.18*5.13±0.3610.22±2.46 t值0.0819.2580.12328.5340.3353.1460.1182.223 P值>0.05<0.05>0.05<0.05>0.05<0.05>0.05<0.05
2.3 两组患者氧化应激指标与肠道屏障功能比较 与术前比,术后3 d两组患者血清SOD水平显著降低,NOSE组显著高于传统组;而术后3 d血清MDA水平显著升高,血清D-乳酸、DAO水平均显著降低,且NOSE组血清MDA、D-乳酸、DAO水平均显著低于传统组,差异均有统计学意义(均P<0.05),见表3。
表3 两组患者氧化应激指标与肠道屏障功能比较( ±s)
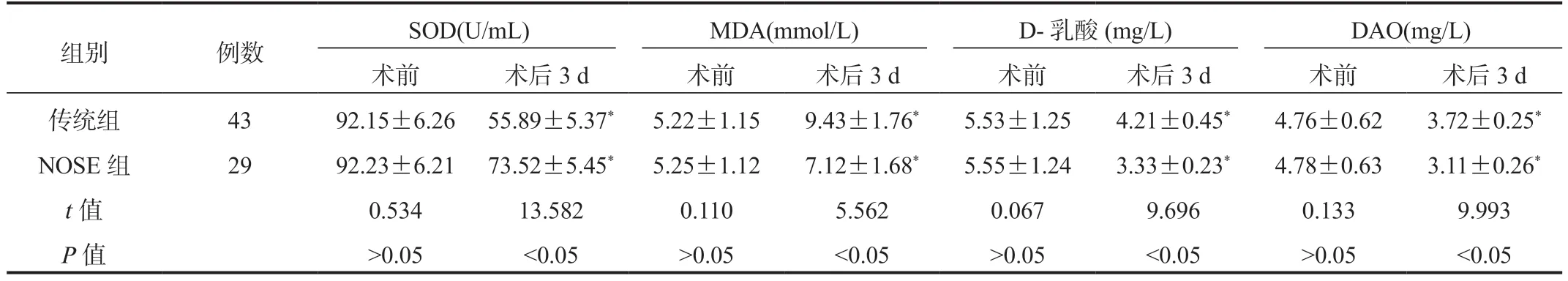
表3 两组患者氧化应激指标与肠道屏障功能比较( ±s)
注:与术前比,*P<0.05。SOD:超氧化物歧化酶;MDA:丙二醛;DAO:二胺氧化酶。
组别例数SOD(U/mL)MDA(mmol/L)D-乳酸(mg/L)DAO(mg/L)术前术后3 d术前术后3 d术前术后3 d术前术后3 d传统组4392.15±6.2655.89±5.37*5.22±1.159.43±1.76*5.53±1.254.21±0.45*4.76±0.623.72±0.25*NOSE组2992.23±6.2173.52±5.45*5.25±1.127.12±1.68*5.55±1.243.33±0.23*4.78±0.633.11±0.26*t值0.53413.5820.1105.5620.0679.6960.1339.993 P值>0.05<0.05>0.05<0.05>0.05<0.05>0.05<0.05
2.4 两组患者并发症发生情况比较 两组患者并发症总发生率比较,差异无统计学意义(P>0.05),见表4。

表4 两组患者并发症发生情况比较[ 例(%)]
3 讨论
结直肠癌治疗原则以手术切除为主,传统腹腔镜结直肠癌根治术通过切除病变组织缓解患者症状,但该手术方式需要在腹部行切口,才可取标本,且还需要放置吻合器抵钉座,增加了术后切口感染、切口疝形成的风险[5]。
NOSE完全腹腔镜下结直肠癌根治术是通过自然腔道将肿瘤标本取出来,不会对腹部作额外切口,患者术后恢复快;同时在患者进行咳嗽、咳痰等动作时更放松,可促进肠道蠕动,缩短了术后肛门排气所需时间,患者可尽早进流食[6]。CRP、PCT、WBC等是典型的炎症因子,而IL-10可对炎症反应起到抑制作用[7]。NOSE完全腹腔镜下结直肠癌根治术可充分利用直肠断端,对机体的损伤较小,降低了神经 - 内分泌系统兴奋性,能够抑制炎症因子的释放[8]。本研究中,与传统组比,NOSE组患者首次排气时间、首次进流食时间、住院时间均显著缩短,术后3 d NOSE组患者血清CRP、PCT及WBC均较低,而血清IL-10水平较高,表明NOSE完全腹腔镜下结直肠癌根治术可以缩短结直肠癌患者住院时间,减轻炎症反应,促进病情转归。
MDA是氧化应激因子,其水平高低与组织损伤程度密切相关;SOD是抗氧化因子,有效减轻机体氧化损伤;D- 乳酸是一种细菌分解代谢产物,会通过受损黏膜进入血液,导致血液中其水平升高;DAO是反映肠道屏障功能的主要指标,其水平越高表示结直肠癌患者肠道屏障功能受损越严重[9]。相较于传统腹腔镜结直肠癌根治术,NOSE完全腹腔镜下结直肠癌根治术利用机体自身腔道,避免了机体严重的应激反应,减轻对肠道功能的损伤,有助于肠道屏障功能恢复,进而改善患者预后;同时经自然腔道逐层进入腹腔,通过肛门将标本取出,手术瘢痕较轻,不会产生切口感染,同时也会降低尿路感染、吻合口漏的发生率[10]。本次研究结果显示,术后3 d NOSE组患者血清MDA、D- 乳酸、DAO水平均显著低于传统组,SOD水平显著高于传统组,不良反应总发生率也低于传统组,但差异无统计学意义,表明NOSE完全腹腔镜下结直肠癌根治术可以有效减轻结直肠癌患者氧化应激反应,促进肠道屏障功能恢复,且不会增加术后并发症发生率,安全性良好。
但需注意的是,NOSES术式并不适合所有直肠癌患者,首先,患者要符合常规腹腔镜手术的要求;同时,经直肠NOSES术式本身也有其特殊的适应证要求,患者肿瘤浸润深度以T2~T3为宜,标本的环周直径<3 cm为宜;此外,由于NOSES术无菌无瘤操作要求严格,且术后患者远期预后尚无定论,所以目前仍不建议临床广泛推广。
综上,NOSE完全腹腔镜下结直肠癌根治术可有效缩短结直肠癌患者住院时间,减轻炎症反应及氧化应激反应,促进肠道屏障功能恢复,且术后安全性良好,但由于本研究样本量小,未开展随访研究,且为回顾性研究,因此仍需临床进一步开展深入研究证实本研究的结论。

