基于改良椎间孔入路的椎间孔镜髓核摘除术在巨大型腰椎间盘突出症中治疗价值分析
安占天 韩金龙 王 伟
( 新疆哈密市第十三师红星医院骨科, 新疆 哈密 833200 )
腰椎间盘突出症为临床常见疾病,发病原因与骨组织退行性病变、创伤等因素有关,主要表现为椎间盘纤维环破损、髓核突出,造成局部神经压迫症状,引发下肢麻木及运动障碍、腰部疼痛及活动障碍等情况。 其中巨大型腰椎间盘突出症,指髓核突出较大情况,神经根压迫症状明显,相应临床症状随之加重,严重影响患者生活质量。 手术治疗为该病主要治疗方案。 传统手术治疗中,在病灶表面做开放式切口并切除突出髓核组织,可基本满足手术治疗需求。 但此种手术创伤较大,可能会增加手术相关并发症发生风险,影响患者术后康复质量。 随医学技术发展,椎间孔镜髓核摘除术技术逐渐成熟,可在减少患者软组织损伤基础上满足治疗需求[1]。 在腰椎间盘突出症治疗中,多以侧后入路为主,在摘除髓核同时,可实现椎间盘突出部位减压效果[2]。 但在对巨大型腰椎间盘突出症髓核摘除治疗中,可能会受到操作空间限制影响治疗效果。 改良椎间孔入路进行髓核摘除时,可增加操作空间,提升髓核摘除效果[3]。 但目前临床对此种入路办法研究较少。 为此,本次研究选36 例巨大型腰椎间盘突出症患者,探究以上2 种椎间孔入路在椎间孔镜髓核摘除术中应用价值。 现报告如下。
1 临床资料
1.1 一般资料
选取我院2018 年1 月—2020 年12 月收治的36例巨大型腰椎间盘突出症患者,以随机数字表法分为对照组(18 例)、观察组(18 例)。 对照组男性9例、女性9 例;年龄35—61 岁,平均年龄为(41.86 ±4.33)岁;病程1—5 年,平均为(3.10 ±0.38)年;体质量指数 20—28 kg/m2, 平均为(24.11 ±2.15)kg/m2;病灶位置:L3/43 例、L4/510 例、L5/S15例。 观察组男性11 例、女性7 例;平均年龄为(42.03 ± 5.11)岁;病程1—7 年,平均为(3.14 ±0.41) 年; 体质量指数 20—29 kg/m2, 平均为(24.98 ±1.77)kg/m2;病灶位置:L3/44 例、L4/59 例、L5/S15 例;组间资料相近(P>0.05)。 研究经我院医学伦理委员会审核批准。 (1)纳入标准:①均经腰椎X 线片、CT 诊断确诊;②精神状态清晰,可配合完成研究;③实质性脏器无明显功能障碍;④患者、家属对研究知情同意。 (2)排除标准:①合并严重骨质疏松;②合并骨结核或骨肿瘤;③腰椎手术史;④凝血功能障碍、血液系统疾病;⑤糖尿病、甲亢等代谢性疾病;⑥研究期间失访。
1.2 方法
对照组(侧后方入路):患者俯卧位,C 型臂X 线透视定位,做正侧位、棘突连线、病灶椎间盘体表标记(腰5 -骶1 椎间盘突出者在患侧髂嵴线处标记);以头倾角25 °—30 °、外展角25 °—30 °,穿刺成功后,以0.1%亚甲蓝椎间盘造影;中线旁开8—12 cm入路;患者常规浸润麻醉,沿穿刺针置入导丝后,拔除穿刺针,扩张套管沿导丝逐级旋转进入,超过椎弓根内缘、接近中线位置后停止,磨钻+环锯配合去除关节突腹侧、肩部骨质以扩大椎间孔;经双通道扩张器置入工作通道,正侧位X 线确认工作通道位置后,将椎管内脂肪组织以髓核钳取出、电凝止血后,剥离各种膜性组织,显露染色后髓核,并以髓核钳摘除;嘱患者咳嗽观察神经根松弛度、硬膜囊呼吸波运动无异常后,完成手术。 观察组(改良椎间孔入路):患者俯卧位,C 型臂X 线透视定位,做病灶椎间盘表面皮肤标记时,腰5—骶1 旁开12—14 cm,腰4—5 旁开10—12 cm,腰3—4 旁开8—10 cm;穿刺外展角,腰5—骶1 头倾角40 °—60 °、外展角30 °—50 °,腰4—5 头倾角30 °—50 °、外展角30 °—45 °,腰3—4头倾角20 °—40 °、外展角20 °—40 °;穿刺时C 型臂X 线机透视,穿刺针头端位于棘突连线时,侧位穿刺针头端为穿刺点下方椎体后上缘;后续治疗办法与对照组相同。 2 组患者术后均开展相同方式康复训练,并在术后1 周、1 个月时进行疗效评价。
1.3 观察指标
观察指标如下:(1)比较2 组术前、术后1 周、1个月腰椎功能。 以直腿抬高角度、VAS(疼痛视觉模拟)[4]表示,即指导患者在0—10 cm 长度直线上划线,从0 开始向10 cm 端划线,划线停止部位即为疼痛程度量化转变结果,其中VAS 评分范围0—10 分,分数高表示疼痛感受严重;(2)比较2 组术后并发症发生率。 切口感染、脑脊液漏、椎管内血肿、肢体麻木;并发症发生率= 发生并发症例数/总例数×100%;(3)比较2 组术前、术后1 周、1 个月腰椎功能。 以腰椎Qswestry 功能障碍指数(ODI)[5]、日本骨科协会(JOA)[6]腰椎评分进行其腰椎功能评估:①ODI 评分。 包括睡眠、行走情况、腰腿疼痛程度等10个维度评价,总分50 分,分数高表示腰腿功能障碍明显;②JOA 腰椎评分。 包括日常生活、活动能力、膀胱功能、主观症状等4 个维度,总分29 分,分数高表示腰椎功能障碍程度轻;(4)比较2 组术前、术后1个月生活质量。 以简易生活质量量表(SF-36)[7]评价,包括生理职能、生理功能、精神健康等8 个评价维度,每个维度分值范围0—100 分,总分取其平均值(0—100)分,分数高表示生活质量好。
1.4 统计学分析
2 结果
2.1 2 组术前、术后1 周、1 个月直腿抬高角度、VAS评分比较
术前2 组直腿抬高角度、VAS 评分相近,差异无统计学意义(P>0.05);术后1 周、1 个月观察组直腿抬高角度水平较对照组高,VAS 评分较对照组低,差异有统计学意义(P<0.05)。 见表1。
表1 2 组术前、术后1 周、1 个月直腿抬高角度、VAS 评分比较()
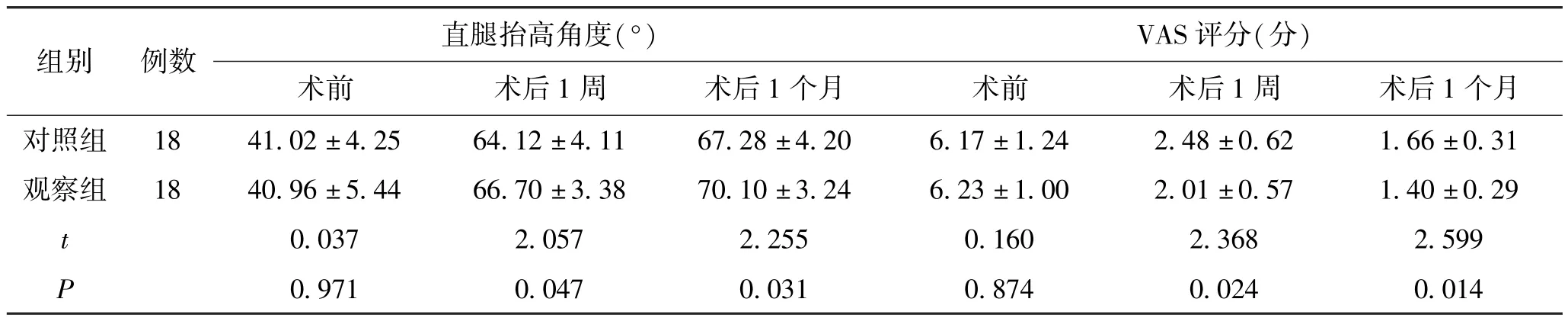
表1 2 组术前、术后1 周、1 个月直腿抬高角度、VAS 评分比较()
组别例数直腿抬高角度(°)VAS 评分(分)术前术后1 周术后1 个月术前术后1 周术后1 个月对照组1841.02 ±4.2564.12 ±4.1167.28 ±4.206.17 ±1.242.48 ±0.621.66 ±0.31观察组1840.96 ±5.4466.70 ±3.3870.10 ±3.246.23 ±1.002.01 ±0.571.40 ±0.29 t 0.0372.0572.2550.1602.3682.599 P 0.9710.0470.0310.8740.0240.014
2.2 2 组并发症发生率比较
观察组并发症发生率为5.56%,与对照组的11.11%相近,差异无统计学意义(P>0.05)。 见表2。
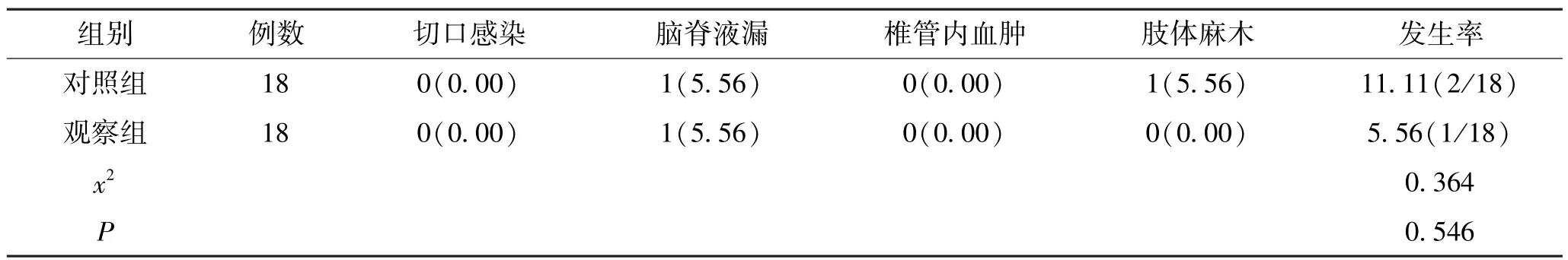
表2 2 组并发症发生率比较(n,%)
2.3 2 组腰椎功能比较
术前2 组ODI、JOA 评分水平相近,差异无统计学意义(P>0.05);术后1 周、1 个月,观察组ODI 评分水平较对照组低,JOA 腰椎评分较对照组高,差异有统计学意义(P<0.05)。 见表3。
表3 2 组腰椎功能比较(,分)

表3 2 组腰椎功能比较(,分)
组别例数ODI JOA术前术后1 周术后1 个月术前术后1 周术后1 个月对照组1841.43 ±5.4435.07 ±6.2922.78 ±5.8412.13 ±2.1015.56 ±2.3020.47 ±2.78观察组1843.08 ±4.1727.29 ±5.3616.25 ±4.7311.79 ±2.3418.97 ±2.5423.81 ±2.34 t 1.0213.9943.6860.4594.2223.900 P 0.314<0.0010.0010.649<0.001<0.001
2.4 2 组生活质量比较
术前2 组SF-36 评分水平相近,差异无统计学意义(P>0.05);术后1 个月观察组SF -36 评分水平较对照组高,差异有统计学意义(P<0.05)。 见表4。
表4 2 组生活质量比较(,分)

表4 2 组生活质量比较(,分)
组别例数术前术后1 个月对照组1848.62 ±6.2978.83 ±5.44观察组1846.95 ±7.1185.31 ±6.23 t 0.7463.324 P 0.4610.002
3 讨论
腰椎间盘突出症为临床常见腰椎疾病,发病原因与腰椎创伤、退行性病变等因素相关。 其中巨大型腰椎间盘突出症在临床较为少见,其主要特征为椎管内组织位移现象明显,且见较大面积组织粘连,出现腰部活动障碍、下肢麻木沉重等表现,影响患者日常行为能力。 在对该病治疗中,髓核摘除术为主要治疗方案,以快速解除髓核对脊神经根压迫症状,促进患者腰椎功能恢复。 传统手术方案中,开放性手术治疗为主要治疗方案,其主要优势为,可在直视下进行髓核摘除,手术操作空间较大,因此手术操作简单,治疗效果确切。 但开放性手术会增加患者手术创伤,出现局部血肿、切口愈合延迟、感染等情况,影响患者康复质量。 随近年来医疗科技发展,在对腰椎间盘突出症手术治疗中,微创治疗方案应用频率逐渐提升,与传统开放性手术相比,利用椎间孔镜摘除髓核治疗,可减少手术创伤,降低创伤相关并发症发生率,改善预后。 在椎间孔镜髓核摘除术治疗中,侧后椎间孔入路为常见入路方式,其主要优势为,手术切口与病灶之间距离较短,可较好的满足手术治疗期间清除髓核组织及病变椎间盘组织情况,满足手术治疗需求,在腰椎间盘突出症患者治疗效果确切[8]。 但在对巨大型腰椎间盘突出症患者手术治疗中,受病变体积较大、椎管内组织明显位移等情况影响,常规手术入路可能会出现进入病灶部位后操作受限情况,影响手术治疗效果。
改良椎间孔镜入路的椎间孔镜髓核摘除术,为针对巨大型腰椎间盘突出症设计的手术入路。 与常规椎间孔镜髓核摘除术不同之处为,其侧位穿刺针头端进入位点为穿刺点下方椎体后上缘,且在做皮肤表面标记过程中,不同病变关节,其在手术入路方案中,切口未知、穿刺角度(外展角、头倾角)均结合患者腰椎走向以进行针对性改良,其主要目的为,通过改变穿刺部位、穿刺针进针角度,以减少巨大病灶、移位等情况对手术操作干扰,以提升髓核摘除质量,促进患者腰腿功能恢复。 本次研究结果显示,术前2 组直腿抬高角度相近,差异无统计学意义(P>0.05);术后1 周、1 个月观察组直腿抬高角度水平较对照组高,差异有统计学意义(P<0.05),提示在对巨大型腰椎间盘突出症患者手术治疗中,与侧后方入路椎间孔镜髓核摘除术治疗相比,实施改良椎间孔入路椎间孔镜髓核摘除术,可改善患者术后下肢功能,考虑原因为,腰椎间盘突出症患者下肢运动功能主要影响因素为脊神经根压迫症状,通过手术治疗可摘除髓核后解除神经根压迫症状,以促进其下肢功能恢复;在对其实施侧后方入路椎间孔镜髓核摘除术治疗中,可在完全清除病变髓核组织同时,直接切除腰椎间盘病变组织,完成神经根减压;但巨大型腰椎间盘突出症患者可能存在腰椎横突或髂嵴骨过高情况,此种入路骨性椎间孔较小,增加手术限制,易受髂嵴骨阻挡影响髓核清除质量,且术中游离黄韧带、牵拉神经根可能会造成神经根损伤,影响预后;改良椎间孔入路主要优势为,更注重全面减压,术前穿刺时头倾角、外展角加大,可避开髂嵴骨阻挡,即使出现椎间板间隙较小时,也可通过磨钻打磨部分骨质改善术野,对神经根背侧、腹侧游离髓核清除更彻底,可提升髓核清除效率,改善患者下肢运动功能,减轻神经根压迫性疼痛感;同时入路方案可探查椎管内病变情况,游离髓核及骨赘时视野更理想[9];因此实施改良椎间孔入路椎间孔镜髓核摘除术可提升患者下肢功能改善效果,促进其下肢运动功能恢复。 本次研究结果显示,术前2 组VAS 评分相近,差异无统计学意义(P>0.05);术后1 周、1 个月观察组VAS 评分较对照组低,差异有统计学意义(P<0.05),提示在对巨大型腰椎间盘突出症患者手术治疗中,与侧后方入路椎间孔镜髓核摘除术治疗相比,实施改良椎间孔入路椎间孔镜髓核摘除术,可降低患者术后不同时间疼痛程度,考虑原因为,巨大型腰椎间盘突出症患者手术治疗中,因该病本身存在相对严重软组织损伤,包括周围软组织粘连、椎管内组织位移等,在对患者手术治疗中,需要进行粘连部位剥离摘除髓核,手术操作创伤相对较大,因此术后早期会出现明显疼痛感受,尽管术后通过功能锻炼可促进其局部功能恢复,但若患者存在手术治疗效果不满意、手术创伤增加等情况,则术后疼痛程度相对较高;在对患者实施侧后方入路椎间孔镜髓核摘除术治疗中,受患者骨组织移位影响,可能会影响手术操作,出现髓核清除效果不满意情况,而为保证手术视野清晰、减少操作受限情况,需要通过牵拉神经根、游离黄韧带,以满足手术治疗需求,均会增加患者术中软组织损伤,增加患者术后疼痛感受;实施改良椎间孔入路椎间孔镜髓核摘除术治疗中,通过改变手术入路,以避免出现软组织或移位的骨组织对手术操作空间影响,且在手术治疗中,即使出现椎间板间隙过小情况,可通过磨钻打磨部分骨质以满足手术要求,提升不同部位髓核清除质量,减少髓核神经根压迫引发的疼痛感受;同时因此种术式对患者神经根、黄韧带等软组织牵拉性损伤降低,因此可进一步降低患者术后早期局部疼痛感受,在一定程度上可降低患者术后康复运动排斥情绪,对提升患者术后康复质量、控制其术后1 个月局部疼痛感受具重要意义[10]。 本次研究结果显示,观察组并发症发生率为5.56%,与对照组的11.11%相近,差异无统计学意义(P>0.05),提示在对巨大型腰椎间盘突出症患者手术治疗中,与侧后方入路椎间孔镜髓核摘除术治疗相比,实施改良椎间孔入路椎间孔镜髓核摘除术治疗,并未增加术后并发症发生率,考虑原因为,切口感染、脑脊液漏、椎管内血肿、肢体麻木均为腰椎间盘突出症患者术后常见并发症,发生原因与手术操作损伤程度增加、术中神经根损伤等因素有关;在对患者实施椎间孔镜髓核摘除术治疗中,与传统开放手术治疗相比,可明显降低切口感染、椎管内血肿发生风险,因此2 组患者术后切口感染、椎管内血肿发生率均为0.00%;尽管2 组在最终总并发症发生率比较中并未见显著差异,但在术后,对照组、观察组各出现1 例脑脊液漏,且对照组出现1 例肢体麻木,考虑原因可能与手术损伤较大、术中神经根牵拉性损伤有关,提示在对巨大型腰椎间盘突出症患者手术治疗中,仍需加强控制患者手术损伤。 本次研究结果显示,术前2 组ODI、JOA 评分水平相近,差异无统计学意义(P>0.05);术后1 周、1 个月,观察组ODI 评分水平较对照组低,JOA 腰椎评分较对照组高,差异有统计学意义(P<0.05),提示在对巨大型腰椎间盘突出症患者手术治疗中,与侧后方入路椎间孔镜髓核摘除术治疗相比,实施改良椎间孔入路椎间孔镜髓核摘除术治疗,可显著改善患者术后不同时间腰腿功能,考虑原因为,除下肢神经根压迫性运动障碍外,对该病治疗中,其主要手术治疗目的为改善患者腰腿运动能力,以满足其日常生活需求,包括日常活动能力、行走情况、膀胱功能等;在对其实施侧后方入路椎间孔镜髓核摘除术治疗中,手术入路中骨性椎间孔较小,并受髂嵴骨阻挡影响,可能会影响髓核摘除质量,手术操作受限,且软组织损伤程度明显,术后疼痛程度明显,会影响患者术后早期康复训练意愿,同时在可能存在突出髓核组织残留情况下,会影响患者腰腿功能恢复质量,因此会出现术后1 周、1 个月时ODI、JOA 腰椎评分改善效果不理想情况;实施改良椎间孔入路椎间孔镜髓核摘除术治疗中,通过改变手术入路,可解除椎间孔镜对手术操作的限制,并通过打磨部分骨质弥补操作受限情况,提升不同部位髓核清除质量,避免突出髓核残留影响患者术后康复质量[11];同时此种术式对患者术中软组织损伤较小,可控制患者术后疼痛程度,减少其对主动功能锻炼排斥情绪,对促进其整体下肢功能恢复具重要意义。本次研究结果显示,术前2 组SF -36 评分水平相近,差异无统计学意义(P>0.05);术后1 个月观察组SF-36 评分水平较对照组高,差异有统计学意义(P<0.05),提示在对巨大型腰椎间盘突出症患者手术治疗中,与侧后方入路椎间孔镜髓核摘除术治疗相比,实施改良椎间孔入路椎间孔镜髓核摘除术治疗,可改善患者生活质量,考虑原因为,该病术后主要生活质量影响因素,与仍存在腰部及下肢运动限制、疼痛等因素有关,影响其日常生活能力;实施改良椎间孔入路椎间孔镜髓核摘除术治疗中,可提升髓核清除效果、减轻软组织损伤,同时此种入路方案能够探查椎管内病变情况,探查骨赘、游离髓核操作时视野更理想,可进一步提升手术操作质量,减少患者术后疾病相关功能障碍情况;同时此种术式可减轻患者手术相关创伤,避免患者因术后早期局部疼痛明显出现抗拒康复训练情况,进一步促进其局部功能康复,改善其生活质量[12]。
综上所述,对巨大型腰椎间盘突出症患者实施改良椎间孔入路的椎间孔镜髓核摘除术,可改善患者腰椎功能及生活质量,且安全性良好。

