地塞米松在硬膜外分娩镇痛相关产时发热中的应用研究
耿娟,周晓娟,周丹丹
西北妇女儿童医院麻醉科,陕西 西安 710061
分娩是一种正常的生理过程,但分娩疼痛会使得产妇产生痛苦、烦躁、焦虑等不良情绪,对产妇本人及新生儿均有不良影响。近年来,随着医学水平的不断发展,无痛分娩被越来越多的产妇所接受,分娩镇痛技术被普遍地运用到临床医学中,而硬膜外镇痛是临床中较为常见的一种镇痛方式[1-2]。但有研究表明,硬膜外分娩镇痛常会引起发热症状的发生,对产妇及胎儿有不利影响[3-4]。地塞米松是由人工合成的一种糖皮质激素类药物,具有抗炎、抗过敏和镇痛作用,能抑制组胺及其他毒性物质的形成和释放。分娩镇痛是导致孕妇产时非感染性发热的重要因素,椎管内推注小剂量地塞米松可有效减少分娩镇痛产妇发热的发生。本研究主要探讨地塞米松在硬膜外分娩镇痛相关产时发热中的应用效果,现将结果报道如下:
1 资料与方法
1.1 一般资料 选取2020 年1 月至2021 年8 月西北妇女儿童医院接诊的200 例产妇作为研究对象。纳入标准:(l)足月初产妇;(2)单胎初产妇;(3)麻醉级别在ASAⅠ~Ⅱ级。排除标准:(1)有麻醉相关禁忌症者;(2)无法进行阴道分娩者;(3)有其他产科并发症者;(4)不愿谨遵医嘱,不密切配合者。对照组产妇年龄20~35 岁,平均(26.3±4.3)岁;孕周37~41 周,平均(39.5±2.1)周;平均体质量(62.5±6.7)kg。研究组产妇年龄21~36 岁,平均(25.9±4.2)岁;孕周36~41 周,平均(38.7±2.8)周;平均体质量(61.9±6.8)kg。按随机数表法将产妇分为研究组和对照组各100 例,两组产妇在年龄、孕周、体质量方面比较差异均无统计学意义(P>0.05),具有可比性。本研究经医院医学伦理委员会批准,产妇本人及家属均知情并签署同意书。
1.2 麻醉方法 两组产妇均进行硬膜外阻滞分娩镇痛术。具体方法:在产妇宫口开至2~3 cm 时,于产妇腰椎L2~3或L3~4间隙进行穿刺处理,后将硬膜外导管安置在穿刺部位并做固定。研究组产妇给予硬膜外首剂和地塞米松,通过导管在硬膜外腔导入0.1%的罗哌卡因(广东嘉博制药有限公司,国药准字H20173193)和0.5 μg/mL的舒芬太尼(宜昌人福药业有限责任公司,国药准字H20054171)10 mL(硬膜外首剂),地塞米松(天津天药药业股份有限公司,国药准字H20033553)(用5 mL生理盐水稀释)5 mg。对照组产妇给予硬膜外首剂和同剂量生理盐水,硬膜外首剂同对照组,同时给予5 mL 生理盐水。接入PCA 机械镇痛泵,基础注药速率为8 mL/h,每组剂量为6 mL,时间设置为15 min。按照宫口扩张情况,实时调整镇痛药量,直至分娩结束。
1.3 观察指标与检测方法 (1)体温:两组产妇分别于镇痛前、镇痛后1 h、3 h、5 h、胎儿娩出时、分娩2 h后应用电子体温计(爱奥乐医疗器械(深圳)有限公司)进行测量体温。(2)炎症因子:两组产妇分别于镇痛前、镇痛后3 h、分娩后5 h空腹抽取静脉血3 mL,应用离心机以转速为3 000 r/min 离心,提取上层清夜血清保存待测,应用酶联免疫吸附法检测白细胞介素-6(IL-6)、白细胞介素-10(IL-10)、肿瘤坏死因子α(TNF-α)水平,试剂盒由上海科澄维生物科技有限公司提供。(3)疼痛程度:记录两组产妇第一产程、第二产程视觉模拟(VAS)评分[5]。采用VAS 评分法评估产妇在不同时间点的疼痛程度,总分为10分,分数越高,则表明疼痛程度越重。(4)新生儿健康情况:采用Apgar 评分法[6]评估两组新生儿的健康情况,总分为10分,分数越高,则表明新生儿越健康。(5)不良反应:记录两组产妇分娩期间不良反应发生情况和中转剖宫产情况,不良反应包括发热、恶心、寒战和腰痛。
1.4 统计学方法 应用SPSS16.0 统计软件进行数据统计分析。计量资料以均数±标准差(±s)表示,组间比较采用t 检验,计数资料比较采用χ2检验。以P<0.05为差异有统计学意义。
2 结果
2.1 两组产妇的体温变化比较 镇痛前、镇痛后1 h,两组产妇的体温比较差异均无统计学意义(P>0.05),而镇痛后3 h、镇痛后5 h、胎儿娩出时、分娩2 h后,研究组产妇的体温明显低于对照组,差异均有统计学意义(P<0.05)。见表1。
表1 两组产妇的体温变化比较(±s,℃)Table 1 Comparison of temperature changes between the two groups of delivery women(±s,℃)
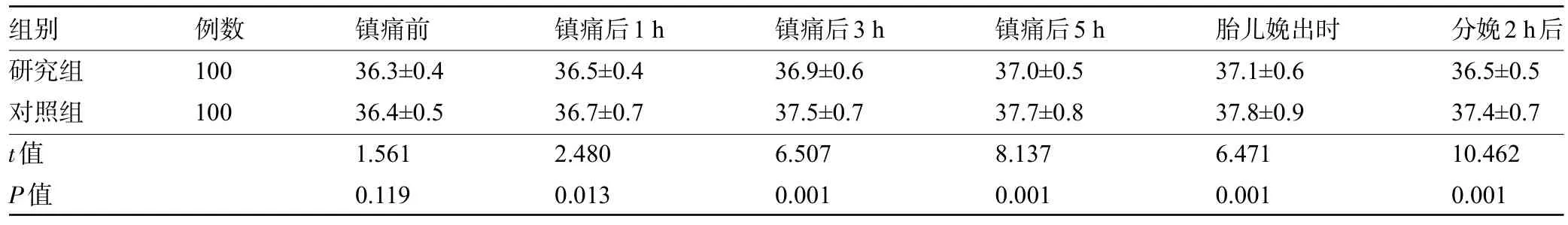
表1 两组产妇的体温变化比较(±s,℃)Table 1 Comparison of temperature changes between the two groups of delivery women(±s,℃)
组别研究组对照组t值P值例数100 100镇痛前36.3±0.4 36.4±0.5 1.561 0.119镇痛后1 h 36.5±0.4 36.7±0.7 2.480 0.013镇痛后3 h 36.9±0.6 37.5±0.7 6.507 0.001镇痛后5 h 37.0±0.5 37.7±0.8 8.137 0.001胎儿娩出时37.1±0.6 37.8±0.9 6.471 0.001分娩2 h后36.5±0.5 37.4±0.7 10.462 0.001
2.2 两组产妇镇痛前后的炎症因子水平比较 镇痛前,两组产妇的IL-6、IL-10、TNF-α水平比较差异均无统计学意义(P>0.05),而镇痛后3 h,两组产妇的IL-6、IL-10、TNF-α水平均明显下降,且研究组明显低于对照组,差异均有统计学意义(P<0.05)。但分娩5 h后,两组产妇的IL-6、IL-10、TNF-α水平均恢复正常,差异均无统计学意义(P<0.05),见表2。
表2 两组产妇镇痛前后的炎症因子水平比较(±s,pg/mL)Table 2 Comparison of inflammatory factor levels between the two groups of delivery women before and after analgesia(±s,pg/mL)
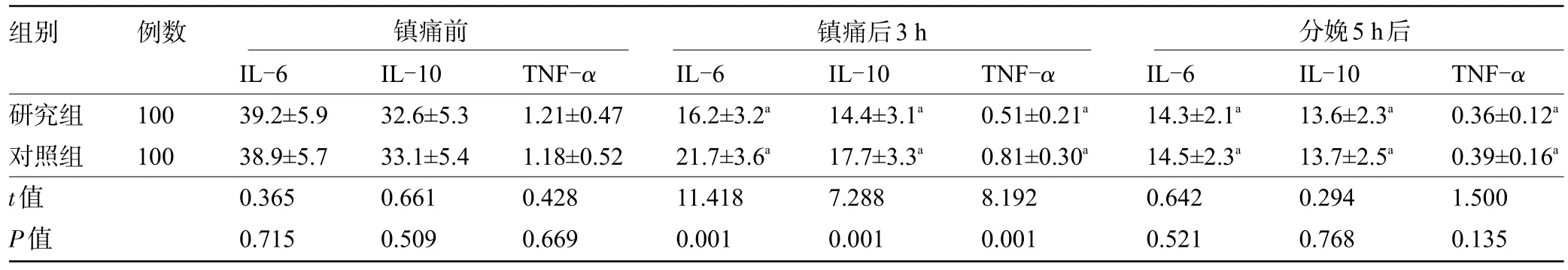
表2 两组产妇镇痛前后的炎症因子水平比较(±s,pg/mL)Table 2 Comparison of inflammatory factor levels between the two groups of delivery women before and after analgesia(±s,pg/mL)
注:与本组镇痛前比较,aP<0.05。Note:Compared with that before analgesia,aP<0.05.
组别例数镇痛前 镇痛后3 h 分娩5 h后研究组对照组t值P值100 100 IL-6 39.2±5.9 38.9±5.7 0.365 0.715 IL-10 32.6±5.3 33.1±5.4 0.661 0.509 TNF-α 1.21±0.47 1.18±0.52 0.428 0.669 IL-6 16.2±3.2a 21.7±3.6a 11.418 0.001 IL-10 14.4±3.1a 17.7±3.3a 7.288 0.001 TNF-α 0.51±0.21a 0.81±0.30a 8.192 0.001 IL-6 14.3±2.1a 14.5±2.3a 0.642 0.521 IL-10 13.6±2.3a 13.7±2.5a 0.294 0.768 TNF-α 0.36±0.12a 0.39±0.16a 1.500 0.135
2.3 两组产妇不同产程的VAS 评分比较 研究组产妇第一产程、第二产程VAS 评分明显低于对照组,差异均有统计学意义(P<0.05),见表3。
表3 两组产妇不同产程的VAS评分比较(±s,分)Table 3 Comparison of VAS scores between the two groups of delivery women in different stages of labor(±s,points)
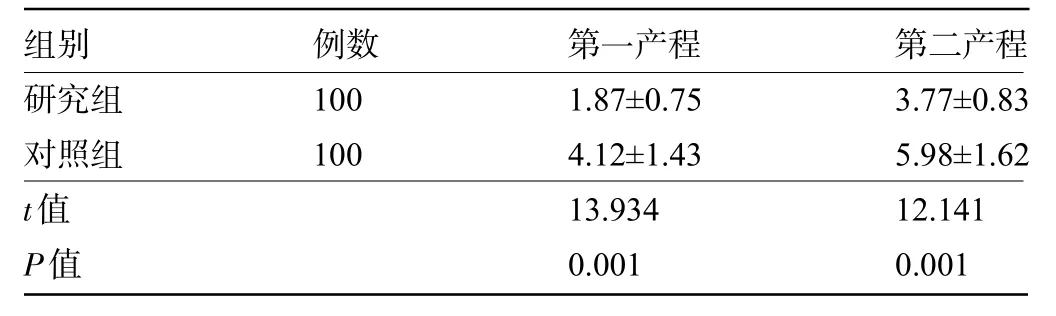
表3 两组产妇不同产程的VAS评分比较(±s,分)Table 3 Comparison of VAS scores between the two groups of delivery women in different stages of labor(±s,points)
例数100 100组别研究组对照组第一产程1.87±0.75 4.12±1.43第二产程3.77±0.83 5.98±1.62 t值P值13.934 0.001 12.141 0.001
2.4 两组新生儿的Apgar 评分比较 两组新生儿分娩1 min、5 min 时的Apgar 评分比较差异均无统计学意义(P<0.05),见表4。
表4 两组新生儿的Apgar评分比较(±s,分)Table 4 Comparison of Apgar scores between the two groups of newborns(±s,points)
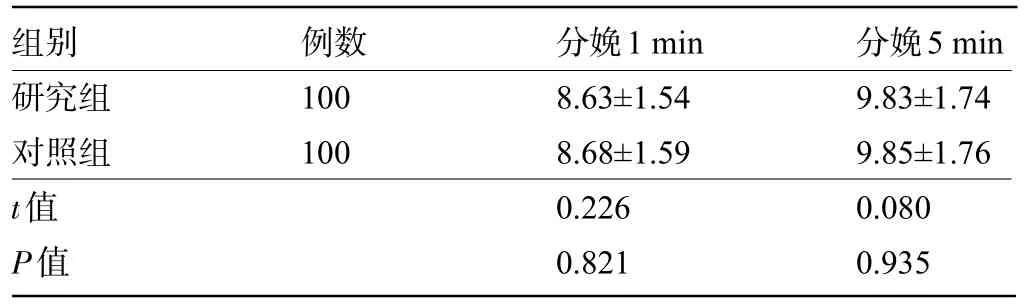
表4 两组新生儿的Apgar评分比较(±s,分)Table 4 Comparison of Apgar scores between the two groups of newborns(±s,points)
组别研究组对照组t值P值例数100 100分娩1 min 8.63±1.54 8.68±1.59 0.226 0.821分娩5 min 9.83±1.74 9.85±1.76 0.080 0.935
2.5 两组产妇分娩后不良反应及中转剖宫产情况比较 研究组产妇中转剖宫产发生率为1.00%(1/100),明显低于对照组的8.00%(8/100),差异有统计学意义(χ2=5.701,P<0.05)。研究组产妇分娩后的不良反应总发生率为3.00%,明显低于对照组的15.00%,差异有统计学意义(χ2=8.793,P=0.001<0.05),见表5。
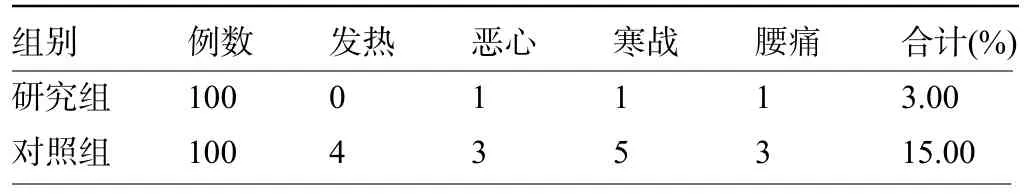
表5 两组产妇分娩后的不良反应比较(例)Table 5 Comparison of adverse reactions between the two groups of postpartum women(n)
3 讨论
临床研究表明,产妇在分娩时会产生一种生理性疼痛,通常被称为分娩疼痛,持续性疼痛会使产妇产生烦躁、焦虑、痛苦的不良情绪,对产妇和胎儿均具有不良影响。因此,在医学上,分娩镇痛越来越受到广泛关注[7]。临床上常会采取非药物性或药物性镇痛方式减轻产妇的疼痛感。其中,非药物性镇痛主要有热敷、按摩、调整呼吸、自由体位分娩等,药物性镇痛主要有药物吸入止痛法、阿片类镇痛药、会阴神经阻滞、硬膜外神经阻滞等,而药物性镇痛方式在临床中更为常见[8]。
目前,硬膜外分娩镇痛是临床上应用最为广泛有效的镇痛方式,具有麻醉效果强、并发症发生率低、对产程影响小等优点。罗哌卡因复合舒芬太尼是其常用的镇痛药物,罗哌卡因是一种新型局部麻醉药,具有药效长、毒性低等特点,舒芬太尼属于μ阿片受体阻滞剂,可与血浆蛋白高效结合,从而达到镇痛效果[9-10]。但有研究表明,硬膜外分娩镇痛常会使产妇体温升高,在医学中被称为硬膜外相关产妇发热症,其发生率有20%左右,对产妇本人及新生儿有不良影响,增加了新生儿患脑瘫、癫痫等疾病的风险。目前,其发病机制尚不明确,可能与产妇体温调节功能异常、局麻药物作用、炎症反应等有关,但对于产妇产时的体温控制目前暂无有效的治疗手段,因此找到一种有效的防治策略具有重要意义[11-12]。资料显示,地塞米松是一种由人工合成的糖皮质激素类药物,具有镇痛、消炎、抗过敏等作用,并能抑制组胺及其他毒性物质的形成和释放。本次研究结果表明,给予地塞米松联合罗哌卡因及舒芬太尼的产妇,其镇痛后3 h、镇痛后5 h、胎儿娩出时、分娩2 h后的体温均明显低于给予生理盐水联合罗哌卡因及舒芬太尼的产妇,镇痛后3 h 的IL-6、IL-10、TNF-α炎症因子水平明显低于给予生理盐水联合罗哌卡因及舒芬太尼的产妇,第一产程、第二产程VAS评分也明显低于给予生理盐水联合罗哌卡因及舒芬太尼的产妇,且两组新生儿分娩1 min、5 min时Apgar评分差异无统计学意义。给予地塞米松联合罗哌卡因及舒芬太尼产妇不良反应总发生率为3.00%,中转剖宫产率为1.00%,均明显低于给予生理盐水联合罗哌卡因及舒芬太尼产妇的15.00%和8.00%,差异均有统计学意义(P<0.05)。经分析,地塞米松可有效延长和强化外周神经阻滞功能,有利于维持人体细胞膜结构的稳定性,使得末梢神经疼痛阈值明显增强,从而更好地起到镇痛降温作用。在罗哌卡因的基础上加用地塞米松,可使诱导炎症反应的通道被抑制,炎症因子分泌减少,从而减轻镇痛后发热症状的发生。轴浆运动有利于改善患者切口渗出水肿,析出致痛生化物质,抑制止痛物质释放,从而阻断疼痛刺激传入大脑神经,减弱传导过程[13-15]。本次研究的不足之处在于所选取的样本含量较少,今后将通过扩大样本含量以进一步探究其应用效果。
综上所述,地塞米松在产妇硬膜外分娩镇痛中的应用效果显著,其可有效降低产妇发热率和炎症反应,减轻分娩过程的疼痛感,有利于降低产妇分娩中不良反应发生率和中转剖宫产率,且不会增加新生儿风险,安全性高,具有临床应用价值。

