宫颈机能不全预测因素的研究进展*
黄 奕,张卫社,2
(1.中南大学湘雅医院产科,长沙 410008;2.生命早期发育与疾病防控湖南省工程研究中心, 长沙 410008)
宫颈机能不全(Cervical Insufficiency/Cervical Incompetence,CI)指在孕37周前出现的无痛性、进行性宫颈管扩张,导致羊膜囊突出于宫颈口、胎膜早破,甚至是流产及早产。目前国际上常用诊断标准为2014年美国妇产科医师协会(ACOG)提出,包括既往中孕期流产或早产病史、体格检查见羊膜囊突出宫颈口、超声检查提示宫颈扩张或缩短(小于25mm)、非孕期宫颈扩张棒试验等方面[1]。其中诊断效能由高到低依次为超声、病史、非孕期试验性操作[2]。据统计,CI与14.3%~65%的早产相关[3],我国2014年版《早产临床诊断与治疗指南》[4]指出的11类早产高危人群中,有4类与宫颈机能相关。由此可见,CI是早产中不可忽视的一项危险因素,重视对CI的预测,可提高预防早产的有效性。根据诊断标准,既往病史及非孕期试验为既定因素无法预测,故本文将结合目前国内外研究结果,综合讨论妊娠中发生宫颈缩短及宫颈内口扩张而发生CI的预测因素。
1 临床特征
1.1 病史因素
1.1.1 早产/流产史 目前认为早产史或流产史是发生CI的重要因素[5],且有部分诊断标准将其作为诊断CI的必备条件,这导致在初产妇人群中,CI仅作为回顾性诊断,可能因此错失干预的时机。
1.1.2 子宫因素 包括宫颈病变手术(激光、环形电切、冷刀锥切)、宫腔手术(清宫术、钳夹术)、子宫畸形等。任何一种宫颈手术都会增加CI的风险,其中冷刀锥切对CI发生的影响最显著,与其锥切深度相关。锥切术后的6个月是宫颈长度恢复的最佳时间[6],在此期间妊娠的女性需重视宫颈机能的评估。具有宫腔手术史、多次生产、急产、第二产程延长史的女性发生CI的风险显著增加[5,7],这可能与机械性扩张宫颈的次数和时间增加导致宫颈的结构改变相关。有研究认为,双角子宫是CI的独立危险因素[8],其导致的CI可能与组成宫颈的胶原蛋白成分异常有关,但需更充足的证据证明。
1.1.3 母体其他因素 CI发生的影响因素还包括种族、遗传、年龄、身体质量指数(body mass index,BMI)、既往疾病等。不同种族发生CI的风险有显著差异(OR=1.21~2.89)[9],这可能与不同人种之间生殖道微生物组成不同或基因遗传相关,但目前尚未发现与CI相关的一个确切基因。研究表明,非高龄孕产妇中,孕妇年龄增加与CI发生率降低相关[10],考虑可能与宫颈、性腺轴的发育有关,故对于这类群体应加强孕期监测。有糖尿病、多囊卵巢综合征(polycystic ovarian syndrome,PCOS)的患者发生CI的风险增加[5,11],且PCOS合并胰岛素抵抗的患者发生CI终止妊娠的时间早于未合并胰岛素抵抗的患者。研究表明孕产妇BMI每增加1kg/m2,CI发生风险增加约1.3倍[12]。也有研究发现,肥胖患者CI发生率降低,可能与低BMI孕妇后天性胶原缺乏有关[13]。妊娠期阴道炎,即使无症状,也可通过引起阴道微生态改变,从而导致CI发生[14],因此孕期白带检查可能起到提示作用。近年有研究指出,与遗传性血栓形成相关的MBL2基因多态性以及与之相关的低MBL水平可能增加因CI导致早产的风险[15],如能证实其对CI的影响,就可能对孕期血栓筛查和抗凝方案提供建议。母体相关其他危险因素还包括婚姻状况(未婚与已婚妇女相比OR=0.87,95%可信区间0.80~0.95)、肾病病史(OR=2.26,95%可信区间1.40~3.64)、妊娠期贫血(OR=1.55,95%可信区间1.22~1.96)[5]。
1.1.4 胎儿数 双胎妊娠及多胎妊娠孕产妇中CI发生率增加[16],这可能与宫腔内压力增加,超过宫颈所能支撑的限度或羊膜囊对子宫的牵引力增加有关,也可能与辅助生殖技术受孕有关。
1.1.5 辅助生殖技术 通过辅助生殖技术受孕妇女的平均CL[(32.2±10.5)mm]显著低于自然受孕妇女[(34.1±9.1)mm][17],这可能与促排卵药物及雌激素的使用、反复宫腔操作史、多胎妊娠发生率增加、合并PCOS、生殖道或盆腔感染相关。从病史方面来看,CI的影响因素复杂,且不同因素之间相辅相成,将各因素总结如下(表1)。事实上,无法通过单一病史因素预测CI发生,需结合其他客观指标以增强对CI的预测效能。
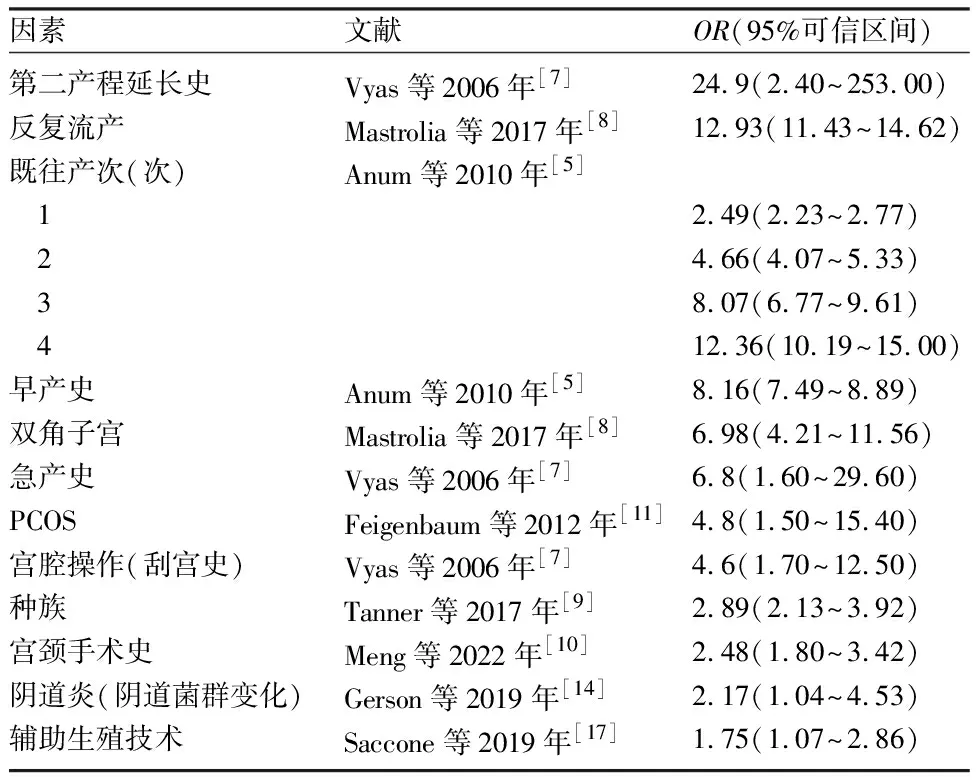
表1 各项病史因素对CI的影响
1.2 体格检查 在临床上广泛应用于评估宫颈的体格检查方法为Bishop评分,但该方法主观性较强,不能准确评估CL及宫颈内口的改变,且不同医师之间检查结果存在差异,预测CI准确率不高,常结合其他实验室检查或超声指标综合评估宫颈。
2 影像学检查
2.1 超声检查 相较于经腹部及经会阴超声检查,经阴道超声检查(transvaginal ultrasound,TVU)的检查探头最接近宫颈,对宫颈的测量更准确,且不受肠道气体、膀胱充盈、产妇肥胖等因素的影响,重复性高,不同观察者得出结论之间差异较小,且不增加孕妇的感染率,能有效降低因CI导致的不良妊娠结局[2],是目前评估宫颈机能的有效手段。检查包括宫颈形态、长度、弹性等多个参数,综合予以评估。
2.1.1 宫颈形态及长度 TVU所见宫颈的形态常用字母“T”、“Y”、“V”和“U”来描述,现可用于评估孕期宫颈内口扩张情况。“宫颈漏斗”是指宫颈外口闭合时内口扩张导致羊膜囊向宫颈管突出的状态,“宫颈漏斗”的发生及其形态的变化同样存在于足月分娩与早产中,且宫颈形态在超声检查中受检查者个体判断差异的影响较大,在多用于CI诊断而非预测,同时这项指标直接关系到CL的测量。通常来讲,CL指宫颈管中保持闭合的部分。在正常妊娠期间,相较于CL在诊断CI中的价值[1,4,18],其在早期预测CI的发生方面相关研究较少。目前无足够的证据表明,孕早期测量CL对将来CI的发生有预测作用。部分研究认为存在CI高危因素的女性,若孕16~24周监测CL缩短为25~29mm,则其在随后妊娠中发生CI的可能性增加[2],这类女性在孕期应加强超声监测及相关知识宣教。
由于孕产妇之间的个体差异,特定的截断值不能适应孕产妇之间的个性化评估。部分学者提出了使用妊娠特定的百分位数来衡量宫颈机能[19],该方法与CL截断值相比能识别出更多的CI孕产妇,增加基于CL为指征的宫颈环扎患者比例,但这一变化是否影响临床结果尚需进一步研究。
妊娠期间CL的变化是一个动态的过程。研究表明在妊娠20~24周前,CL变化较小[19],此后随着妊娠时间的延长呈非线性缩短。CL缩短速率、开始缩短的时间以及CL的初始数值都与CI发生相关,其中起始于妊娠早期且随后快速缩短的宫颈变化模式导致不良结局的风险最高[20]。连续性测量CL将宫颈机能的评估由静态升级为动态,摆脱了以单一数值衡量宫颈机能的固化思维,对于具有CI高危因素的孕产妇来说更有意义。
进行TVU检查CL的时机,母胎医学会(Society for Maternal-fetal Medicine,SMFM)指南[18]推荐在16~24周之间进行一次宫颈评估,对于无症状及高危因素的女性不推荐常规在孕24周后监测CL,对于评估CL的最佳时机与频率尚无共识。有CI高危因素的女性,孕期定期监测CL对CI的预测有较高的准确性。
总的来说,对于单胎妊娠,大量研究表明测量CL的获益包括预测发生CI或早产的风险,以及依据测量结果采取有效的预防措施,TVU测量CL能预测孕35周前的早产。但目前并无充足的证据表明多胎妊娠能从常规CL筛查中获益,为达成共识还需更多循证研究支持。
2.1.2 超声弹性成像 超声弹性成像主要类型包括应变弹性成像(strain elastography,SE)、声辐射力弹性成像,声辐射力弹性成像包括声辐射力脉冲成像(acoustic radiation force impulse imaging,ARFI)和剪切波弹性成像(shear-wave elastography,SWE),用于宫颈评估优点在于能比测量CL更早发现宫颈变化。目前SE在临床上应用最广泛,近年逐渐被用于预测CI。但宫颈弹性成像不同的检查者之间测量存在差异,且技术操作较复杂,目前该技术在我国尚未广泛应用于产科临床或孕前监测。部分研究数据显示[21],在孕中期孕产妇中,宫颈弹性成像的各项参数对CI均有一定的预测价值,且其预测效能优于单独的CL测量。ARFI和SWE的区别在于前者只提供对组织硬度的相对测量,在评估宫颈机能上应用较少,后者用于评估宫颈机能对CI所致的早产具有预测作用[22],且预测效能最高较单独测量宫颈长增加4.5倍。SWE与SE相比,其主要优点是测量相对独立于操作者的力量,对于操作的统一性要求较低,需更多研究完善临床数据,将来可能被更多应用于临床实践。
2.1.3 弹性评分 超声弹性评分是一种基于超声测量的评分方法,一般来说,检测的组织越软,弹性评分越低。临床实践中弹性评分常见于宫颈病变的评估,目前于产科中应用较少。一项纳入335例孕产妇的病例对照研究显示[23],将弹性成像数据赋值组成的SP评分能有效预测CI,这表明弹性评分系统在预测CI方面具有潜力,需更多研究证实。见表2。

表2 SP评分表[23]
2.1.4 其他 羊水淤泥样沉积物(Amniotic fluid sludge)存在是<28孕周发生CI的独立危险因素[16]。其它指标还包括子宫宫颈角、宫颈灰度分析、宫颈指数、子宫下段厚度、孕中期子宫动脉血流、胎儿肾上腺大小等,但目前尚无证据表明这些指标预测CI的能力优于CL,临床上也较少应用。
2.2 磁共振成像 磁共振成像(magnetic resonance imaging,MRI)中的加权扩散成像和弹性成像可用于评估宫颈成熟度,提示MRI可能作为预测CI的一种方式。但相比于超声检查来说,MRI花费的成本和时间更长,且MRI预测CI需基于超声筛查,故不考虑将其作为首选。
3 生化指标
3.1 宫颈/阴道分泌物 有研究[14]显示,阴道菌群变化与CI发生相关,其中阴道群落类型(Community State Types,CST)IV类(乳杆菌相对丰度下降,厌氧菌相对丰度上升)与孕中期宫颈缩短的发生密切相关(OR=2.17,95%CI1.04~4.53),且不同人种的阴道优势菌群不尽相同。这可能导致不同地区之间CI的发生率有差异,制定适应我国人群的孕期宫颈机能评估策略非常重要。
3.2 其他指标 研究显示[12],松弛素可能对CI的发生有一定预测价值,但目前国内外缺乏相关研究。其他指标,如胎儿纤维连接蛋白、甲胎蛋白、白介素-6、C反应蛋白等均对于早产有预测作用[24],但对于预测CI意义尚不明确。
4 双胎妊娠
双胎妊娠孕妇孕中期CL短于单胎妊娠[16]。不同于单胎妊娠,流产/早产史、母体年龄、BMI在双胎妊娠CI中无显著差异,最显著的CI预测因素为CL,病史因素只有在排除了CL后才有预测价值[25]。CL在妊娠期间的变化趋势在单双胎妊娠中是相似的,但双胎妊娠CL截断值相比单胎妊娠更短,体现出特定百分位数以及CL的变化趋势用于预测CI发生的优势和合理性,但在这方面针对于双胎的国内相关研究不多。
双胎妊娠中的绒毛膜性为有别于单胎妊娠的一个特征,有研究发现单绒双羊较双绒双羊孕中期CL短,但另一研究显示排除了并发症后不同绒毛膜性之间的CL中位数无明显差异[25],表明绒毛膜性本身也许对CI的发生影响不大,更需警惕其他并发症引起的不良结局。
总的来说,双胎妊娠的CI预测因素中,病史因素的重要性不及单胎妊娠,而是CL占主要地位,目前双胎妊娠在宫颈弹性成像上的相关研究少,尚无充足的证据表明该技术能够有效预测双胎妊娠发生CI的风险。
5 联合预测
上述诸多因素对CI的发生及其导致的早产都有一定预测作用,孕妇作为一个整体,在评估宫颈机能时将孕妇特征、实验室检查、超声检查结果相结合,对于CI的预测效能优于单因素预测。研究表明,胎儿纤连蛋白为阳性时,预测模型中加入宫颈内口扩张>1cm的超声检查结果,能将发生CI导致早产的危险比从13.0提升至16.5;预测模型中加入CL≤15mm的超声检查结果,能将危险比提升至26.8[26]。将CL与母体年龄、种族因素联合起来预测CI发生早产的曲线下面积(AUC=0.840)较单独使用CL(AUC=0.782)或母体特征(AUC=0.714)提高[27]。2019年Park等[21]发现,与单独测量CL(AUC=0.5411)相比,CL联合宫颈弹性指数、孕前BMI、测量CL时的孕周共同预测早产的效果最好(AUC=0.8201)。但对于双胎妊娠而言,CL的预测价值不因加入孕产妇体重、年龄、种族等因素而发生改变[28]。
总之,在预测CI的发生中,详细询问病史、超声测量CL及弹性成像是有效手段,体格检查、生化指标相对来说预测效能较弱。CL在CI的预测上起到重要作用,CL所处的百分位数、CL的变化模式都能更好地对宫颈进行评估,综合超声检查和病史因素能更加有效地识别出高危患者。超声弹性成像是目前能早期预测CI的具有潜力的技术之一,现有证据尚不能回答该技术能否有效应用于我国人群及多胎妊娠。探究超声弹性成像预测CI的价值、是否适用于多胎妊娠,有助于及早识别高危孕产妇,减少因CI导致的不良妊娠结局的发生。考虑到超声在孕期检查的必要性、动态性及无创性,进一步提高超声检查CI的精确性并探究超声新技术和检查策略在CI中的应用可能具有广阔的前景。

