地毯式膀胱分离术在穿透性胎盘植入侵犯膀胱手术中的应用
董燕,刘小晖,许文婧,蒲巍林,何晓春,张玉芳
随着生育政策的开放,越来越多有剖宫产史的女性选择再次妊娠,导致胎盘植入的发病率呈现上升趋势。尤其是穿透性胎盘植入,胎盘绒毛侵蚀子宫全肌层到达或超过子宫浆膜面,有时甚至累及子宫毗邻器官,最常见的是侵犯膀胱,致膀胱后壁-子宫界面间出现大量粗大的“交界”血管,手术处理不当可致不可控制的术中出血,常危及母儿生命[1-3]。目前针对这种“交界”血管的手术处理技术研究较少,因此,我们尝试一种新的手术方式——地毯式膀胱分离术,发现可有效降低穿透性胎盘植入侵犯膀胱术中大量出血及膀胱受损的发生风险。本研究回顾性分析地毯式膀胱分离术应用于52例穿透性胎盘植入侵犯膀胱患者的手术临床资料,现报道如下。
1 资料与方法
1.1 研究对象
2016年1月至2020年12月于甘肃省妇幼保健院分娩的孕妇共计112 572例,经剖宫产分娩孕妇42 776例,其中因瘢痕子宫再次行剖宫产术20 275例,占同期剖宫产总例数的47.4%。术前行彩色多普勒超声或磁共振成像(MRI)检查,并依据产前超声预测胎盘植入评分表[4](见表1)进行超声检查评分,当评分≥ 10分时,穿透性胎盘植入可能性大[5]。选择胎盘植入超声评分≥10分,经术中所见确诊为穿透性胎盘植入侵犯膀胱的52例患者作为研究对象,将2018年1月以后术中采用地毯式膀胱分离术的35例研究对象纳入研究组,此前采用传统钝性下推分离膀胱术的17例研究对象纳入对照组。

表1 产前超声检查预测胎盘植入评分表
纳入标准:① 胎盘植入评分表评分≥10分且术前彩色多普勒检查提示:存在子宫膀胱间高度血管化、从胎盘-子宫边界-膀胱出现“桥”血管、膀胱界限中断[6]等表现,② 盆腔MRI提示:胎盘向膀胱方向膨凸、膀胱后壁结节状改变[7]或子宫-膀胱之间见多个横越、弯曲的低信号流空血管影[8]等征象,③ 术中可见子宫下段菲薄、血管迂曲怒张,分离膀胱时可见膀胱后壁与子宫之间有大量粗大的“交界”血管。
1.2 方法
1.2.1 术前准备 依据术前检查,所有研究对象术前均进行产科、泌尿科、新生儿科、麻醉科、手术室、重症医学科、输血科、以及超声科、MRI影像科等多学科诊疗模式(multidisciplinary diagnosis and treatment model,MDT)讨论,对孕妇术前、术中及术后进行整体细节管理,包括术前患者心理疏导、备血量、术中体位、麻醉方式、有创动脉监测、血液回收,胎盘植入面积及侵犯深度的评估、子宫切口的选择、预防膀胱及输尿管损伤、止血关注的重点,术后管理、快速康复及血栓预防等内容进行讨论及准备。
1.2.2 出血量估测 术中消毒后使用医用敷巾覆盖手术切口,切开子宫前计算吸引瓶中的出血量,胎儿娩出后吸净羊水后重新计量至手术结束,再次计算吸引瓶中的出血量,术后采用称重法估计术中应用纱布及大纱垫以及臀下计量垫中血量,三者相加计为术中出血量。
1.2.3 手术步骤 剖宫产术均由同一手术团队完成,手术时患者采取平卧分腿位。根据MRI、术前超声检查评分,选取下腹正中纵切口,分离盆腹腔粘连,术中再次评估,避开胎盘,于子宫体部取横切口,娩出胎儿,结扎脐带;快速连续缝合第一切口。
地毯式膀胱分离术:助手于患者头侧一手利用止血钳提拉第一切口两侧线结使子宫上提,另一只手自子宫下段后方上抬子宫,充分暴露子宫下段,寻找膀胱界限,自膀胱侧方为起点,找到膀胱后壁与子宫前壁之间疏松界限,由两侧向中央,用无损伤镊提拉膀胱,Kelly钳横行平缓分离膀胱与子宫下段的间隙,遇到“跨界”异常血管时,“逐一”钳夹两端电凝后切断。通过“分离-电凝-切断”的渐进性方式,逐步地毯式分离异常血管密集区,避免直接用手或器械下推膀胱造成“跨界”异常血管断裂导致不可控制的迅猛出血、或因膀胱壁与子宫肌壁界限不清误伤膀胱。分离过程中如部分膀胱与子宫界限不清,可先分离周围甚至下方组织后,再逆向分离粘连紧密部分。动态观察阴道出血量及子宫情况,如考虑胎盘部分剥离,止血带捆绑子宫下段暂时阻断子宫血流,继续下推膀胱,并调整止血带位置,暴露术野,分离膀胱至子宫颈外口。
传统钝性下推膀胱术:在膀胱底的上方剪开腹膜反折,向下钝性分离膀胱,遇粗大血管时结扎止血,在分离过程出血多或分离困难甚至造成损伤时,则停止分离,待胎盘剥离后继续分离。阔韧带无血管区凿洞,止血带捆绑子宫下段,选择子宫肌壁最薄处为第二切口,徒手剥离胎盘,尽量分离膀胱至宫颈远端血管稀疏区。
两组病例均剪去子宫下段植入无法剥离的胎盘组织及菲薄的子宫浆膜组织,子宫肌层注射强效宫缩剂,观察胎盘剥离面出血情况,局部采用多种缝合技术联合止血。确定无活动性出血后,缝合子宫切口。经导尿管膀胱注射亚甲蓝稀释液,观察膀胱有无损伤。必要时给予膀胱修补。留置腹腔引流管以便于术后观察腹腔出血情况。
1.3 观察指标
收集患者一般资料:包括年龄、既往人工流产次数、距末次妊娠间隔时间、孕次、产次、既往剖宫产次数以及终止妊娠的孕周;术中情况:包括术中出血、手术时间、输红细胞量、子宫切除率、膀胱损伤率;术后情况:术后24 h出血量、住院时间等。
1.4 统计学方法
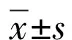
2 结果
2.1 两组孕妇一般资料比较
两组孕妇的年龄、既往人工流产次数、距末次妊娠间隔时间、孕次、产次、既往剖宫产次数,以及终止妊娠的孕周比较差异均无统计学意义(P>0.05),详见表2。

表2 两组孕妇一般资料比较
2.2 两组患者术中及术后情况比较
研究组的术中出血、输红细胞量、子宫切除率、膀胱损伤率均低于对照组,差异有统计学意义(P<0.05),两组手术时间、术后24 h出血量、住院时间比较,差异无统计学意义(P>0.05)。所有患者术中无输尿管损伤;9例膀胱损伤患者均未伤及膀胱三角区,14 d拔除尿管,自主排尿能力正常,其余患者24 h后自主排尿能力均正常。详见表3。

表3 两组患者术中及术后情况比较
3 讨论
穿透性胎盘植入术中出血多,子宫切除率高,术中及术后并发症发生率高。术中子宫胎盘剥离面止血方法众多,大多采用强效的子宫收缩剂、子宫动脉结扎术、子宫下段压迫缝合等经典的子宫止血方法;新型缝合技术,譬如编织状缝合[9]、防波堤样缝合[10]、子宫颈提拉加固缝合[11]、子宫下段前后缩窄加血管纵横阻断缝合[12]等,目前亦在临床上被广泛应用,止血效果甚佳。但在穿透性胎盘植入膀胱侵犯的病例中,子宫胎盘剥离面的出血仅是术中出血的一部分,由于子宫下段胎盘附着部位的血管异常增生,血管侧支循环丰富[13],导致膀胱后壁与子宫之间出现大量粗大、新生的“跨界”异常增生血管丛,这些血管如操作不当导致断裂,出血凶猛,且止血困难,严重者出现凝血功能障碍,致多脏器功能衰竭,甚至危及生命。
目前有国外学者提出,针对穿透性胎盘植入侵犯膀胱者手术应用膀胱开放技术[14]切除子宫,避免因穿透性胎盘植入手术中出血多强行分离导致膀胱三角区受损,但这是一种存在争议的术式。而国内多项研究报道,穿透性胎盘植入侵犯膀胱的病例采用术前放置腹主动脉球囊,术中在胎儿断脐后充入一定量的生理盐水扩张球囊导管阻断绝大部分盆腔血液供应[15],然后钝性分离膀胱,可减少术中的大量出血、使手术视野清晰,降低子宫切除率、减少输血量。但腹主动脉球囊放置术须在介入手术室由介入医师放置,对于无手术条件的介入室,需转入手术室进一步行剖宫产手术,这样反复地挪动患者可能会出现一些难以控制的意外,而且腹主动脉球囊阻断术还有可能发生的并发症有穿刺部位血肿、血栓、假性动脉瘤、血管破裂等,严重者可能发生下肢坏死和主动脉破裂等并发症[16-17]。
本研究使用地毯式膀胱分离术发现,在穿透性胎盘植入侵犯膀胱病例中处理好每一根异常血管是手术成功的关键,采取“分离-电凝-切断”的渐进性逐一离断血管的方式,相较于传统的钝性下推膀胱手术方式,能明显减少术中出血量及输血量,降低子宫切除术率,差异有统计学意义。可能的原因是传统手术方式容易造成异常增生血管断裂,导致出血凶猛、术野不清、手术操作及止血困难。两种手术方式的手术用时比较,差异有统计学意义,新手术方式更多的时间利用在分离下推膀胱方面,传统手术方式则更多的手术时间利用在断裂血管的止血。本研究也发现,新手术方式膀胱损伤率(3例,8.57%)低于传统手术方式(6例,35.3%),两者比较差异有统计学意义,也低于耿力等[15]研究中23.8%的膀胱损伤率。可能的原因是穿透性胎盘植入侵犯膀胱者子宫与膀胱后壁粘连紧密,解剖层次不清,行地毯式的分离方式使解剖结构变得清晰,损伤膀胱的风险降低。新手术方式膀胱损伤率术中有效“下推”膀胱,分离膀胱后壁与子宫下段的粘连,充分暴露术野,避免了在缝合子宫下段止血过程或行子宫切除术时损伤膀胱及输尿管;同时研究也发现分离膀胱后不影响术后膀胱的功能,该研究中胎盘植入侵犯膀胱患者术后自主排尿能力均正常。
综上所述,对于术前超声或MRI提示穿透性胎盘植入侵犯膀胱,地毯式膀胱分离术对患者创伤小、临床效果良好。但此手术方式对术者手术操作的熟练程度及耐心具有一定挑战性,如果急于求成,很容易损伤异常血管,导致术野不清,影响操作。因此,在具备一定手术技术能力的基础上,对穿透性胎盘植入侵蚀膀胱的患者采用地毯式膀胱分离术使异常增生血管出血变为可控,手术难度降低,易于临床推广。本研究结论还需通过扩大样本量来加以佐证,以保障母婴安全,减少不良结局的发生。

