子宫肌瘤在妊娠期发展的多因素分析及其对妊娠结局的影响
潘娜娜,徐运川
子宫肌瘤是女性生殖系统最常见的良性肿瘤,好发于30~50岁女性,育龄期女性的发病率约33%~50%[1]。年龄达50岁时,子宫肌瘤的累计发病率高达70%~80%[2-3]。妊娠合并子宫肌瘤为产科常见的合并症,随着近年来生育年龄的推迟,其发病率呈逐年上升趋势。子宫肌瘤对妊娠及分娩的影响与肌瘤类型及大小有关,可导致流产、早产、胎膜早破、胎位异常、产后出血等并发症[4-5]。子宫肌瘤的发病机制尚不明确,目前认为子宫肌瘤具有类固醇激素依赖性的特征,肌瘤组织局部对雌激素的高敏感性是其发生发展的重要原因之一[4]。妊娠期高激素水平能够促进子宫肌瘤的生长,但目前国内外关于妊娠期子宫肌瘤生长规律及发展模式的研究尚存在争议[5]。鉴于子宫肌瘤的高发病率及所导致的潜在产科并发症,探讨妊娠期子宫肌瘤的转归具有重要的临床意义。本文回顾性分析不同孕周子宫肌瘤的直径变化,探究肌瘤在妊娠期的生长规律及对妊娠结局的影响。
1 资料与方法
1.1 一般资料
收集2018年1月至2020年12月于六安市人民医院产科门诊围保建档、顺利分娩的妊娠合并子宫肌瘤的患者为研究对象,共107例。
纳入标准:① 经超声发现子宫肌瘤者;② 按照人民卫生出版社《妇产科学》第九版诊断依据,符合子宫肌瘤和妊娠的诊断[6];③ 妊娠期间未服用雌孕激素及其他保胎药物。
排除标准:① 多胎妊娠;② 剖宫产史、子宫肌瘤剔除术史、子宫纵隔切除术史者;③ 子宫畸形者;④ 合并子宫腺肌病或子宫腺肌瘤者;⑤ 合并有心脑血管疾病、肾功能不全、造血系统或内分泌等严重疾病者;⑥ 孕期超声资料信息欠缺者;⑦ 失访者。本研究通过我院医学伦理委员会审查,所有患者或其家属均签署知情同意书。
1.2 方法
收集妊娠早期(孕5~7周、孕12~13+6周)、妊娠中期(孕24~26周)、妊娠晚期(孕34~36周)的超声图像及报告的详细资料,包括子宫肌瘤的大小、部位及数目。所有超声检查均为相同的设备,并通过腹部超声测量,将子宫肌瘤所有径线的平均值作为子宫肌瘤平均直径d(mm)。
将子宫肌瘤近似为椭球形,其体积计算公式为:1/6π×长径(cm)×宽径(cm)×高径(cm),分别命名妊娠早、中、晚期子宫肌瘤增长值为d1、d2、d3,则d1=d(孕12~13+6周)-d(孕5~7周), d2=d(孕24~26周)-d(孕12~13+6周), d3=d(孕34~36周)-d(孕24~26周)。子宫肌瘤增长速度V =子宫肌瘤直径的增长值/间隔周数(mm/周),分别命名妊娠早、中、晚期子宫肌瘤的增长速度为V1、V2、V3。
以周为单位,计算妊娠各个时期子宫肌瘤体积增长的百分数,以10%增长值为界,百分数>10%者为增长组、百分数≤10%或子宫肌瘤直径减小者为无变化组,为了明确各种因素对肌瘤生长的影响,对其进行Logistic回归分析,以患者年龄,原始肌瘤大小、数目及类型为自变量,讨论其相关性。同时比较妊娠不同时期的子宫肌瘤的增长速度是否有差异。
以d=50 mm为界,将入组病例分为大肌瘤(d≥50 mm)组、小肌瘤(d< 50mm)组,对比不同大小、类型子宫肌瘤的增长速度有无差异,并比较妊娠晚期不同大小、类型肌瘤对妊娠结局的影响。
1.3 统计学方法
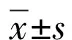
2 结果
2.1 一般情况
本研究共纳入107例妊娠合并子宫肌瘤患者,年龄20~45岁,平均(29.78±5.65)岁,初产妇63例,经产妇44例。肌瘤类型:浆膜下肌瘤51例,占47.7%;肌壁间肌瘤53例,占49.5%;黏膜下肌瘤3例,占2.8%。肌瘤数目:单个肌瘤78例,占72.9%;多个肌瘤29例,占27.1%。3例妊娠合并黏膜下肌瘤者,2例分别于孕5周、孕8周自然流产,另一例于孕11周稽留流产行清宫术。2例孕妇分别于孕30周、32周出现急性下腹痛,子宫肌瘤直径均大于50 mm,考虑肌瘤变性,于我院住院保守治疗后足月妊娠,共104例患者于我院成功分娩。
顺利分娩的104例患者中,子宫肌瘤的平均直径在孕5~7周为34.00(21.00,52.00)mm,孕12~13+6周为39.50(28.00,58.00)mm,孕24~26周为47.00(36.00,65.75)mm,孕34~36周为51.00(40.00,68.75)mm。妊娠早期子宫肌瘤直径平均增加6.00(4.00,8.00)mm,体积增加11.64(6.64,25.66)cm3,较前增加61.49%(38.46%,135.93%)。妊娠中期子宫肌瘤直径增加6.00(1.00,8.00)mm,体积增加19.88(7.37,38.15)cm3,较前增加56.47%(29.46%,90.92%)。妊娠晚期直径增加3.00(1.00,5.75)mm,体积增加10.19 cm3(3.76,23.75),体积较前增加20.46%(8.12%,43.92%)。
2.2 子宫肌瘤的增长规律
子宫肌瘤在妊娠早期、中期、晚期的增长速度及体积差异有统计学意义(χ2=83.12,P<0.001),详见表1;浆膜下、肌壁间子宫肌瘤在妊娠各时期增长速度比较,差异无统计学意义(P>0.05),小肌瘤组和大肌瘤组增长速度比较,差异无统计学意义(P>0.05),详见表2。Logistic回归分析显示,产妇年龄与妊娠晚期子宫肌瘤体积的增加有关(P<0.001,OR1.671,95%CI1.363-2.056),而与子宫肌瘤的初始大小、位置、数目之间的关系无统计学意义(P>0.05),详见表3。

表1 妊娠早、中、晚期子宫肌瘤生长速度比较(mm)

表2 不同类型及大小子宫肌瘤直径增长速率的差异
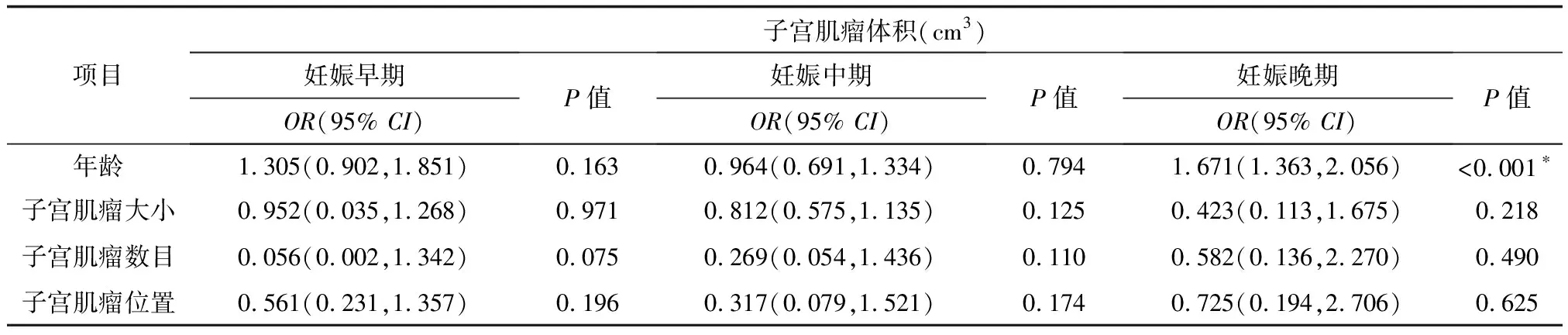
表3 影响子宫肌瘤体积变化的多因素分析
2.3 妊娠结局
流产3例,分娩104例,其中先兆流产33例,占31.7%,胎位异常22例,占21.2%,先兆早产9例,占8.7%,胎膜早破38例,占36.5%,胎盘异常11例,占10.6%。3例黏膜下肌瘤合并妊娠者,均于早孕期流产。妊娠晚期合并较大子宫肌瘤、肌壁间肌瘤的产妇,先兆早产、胎位异常、胎膜早破的发生率高于肌瘤直径小于5 cm、浆膜下肌瘤者(P<0.05),详见下页表4。两者在胎盘异常(包括帆状胎盘及前置胎盘)的发生率上比较,差异无统计学意义(P>0.05),详见下页表4。

表4 妊娠晚期不同子宫肌瘤对妊娠结局的影响
2.4 分娩方式
顺产44例,占42.3%,难产11例,占10.6%,剖宫产49例,占47.1%,剖宫产术中同时行肌瘤剔除术35例,占33.7%。
3 讨论
3.1 妊娠期子宫肌瘤的发展规律及其影响因素
本研究观察到子宫肌瘤直径在妊娠早期、中期、晚期的增长速率分别为0.86(0.57,1.14)mm/周、0.50(0.33,0.75)mm/周、0.30(0.10,0.58)mm/周。子宫肌瘤在妊娠早期体积增加最明显,妊娠中期增长速度减慢,虽然部分肌瘤在妊娠晚期体积减小,但总体呈增长趋势。这与其他学者的研究结果一致[7]。虽然子宫肌瘤为激素依赖性肿瘤,类固醇激素水平在孕早期稳步上升,孕晚期达到高峰,但肌瘤在孕期的生长似乎呈非线性趋势。有试验研究证实,平滑肌瘤细胞能够通过特定受体对呈指数增加的人绒毛膜促性腺激素(human chorionic gonadotropin,hCG)浓度作出反应性肥大和增生改变[8],且多项临床研究观察到血清hCG水平与子宫肌瘤直径间存在正向相关性[9-10]。可见子宫肌瘤在孕早期的显著增长可能与同期血清hCG高水平有关。随着妊娠进展,羊膜腔扩张和子宫增大可能会引起局部血管结构的变化,导致局部相对缺血状态而影响孕中晚期子宫肌瘤的发展,这也解释了不同学者在孕中晚期观察到子宫肌瘤趋于稳定甚至缩小的相异现象[11]。
除了雌激素和孕激素激活纤维母细胞而促进肌瘤细胞的增生外,基因多态性、组织异质性、遗传因素、内分泌和旁分泌及细胞因子等因素均可影响子宫肌瘤的血液供应及生长速度,妊娠晚期和产褥期有一定退化的倾向[12-13]。有研究发现子宫肌瘤在孕期有所增长,但产后可减小[14-15],随着分娩和胎盘剥离,子宫收缩使得子宫肌层短暂性缺血,子宫胎盘血管的清除在肌瘤消退中发挥作用。此外,产后子宫复旧期间子宫重塑的持续缺血状态和选择性细胞凋亡机制均与肌瘤缩小有关[16]。
关于影响子宫肌瘤增长的潜在因素分析,本研究显示妊娠晚期子宫肌瘤体积的增加与产妇的年龄有关,与肌瘤的生长部位、原始大小及数目间均无明显相关性,这与现有文献结果一致[17-18]。年龄较大者孕期子宫肌瘤体积增大的可能性更高,且妊娠期子宫肌瘤的发病率随母体年龄的增大而增加[19]。不同年龄层次的女性中,子宫肌瘤所含成分相异,其对激素呈现出不同的应答状态,从而影响子宫肌瘤的生长速度,但各种机制间的协同作用及潜在影响尚未取得系统性的研究,有待更深一步的探讨。
3.2 子宫肌瘤对妊娠结局的影响
子宫肌瘤对妊娠及分娩的影响与肌瘤类型及大小有关,可通过干扰胎盘、胎位、子宫收缩等方式影响产科结局。本研究中3例黏膜下子宫肌瘤2例自然流产,1例胚胎停育。黏膜下子宫肌瘤在妊娠早期可通过影响受精卵的着床、影响胎盘血液循环使蜕膜萎缩的方式来干扰胎盘的形成,从而增加流产的风险[20]。有文献认为子宫肌瘤的自发流产率约是无肌瘤组的2倍(OR1.6,95%CI:1.3-2.0)[21]。子宫肌瘤在孕期可发生红色变性,出现发热、持续性腹痛、腹膜刺激征、血象升高等临床症状[22],本研究中合并肌瘤大于50 mm的孕妇分别于孕30周、32周出现肌瘤变性,经保守治疗后足月妊娠。较大的子宫肌瘤和肌壁间肌瘤可压迫宫腔,使得胎儿活动受限,引起胎位异常。子宫肌瘤的局部压迫使胎盘血流减少,从而引起胎儿生长受限、新生儿低出生体重等新生儿不良结局。本研究发现合并较大子宫肌瘤(d≥50 mm)或肌壁间肌瘤的产妇先兆早产、胎位异常、胎膜早破的发生率明显升高。随着妊娠期肌瘤的迅速增长,催产素酶被激活,子宫收缩增加,且肌壁间肌瘤改变了宫腔正常形态,从而导致早产的发生。有研究表明妊娠合并子宫肌瘤可增加早产(37周以内)(OR2.27 95%CI:1.30-3.96)和极早产率(GA 22~27+6周,OR8.04-50.22),且一定程度上增加剖宫产率[23]。
本研究尚存在不足,回顾性分析中数据不全面,缺少对孕周的连续性准确测量,因此子宫肌瘤的生长模型仍需大样本的前瞻性研究来进一步探索。
综上所述,子宫肌瘤在妊娠期的变化呈非线性,妊娠早期增长速度最快,其变化有个体差异性,与其原始大小、生长部位及数目均无关,年龄可能是预测子宫肌瘤生长的因素。临床工作中应加强妊娠合并子宫肌瘤的产前、产时和产后的监护和管理,实现危险分层,从而降低妊娠期、围产期及产褥期并发症的发生率。

