成人遗传性球型红细胞增多症诱发重度高胆红素血症1例报告
阿卜杜萨拉木·图尔荪麦麦提 张云飞 姚刚 沙地克·阿帕尔 吐尔洪江·吐逊 温浩
摘要:遗传性球型红细胞增多症是一种人体红细胞膜缺陷遗传性溶血疾病,主要以贫血、黄疸、脾大为主要症状,因临床症状不典型,容易误诊漏诊,目前临床上总胆红素及直接胆红素极高病例较少见,国内外很少有报道,文本患者入院接受治疗时总胆红素高达1 686.01 μmol/L,直接胆红素高达1 166.6 μmol/L。经外科治疗该患者顺利出院,术后随访一般情况佳,生活质量高,本文总结了外科治疗遗传性球型红细胞增多症的相关诊疗经验。关键词:红细胞增多症; 高胆红素血症; 手术后并发症
Severe hyperbilirubinemia induced by hereditary spherocytosis: A case report
ABUDUSALAMU·Tuersunmaimaiti, ZHANG Yunfei, YAO Gang, SHADIKE·Apaer, TUERHONGJIANG·Tuxun, WEN Hao. (Digestive & Vascular Surgery Center/Department of Liver and Laparoscopic Surgery, The First Affiliated Hospital of Xinjiang Medical University, Urumqi 830000, China)
Corresponding author:WEN Hao, dr.wenhao@163.com (ORDIC:0000-0003-1016-1361)
Abstract:Hereditary spherocytosis is a type of hereditary hemolytic disease with human erythrocyte membrane defects and has the main symptoms of anemia, jaundice, and splenomegaly. Since its clinical symptoms are not typical, misdiagnosis or missed diagnosis is often observed. At present, there are rare cases with extremely high levels of total bilirubin and direct bilirubin in clinical practice, with few reports in China and globally. In this study, the patient had a total bilirubin level of 1 686.01 μmol/L and a direct bilirubin level of 1 166.6 μmol/L on admission. The patient was successfully discharged after surgical treatment and had good general conditions and high quality of life during follow-up. This article summarizes the experience in the diagnosis and surgical treatment of hereditary spherocytosis.
Key words:Polycythemia; Hyperbilirubinemia; Postoperative Complications
人類遗传性球型红细胞增多症作为溶血性贫血中最多见的一种,因人体红细胞出现先天性细胞膜缺陷、外周血中出现球型红细胞而命名,为常染色体显性遗传,其表现为溶血性贫血、继发性脾大、黄疸等症状。继而引起高胆红素血症,目前临床上总胆红素及直接胆红素极高病例较少见,且并发胆石症者更为少见。在国内文献[1-2]中报道所占比例仅为3%,国外约为30%。现报道1例成功救治遗传性球型红细胞增多症合并胆道结石诱发重度高胆红素血症的患者。
1病例资料
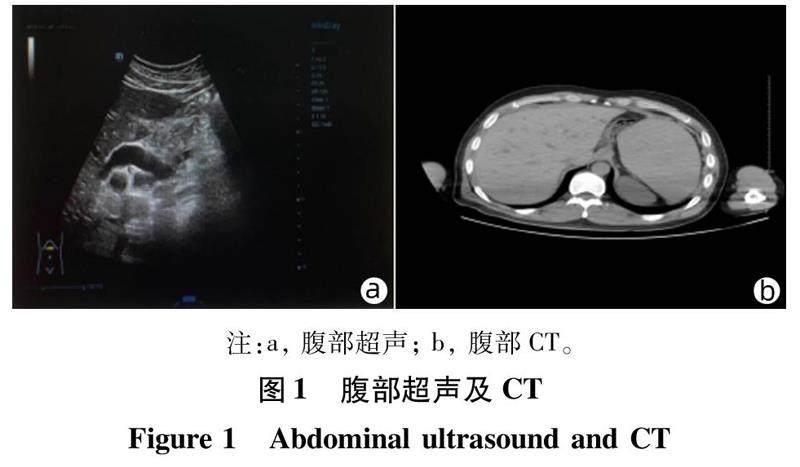
患者男性,30岁,以“间断出现全身皮肤及巩膜重度黄染30余年,腹痛4 d”为主诉于2021年9月4日急诊入本院,患者入院前因进食油腻食物后出现上腹部疼痛不适,呈阵发性胀痛,有腰背部放射痛且腹痛症状持续性加重,与体位无关,不缓解。伴发热,体温37.3 ℃,否认恶心、呕吐等不适。查体:全身皮肤及巩膜重度黄染,左上腹部有明显压痛,无明显反跳痛,脾肋下可触及,辅助检查:WBC 11.70×109/L,中性粒细胞百分比(NE%)92.10%,Hb 118.00 g/L,PLT 164×1012/L,TBil 1 686.01 μmol/L,DBil 1 166.6 μmol/L,IBil 129.48 μmol/L,血清AST 93.58 U/L,血清ALT 240.94 U/L,淀粉酶(干化AMY) 1 490.94 U/L,降钙素原全定量0.15 ng/mL。肝胆脾胰双肾超声显示:(1)肝大、胆囊体积稍大;(2)慢性胆囊炎并胆囊多发结石、胆囊腔内胆泥沉积;(3)胆总管增宽(图1a)。腹部CT显示:(1)胆总管下段多发结节状稍高密度,考虑结石,胆总管及肝门部胆管扩张;(2)胆囊炎、腹膜炎,腹腔脂肪间隙浑浊,胰腺形态饱满;(3)脾大(长径约21.4 cm,厚径约6.8 cm),肝脏形态饱满(图1b)。根据患者临床症状及辅助检查结果。初步诊断:胆囊结石伴慢性胆囊炎急性发作、急性胰腺炎、黄疸。详细询问病史得知:患者曾于2021年4月就诊于天津血液病研究所,诊断为遗传性球型红细胞增多症,行保守治疗顺利出院。否认其他外伤、手术、输血史,否认药物及其他过敏史。
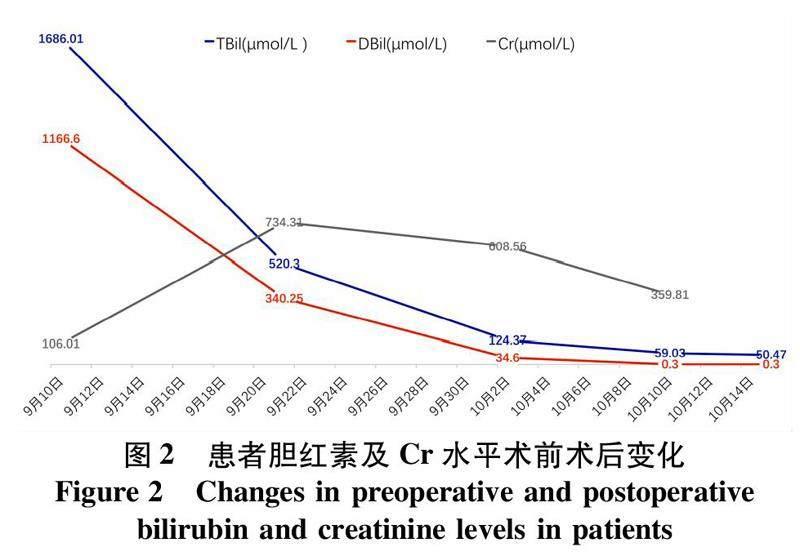
患者入院后诊断:遗传性球型红细胞增多症,梗阻性黄疸,溶血性贫血,胆囊结石伴慢性胆囊炎急性发作,急性胰腺炎,胆总管结石,肝胆管扩张,脾大。血液科会诊考虑目前确诊为遗传性球型红细胞增多症,患者曾多次就诊行内科保守治疗,效果欠佳,建议脾切除术,目前无脾切除禁忌,建议手术治疗。请相关科室术前评估暂无外科全麻手术禁忌,经多学科讨论后于2021年9月10日行“全脾切除术+胆囊切除术+胆总管探查术+胆道镜下胆管取石术+T管引流术”治疗,手术顺利。术后第1天血常规:WBC 17.22×109/L,NE% 83.30%,中性粒细胞计数14.34×109/L,降钙素原全定量1.11 ng/mL,红细胞计数 2.84×1012/L,Hb 89.00 g/L。请临床药师组会诊升级抗生素特治星(哌拉西拉他唑巴坦4.5 g,1次/8 h)对症处理,术后患者间断发热,最高体温40.1 ℃,给予药物降温及物理降温等对症处理,术后第3天复查血常规:Hb 54.00 g/L,红细胞計数1.65×1012/L,给予输血等对症处理。术后10天患者血常规:WBC 43.59×109/L,NE% 85.10%,中性粒细胞计数37.10×109/L,降钙素原全定量7.45 ng/mL,Hb 84.00 g/L,红细胞计数2.80×1012/L。临床药师组再次给予升级抗生素(美罗培南1 g,1次/12 h)对症处理,经及时调整抗生素治疗2周后,患者血常规:WBC 13.91×109/L,NE% 47.70%,中性粒细胞计数6.64×109/L,降钙素原全定量0.59 ng/mL,Hb 88.00 g/L。临床药师组给予降级抗生素对症处理。手术后第2天至手术后2周,患者出现不同程度的少尿无尿等症状,结合辅助检查及临床症状考虑患者感染指标升高,脓毒血症及术后应激状态影响,患者出现急性肾衰竭。复查血常规提示,肌酐(Cr)828.32 μmol/L,故术后第10天经相关科室会诊讨论后诊断急性肾衰竭并给予患者隔日透析治疗。经14次透析治疗后复查血常规提示:Cr 169.62 μmol/L,患者少尿无尿症状好转,每日尿量1 500~2 000 mL。患者胆红素及Cr水平术前术后变化如图2所示。
患者术后1周经抗感染、保肝、补液、透析等治疗后复查肝功能提示:ALT 46.51 U/L,AST 59.06 U/L,TBil 520.3 μmol/L,DBil 340.25 μmol/L,IBil 129.48 μmol/L,全身皮肤及巩膜黄染症状明显好转。
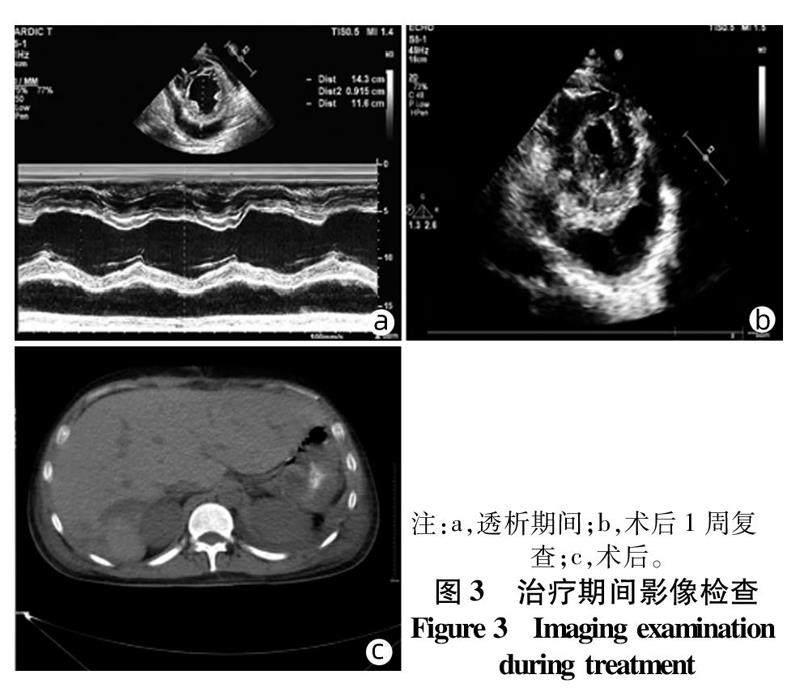
在透析期间患者出现呼吸困难、意识差等症状,急查心脏超声、肺CT等相关辅助检查提示:大量心包积液(心包腔见大量液性暗区,量约1 000 mL)、胸腔积液、中度肺动脉压增高(图3)。故在超声引导下穿刺针靠近心尖部进入心包腔,置换导丝,留置导管,抽取黄褐色积液180 mL,其余每日引流200 mL。胸腔积液在局麻下行穿刺引流术,当日引流800 mL积液,次日引流600 mL积液,穿刺术后3天患者呼吸困难、意识差等症状好转。术后1周再次复查超声提示:少、中量心包积液(心包腔见少、中量液性暗区,量100~200 mL)。CT提示:(1)患者系全脾切除术+胆囊切除术后改变;(2)胆囊缺如、脾脏缺如,肝右叶密度不均匀,腹腔脂肪间隙模糊并多发渗出液。
经多学科会诊指导并调整治疗方案:加强抗感染治疗,升级抗生素,必要时联合用药,加强透析,必要时可每日透析治疗,胸腔积液、心包积液穿刺引流,引流液送培养,加强患者营养等对症治疗方案,经治疗后再次复查血常规提示:WBC 10.05×109/L,Cr 169.62 μmol/L,ALT 52.40 U/L,TBil 50.47 μmol/L。患者各项指标趋于正常,给予患者出院并嘱患者定期复查。
出院9个月后随访结果:TBil 34.81 μmol/L,DBil 5.80 μmol/L,Cr 69.73 μmol/L,Hb 156.00 g/L。肝胆脾胰双肾超声提示:肝稍大,脾切除术后,未见明显占位灶。
2讨论
遗传性球型红细胞增生症(hereditary spherocytosis,HS)最先于1871年被提出[3]。病理机制是人体常染色体异常导致红细胞膜缺陷、缺损,不易通过脾脏而破坏,发生血管外溶血引起高胆红素血症,导致进入血液的红细胞过度损伤,刺激肝组织发生自身免疫性炎症反应。红细胞膜缺陷缺损导致红细胞变形能力受限,导致直接或间接破坏红细胞,大量的胆红素在细胞内累积,并诱导机体线粒体产生活性氧,刺激机体组织发生自身免疫性炎症反应[4]。严重感染可引起多种脏器功能衰竭,病死率高达50%[5],临床辅助检查中HS患者通常以IBil升高为主,TBil一般<90 μmol/L,TBil>40 μmol/L的患者需要行手术脾切除治疗。本例患者入院时TBil 1 686.01 μmol/L,DBil 1 166.6 μmol/L,根据HS病史及辅助检查结果,结合临床经验考虑患者HS诱发重度高胆红素血症的原因可能是,因患者常年处于红细胞在脾脏过度破坏的状态,直接或间接影响体内胆红素代谢水平、肝功能等正常功能。久而久之受损的状态叠加进而导致肝内胆汁淤积、肝细胞损伤加重,因而认为患者可能同时存在三种类型(溶血性、胆汁淤积性、肝细胞性)黄疸,最终导致极高胆红素血症[6-7]。自1887年首次行脾切除治疗HS以来,脾切除逐渐成为治疗HS可靠有效的手术方法[8],临床治疗效果显著。术后出现急性肾衰竭、腹腔积液、心包积液等严重并发症威胁着患者的预后和生命健康[9]。
本案HS患者脾切除术后引起急性肾衰竭的原因可能有以下几种:(1)腹部全麻手术后,机体肾小球滤过率和肾小管浓缩稀释功能明显降低,手术过程中直接或间接破坏红细胞,增加血浆中游离铁和游离血红蛋白,通过还原反应增加活性氧的生成刺激机体发生炎症反应,炎症反应及高浓度胆红素加重肾脏负担,促使肾小管发生坏死导致急性肾衰竭。(2)手术打击机体组织损伤,可兴奋交感神经细胞,血儿茶酚胺及肾素、血管紧张素均分泌增加,肌红蛋白和血红蛋白破坏增加,致肾小球滤过率减少、肌红蛋白及血红蛋白阻塞肾小管,再者患者手术中及术后出血、各种原因导致体液丢失可引起肾脏灌注减少。患者术后有效动脉血容量不足,缺血等因素可改变肾内血流动力学。输血补液再灌注治疗后,虽然能改善血容量进而改善患者贫血症状但患者感染症状并未快速纠正。多种因素同时损伤肾脏,加重肾脏负担,影响肾功能,导致患者出现少尿甚至无尿等症状合并感染后容易诱发急性肾衰竭。(3)手术过程可直接或间接破坏红细胞,大量的胆红素在细胞内累积,并诱导机体线粒体产生活性氧,患者术后感染、脓毒血症、肾毒性物质加剧炎症反应,导致肾小管上皮细胞受损,肾小管坏死,肾功能急剧下降,从而加重肾脏负担,胆红素水平增加超过肾脏代谢水平,在一定程度上加重肾损伤[10]。本文中患者可能同时存在三种类型(溶血性、胆汁淤积性、肝细胞性)黄疸,最终导致极高胆红素血症。经手术治疗后解除了患者梗阻道故患者胆红素恢复至正常范围内,黄疸症状得以缓解。
综上,外科治疗HS需要精准的术前评估,术中仔细操作,精准解剖和减少术中出血。术后管理则需要及时根据患者异常指标或体征,进行预防或干预术后可能出现的感染、肾衰竭、呼吸困难、胸腹盆腔积液等病情变化。多学科联合诊治,制订个体化的诊疗方案是HS外科治疗的关键。
伦理学声明:本例报告已获得患者知情同意。利益冲突声明:本文不存在任何利益冲突。作者贡献声明:阿卜杜萨拉木·图尔荪麦麦提、张云飞负责课题设计,资料分析,撰写论文;阿卜杜萨拉木·图尔荪麦麦提参与收集数据,修改论文;张云飞、姚刚、沙地克·阿帕尔,吐尔洪江·吐逊,温浩负责提出修改意见及定稿。
参考文献:
[1]SHEN Y, LI MY, LIU XN, et al. ERC nursing care of a child with hereditary spherocytosis complicated with cholelithiasis: A case report[J]. Nurs Pract Res, 2021, 18(24): 3783-3786. DOI: 10.3969/j.issn.1672-9676.2021.24.039.沈艳, 李梦圆, 刘细妮, 等. 小儿遗传性球型红细胞增多症合并胆石症行ERC护理1例[J]. 护理实践与研究, 2021, 18(24): 3783-3786. DOI: 10.3969/j.issn.1672-9676.2021.24.039.
[2]YANG L, SHI R, ZHANG YM. A case of extremely hyperbilirubinemia caused by hereditary spherocytosis combined with choledocholithiasis[J]. Chin J Hepatobiliary Surg, 2018, 24(12): 806, 811. DOI: 10.3760/cma.j.issn.1007-8118.2018.12.004.杨龙, 史瑞, 张雅敏. 遗传性球形红细胞增多症合并胆总管结石致极高胆红素血症一例[J]. 中华肝胆外科杂志, 2018, 24(12): 806, 811. DOI: 10.3760/cma.j.issn.1007-8118.2018.12.004.
[3]LIN YB, SONG CY, LYU Y, et al. Clinical analysis of hereditary spherocytosis[J]. Int J Blood Transfus Hematol, 2020(2): 155-159.林云碧, 宋春艳, 吕瑜, 等. 遗传性球型红细胞增多症的临床分析[J]. 国际输血及血液学杂志, 2020(2): 155-159.
[4]LIN QS, LI S, JIANG N, et al. PINK1-parkin pathway of mitophagy protects against contrast-induced acute kidney injury via decreasing mitochondrial ROS and NLRP3 inflammasome activation[J]. Redox Biol, 2019, 26: 101254. DOI: 10.1016/j.redox.2019.101254.
[5]ZHANG D, WAN WQ. Hereditary polycythemia caused by mutation of ANK1 gene: A case report[J]. J Clin Pediatr, 2017, 35(9): 691-693. DOI: 10.3969/j.issn.1000-3606.2017.09.014.张丹, 万伍卿. ANK1基因突变致遗传性球型红细胞增多症1例报告[J]. 临床儿科杂志, 2017, 35(9): 691-693. DOI: 10.3969/j.issn.1000-3606.2017.09.014.
[6]ZHOU D, CHEN YW, CAO HX, et al. Hyperbilirubinemia in a patient with hereditary spherocytosis and intrahepatic cholestasis[J]. J Pract Hepatol, 2015, 18(3): 310-311. DOI: 10.3969/j.issn.1672-5069.2015.02.028.周达, 陈源文, 曹海霞, 等. 遗传性球形红细胞增多症合并肝内胆汁淤积致严重高胆红血症1例[J]. 实用肝脏病杂志, 2015, 18(3): 310-311. DOI: 10.3969/j.issn.1672-5069.2015.02.028.
[7]WEI NX, DING F, WANG SM, et al. Hereditary spherocytosis combined with malignant obstructive jaundice caused extreme hyperbiliru-binemia: A case report[J]. Chin J Hepatobiliary Surg, 2019, 25(10): 782-783. DOI: 10.3760/cma.j.issn.1007-8118.2019.10.017.魏宁心, 丁飞, 王石鸣, 等. 遗传性球形红细胞增多症合并恶性梗阻性黄疸致超高胆红素血症一例[J]. 中华肝胆外科杂志, 2019, 25(10): 782-783. DOI: 10.3760/cma.j.issn.1007-8118.2019.10.017.
[8]TRIPODI SI, SHAMBERGER RC, HEENEY MM, et al. Clinical and laboratory outcomes following total or partial splenectomy in patients with hereditary spherocytosis[J]. Pediatr Hematol Oncol, 2019, 36(6): 382-389. DOI: 10.1080/08880018.2019.1637983.
[9]WU ZQ. Acute renal failure[J]. Chin Pract J Rural Dr, 2022, 29(7): 14-15. DOI: 10.3969/j.issn.1672-7185.2022.07.007.吳钟琪. 急性肾衰竭[J]. 中国实用乡村医生杂志, 2022, 29(7): 14-15. DOI: 10.3969/j.issn.1672-7185.2022.07.007.
[10]YE P, CHENG F. Role and mechanism of mitochondria in renal ischemia-reperfusion injury[J]. Med Recapitul, 2022, 28(4): 643-648. DOI: 10.3969/j.issn.1006-2084.2022.04.004.叶芃, 程帆. 线粒体在肾脏缺血再灌注损伤中的作用与机制[J]. 医学综述, 2022, 28(4): 643-648. DOI: 10.3969/j.issn.1006-2084.2022.04.004.
收稿日期:2022-09-19;录用日期:2023-02-09
本文编辑:王莹
引证本文:ABUDUSALAMU·TESMMT, ZHANG YF, YAO G, et al. Severe hyperbilirubinemia induced by hereditary spherocytosis: A case report[J]. J Clin Hepatol, 2023, 39(8): 1922-1925.

