全髋关节置换术与人工股骨头置换术治疗老年股骨颈骨折的临床效果对比
吴建波
(济南市莱芜人民医院骨科,山东 济南,271100)
临床上将股骨头到股骨颈基底之间发生的骨折称之为股骨颈骨折,以老年患者为主。随着年龄的增长,老年人髋关节周围肌群反应越来越迟钝,导致难以有效抵挡髋部有害应力,因此,股骨颈骨折多发生在老年人群中[1]。人工髋关节置换术是老年股骨颈骨折常用治疗方法[2]。而人工髋关节置换术又分为全髋关节置换术与人工股骨头置换术。其中人工股骨头置换术因手术创伤性较高,可加剧炎症介质,术后容易引发全身炎症反应[3]。而全髋关节置换术适用于髋关节骨性关节炎、缺血性股骨头坏死等多种髋部疾病。治疗中直接切除髋关节周围病变组织,重建人工关节,为患者提供无痛且可活动关节,有助于实现活动功能的早期恢复。两种手术方式均可用于老年股骨颈骨折治疗中,对于患者术后髋关节功能的影响以及手术安全性是否存在差异的研究还缺乏充足证据,为此,本研究以120 例老年股骨颈骨折患者为观察对象,对比探究两种手术方法的治疗效果,现将结果报告如下。
1 资料与方法
1.1 一般资料
随机选取济南市莱芜人民医院2021年1月~2022年3月收治的老年股骨颈骨折患者120 例作为研究对象,以随机数表法均分为对照组与观察组,每组60 例。对照组中,男35例,女25 例;年龄63~86 岁,平均年龄(72.31±2.63)岁;Garden 分型Ⅱ型39 例,Ⅲ型21 例。观察组中,男36 例,女24 例;年龄64~87 岁,平均年龄(72.12±2.83)岁;Garden分型Ⅱ型38 例,Ⅲ型22 例。两组一般资料比较差异无统计学意义(P>0.05),具有可比性。所有患者对本研究知情,签订知情者同意书;本研究经过济南市莱芜人民医院医学伦理委员会批准。
1.2 纳入与排除标准
纳入标准:①所有患者均经过MRI 或CT 检查确诊为股骨颈骨折,均符合《成人股骨颈骨折诊治指南》[4]中关于股骨颈骨折的诊断标准;②所有患者意识清醒;③所有患者均为当期骨折且为单侧;④所有患者Garden 分型为Ⅱ~Ⅲ型。
排除标准:①不能完成随访的患者;②合并意识障碍及精神障碍的患者;③存在手术禁忌证的患者;④合并凝血功能障碍的患者;⑤病理性骨折患者。
1.3 方法
对照组患者采用人工股骨头置换术开展治疗,进行硬膜外麻醉,患者取侧卧位,在完成常规消毒与铺巾之后,借助于髋关节后外侧入路,在其大转子后缘外侧作10 cm 左右的手术切口,逐层将患者皮肤与皮下组织进行切开处理。在成功进入到关节囊之后,将骨折部位的股骨头取出来,对股骨颈断端进行休整,借助于开口器将股骨近端的髓腔打开之后,再应用髓腔锉进行髓腔的扩大处理,之后结合患者实际情况,为其选择型号合适的人工股骨头以及骨水泥假体柄,再完成相关操作之后,实施髋关节的复位处理。应仔细做好假体各个角度参数的检查工作,在确认假体的活动度及稳定性都良好之后,认真帮患者进行伤口的冲洗,之后逐层缝合处理。
观察组患者实施全髋关节置换术治疗,术前备血1 600 mL,备侧卧位特殊体位垫,硬膜外麻醉备全麻,术前根据X 线片,髋臼大致模板测量。在常规消毒与铺巾之后,取侧卧位,内收外旋侧肢体置于下方,首先行外展外旋侧髋关节置换手术,应用髋关节外侧直切口,联合入路,臀中肌与阔筋膜张肌间隙进入,在其大转子后缘外侧取10 cm 左右的手术切口,两把尖撬插入显露髋关节前方,逐层将患者皮肤与皮下组织进行切开处理。在成功将关节囊打开之后,将骨折部位的股骨头去除,并清除髋臼当中残余的软组织,清除髋臼当中的增生骨膜以及髋臼周围增生的骨赘,将盂唇予以切除,借助于髋臼锉对髋臼的口径实施扩大处理,在髋臼成型之后,依次进行相应型号的髋臼杯、内衬、骨水泥型假体柄以及人工股骨头的安装。在完成相关操作之后,实施髋关节的复位处理,应仔细做好假体各个角度参数的检查工作,在确认假体的活动度及稳定性都良好之后,认真帮患者进行伤口冲洗,之后再逐层缝合处理。术后6 个月开展两组患者随访。
1.4 观察指标
①术后6 个月髋关节功能优良率。髋关节功能以Harris评分来进行评价,主要包括疼痛、关节功能、关节活动度和畸形等。其中,<70 分为差,互动受限高于30%,关节功能障碍;70~79 分为可;80~89 分,术后无渗血,无感染现象,关节活动轻微受到影响,活动受限程度<30%为良;90~100 分,术后无感染,无渗血现象,术后1年随访,关节活动无障碍,无松动现象为优[5]。优良率=(优+良)例数/总例数×100%。②术后并发症发生情况。并发症包括假体松动、髋臼磨损、深静脉血栓、切口感染等,总发生率=(假体松动+髋臼磨损+深静脉血栓+切口感染)例数/总例数×100%。③对比两组相关手术指标,包括手术时间、术中出血量、住院时间。④术后3 d 以ELISA 法检测两组血清白介素-6(interleukin 6,IL-6)、白介素-10(interleukin 10,IL-10)水平。
1.5 统计学分析
以SPSS 21.0 处理数据,计数资料(髋关节功能优良率、术后并发症发生率)以[n(%)]表示,行χ2检验;计量资料(手术时间、术后住院时间及术后出血量)以(±s)表示,行t 检验。以P<0.05 为差异有统计学意义。
2 结果
2.1 两组髋关节功能优良率比较
观察组术后6 个月髋关节功能优良率高于对照组,差异有统计学意义(P<0.05)。见表1。

表1 两组术后6 个月髋关节功能优良率比较 [n(%)]
2.2 两组术后并发症发生率比较
术后6 个月,观察组并发症发生率低于对照组,差异有统计学意义(P<0.05)。见表2。
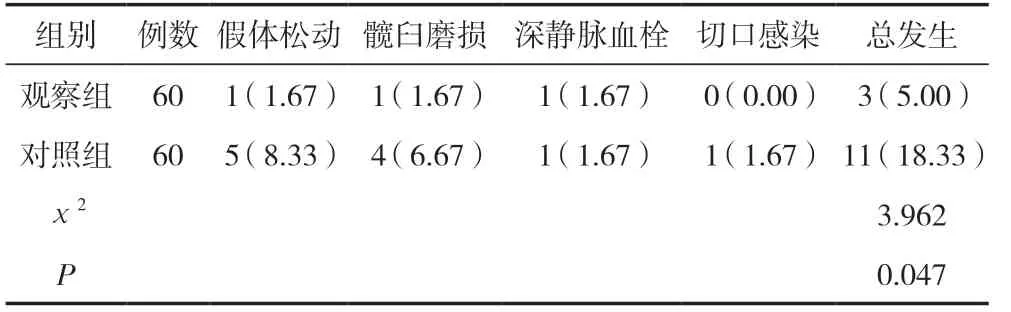
表2 两组术后并发症发生率比较 [n(%)]
2.3 两组手术相关指标比较
观察组手术时间较对照组长,术中出血量较对照组大,差异有统计学意义(P<0.05);观察组术后住院时间与对照组比较,差异无统计学意义(P>0.05)。见表3。
表3 两组手术指标比较 (±s)
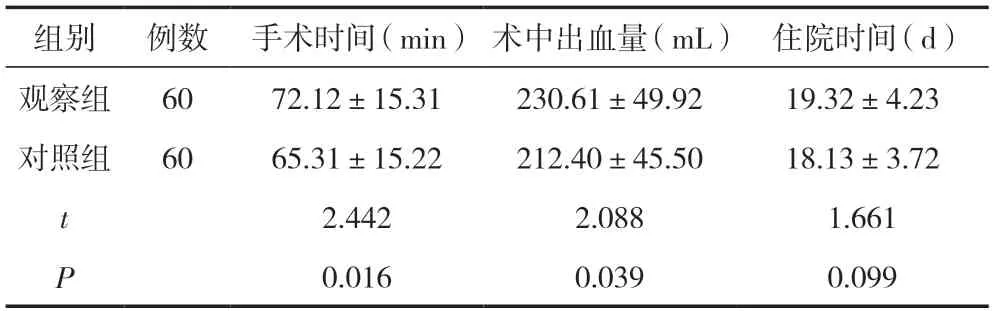
表3 两组手术指标比较 (±s)
组别例数 手术时间(min) 术中出血量(mL) 住院时间(d)观察组6072.12±15.31230.61±49.9219.32±4.23对照组6065.31±15.22212.40±45.5018.13±3.72 t 2.4422.0881.661 P 0.0160.0390.099
2.4 两组血清IL-6、IL-10 水平比较
术后1 d,两组患者血清IL-6、IL-10 水平均较术前高,且观察组低于对照组;术后3 d,两组患者血清IL-6 较术前下降、IL-10 水平均较术前升高,且观察组IL-6、IL-10 水平低于对照组,差异有统计学意义(P<0.05)。见表4。
表4 两组患者血清IL-6、IL-10 水平比较 (±s,pg/mL)

表4 两组患者血清IL-6、IL-10 水平比较 (±s,pg/mL)
注:与同组术前相比,*P<0.05。
组别例数IL-6IL-10术前术后1 d术后3 d术前术后1 d术后3 d观察组6049.43±18.24121.44±15.25*10.38±4.55*3.96±1.4721.25±5.26*6.26±2.57*对照组6049.25±19.56151.46±18.67*19.26±5.87*4.08±1.4628.46±6.87*11.28±3.27*t 0.0529.6469.2610.4496.4559.349 P 0.959<0.001<0.0010.655<0.001<0.001
3 讨论
通常情况下随着年龄增长,老年人的骨质退变会有所加重,导致骨矿物质及骨基质的含量逐渐减少,随着骨质疏松的加剧,骨骼强度明显降低,会对股骨颈生物力学结构造成影响,骨骼养分大量流失,骨骼变得更具脆性,轻微受到外力或跌倒就可发生股骨颈骨折[6-7]。为促进患者尽快恢复运动功能,通常会选择手术方法开展治疗,而手术治疗方法又有多种,如全髋关节置换术、闭合复位内固定术、人工股骨头置换术、人工股骨头内固定术、切开复位内固定术等,由于老年患者多合并骨质疏松,内固定术治疗效果不理想,容易发生松动、移位等并发症[8-9]。随着医疗技术水平的提高,人工股骨头置换术逐步在临床应用,该项手术治疗方法具有手术创伤小、安全性高、患者疼痛轻等诸多优点,骨折愈合率在90%以上,特别适用于老年患者。但是这种手术治疗方法容易在术后出现各种并发症,对患者的术后康复及预后产生影响[10-11]。这主要是因为人工股骨头置换术中仅仅是对患者的股骨头假体进行了置换,在患者实际使用过程中,所置换的假体会与患者自身的髋臼产生摩擦,导致患者容易发生脱位、感染、疼痛等并发症[12-13]。
与人工股骨头置换术所不同的是,作为一种髋关节功能重建术,人工髋关节置换术在实际治疗过程中,重视为患者开展针对性治疗,注重改善患者骨折所致疼痛及功能障碍。随着各项技术的进步,人工髋关节置换术越来越成熟,在老年股骨颈骨折中的应用也越来越广泛,能够促使股骨颈骨折所导致功能障碍及疼痛的快速改善,从而在短时间内取得理想的治疗效果,且该种治疗方法中患者能够在早期下床活动,这样能够避免由于长期卧床所导致的并发症。接受髋关节置换术治疗的患者,在术后早期就能够开展功能锻炼,除了能够促进骨折愈合之外,还能够有效减少由于长期卧床所导致的静脉栓塞、肌肉萎缩、压力性溃疡等并发症[14-15]。老年股骨颈骨折应用人工髋关节置换术可以取得良好的应用效果,但是半髋关节置换术与全髋关节置换术又有很大的区别,且疗效尚无定论。在开展全髋关节置换术时,首先需要将髋臼边缘清理干净,之后将髋臼予以充分的暴露,以便于真髋臼边缘及髋臼的假体边缘能够保持平行,手术过程中向不同方向开展髋关节活动,保持髋关节的活动度及稳定性[16-17]。半髋关节置换术手术用时短,操作简便,术中出血量少,但是患者年龄通常较大,多合并一些基础疾病,骨质疏松是最常见的合并症,采用全髋关节置换术,更加安全[18-19]。IL-6 是一种细胞因子,具有调节B 细胞成熟及T 细胞激活的作用,在手术创伤修复过程中,可增加炎症介质产生,导致全身炎症反应,通过检测其水平值,可了解全身炎症状况。IL-10 是一种多效细胞因子,是抗感染中最常见的因子之一,手术过程中,IL-10 合成和释放明显升高,人工髋关节置换术能够促使股骨颈骨折所导致功能障碍及疼痛的快速改善[20]。本研究结果可知,观察组术后6 个月髋关节功能优良率高于对照组,术后并发症发生率低于对照组,IL-6、IL-10 水平也低于对照组,相对于人工股骨头置换术,全髋关节置换术治疗效果更好。
综上所述,与人工股骨头置换术相比,全髋关节置换术应用于老年股骨颈骨折的治疗中效果显著,能够有效改善患者髋关节功能,减少术后不良反应,值得应用。

