术前静注0.05、0.1 mg/kg纳布啡的腺样体切除术患儿苏醒期躁动及围术期血流动力学指标对比观察
罗佳,吴秀英
中国医科大学附属盛京医院麻醉科,沈阳 110004
腺样体肥大(AH)是儿童上呼吸道阻塞的最常见原因,患病率在34.46%~70%[1]。腺样体切术是目前治疗AH 的主要方法,该手术时间短,术后咽部不适症状明显,麻醉诱导苏醒快速,但有较高的苏醒期躁动(EA)发生率[2]。EA 增加了患儿手术部位水肿、出血的风险,甚至可出现喉痉挛、坠床、拔除静脉导管等风险,对患儿造成二次损伤,不利于患儿快速康复[3-4]。在EA 的防治过程中,预防意义大于治疗。预防EA 手段包括预防术前焦虑,提供足够的镇痛和麻醉过程中使用镇静剂或佐剂,如纳布啡、氯胺酮、可乐定、右美托咪定、加巴喷丁、咪达唑仑、镁剂和地塞米松等[5]。研究[6-7]证实,0.2 mg/kg纳布啡对降低术后躁动的发生率安全有效,且不良反应少,但是对于低于0.2 mg/kg 纳布啡是否既可以减少不良反映,又能达到相同的麻醉效果以往鲜有报道。本研究在AH 患儿行腺样体切除术前静注0.05 mg/kg或0.1 mg/kg 盐酸纳布啡注射液,并以生理盐水作对照,观察患儿术后苏醒期躁动及围术期血流动力学变化。现报告如下。
1 资料与方法
1.1 临床资料 选取2021 年3 月—2022 年5 月中国医科大学附属盛京医院收治的AH患儿120例,男71 例,女 49 例;年龄 3~6 岁;BMI 18~24 kg/m2;ASA 分级Ⅰ级69 例,Ⅱ级43 例。纳入标准:①ASAⅠ~Ⅱ级;②年龄3~6 岁。排除标准:①既往阿片类药物过敏史;②严重呼吸道梗阻;③哮喘病史;④心、肺系统严重疾病。所有患儿随机分为N1 组、N2组、C组各40例。患儿及家属自愿参与本次研究,且患儿家属已签署知情同意书。
1.2 麻醉方法及纳布啡静注方法 患儿术前禁食6 h,禁饮清水3 h,无麻醉前用药。于病房完成右上肢静脉穿刺置管。入室后常规监测心电图、心率(HR)、血压及血氧饱和度(SPO2)。麻醉诱导:3组患儿均使用芬太尼1 μg/kg、丙泊酚2 mg/kg 和米库氯铵注射液0.15 mg/kg。面罩预充氧2~3 min 后,由经验丰富的麻醉医生在可视喉镜下,经口行完成气管插管。当术者安放开口器时,N1组静脉缓慢推注0.05 mg/kg的盐酸纳布啡注射液,N2组静脉缓慢推注0.1 mg/kg的盐酸纳布啡注射液,C组静脉缓慢推注相同体积的生理盐水。完成给药后告知术者开始行腺样体切除术。术中调节呼吸机参数:潮气量6~8 mL/kg,呼吸频率 18~22 次/min,吸呼比为 1∶2,呼吸末二氧化碳维持在35~45 mmHg。麻醉维持:1.5~2.5%七氟烷和50%笑气持续吸入维持,保证MAC 1.0~1.1。当术者取除开口器时,停止吸入七氟烷和笑气,调大氧流量,加速吸入性麻醉药从肺部排出。当患儿意识清醒,可以进行自主呼吸,咳嗽、吞咽反射恢复时,拔除气管导管,并且将患儿转入麻醉苏醒室(PACU),并继续监测HR和SPO2。
1.3 观察指标及观察方法 EA 发生率及EA 严重程度:选择国际公认的PAED 评价量表[8]对患儿EA的EA 发生率及严重程度进行评价。PAED 量表包括5 个部分:与其他人的眼神交流、运动的目的的性、对周围环境了解程度、躁动程度和无法安慰程度,前三个部分由多至少进行评分,后两部分则由少至多进行评分,每部分0~4 分。最终分数之和为PAED 评分,满分为20分,分数越高说明躁动程度越严重。当PAED 最高评分>12 认为患儿围苏醒期出现了躁动。分5 个时间节点记录PAED 评分,来判断不同时间节点躁动的严重程度,分别为拔管时(T0)、转运过程中(T1)、PACU 10 min 时(T2)、PACU 20 min 时(T3)、离开PACU 时(T4)。血流动力学指标:记录3 组患儿围苏醒期T0~T5 时点的HP、MAP、SPO2。苏醒期相关时间指标:苏醒时间(停药至睁眼的时间)、拔管时间(睁眼至拔管的时间)及PACU 停留时间。不良事件:记录3 组患儿术后恶心呕吐、剧烈咳嗽、皮肤瘙痒、低氧血症等发生率。
1.4 统计学方法 采用SPSS22.0 统计软件。计量资料以表示,多组间比较采用单因素ANOVA 分析,两两比较采用LSD 或SNK 方法;计数资料比较采用χ2检验或Fisher精确概率法。P<0.05为差异有统计学意义。
2 结果
2.1 各组EA 发生率及EA 严重程度比较 N1 组、N2 组、C 组患儿苏醒期EA 发生率分别为12.5%、2.5%、27.5%,N2组和C组比较,P<0.05。各组不同时点PAED评分比较见表1。
表1 各组不同时点PAED评分比较(分,)
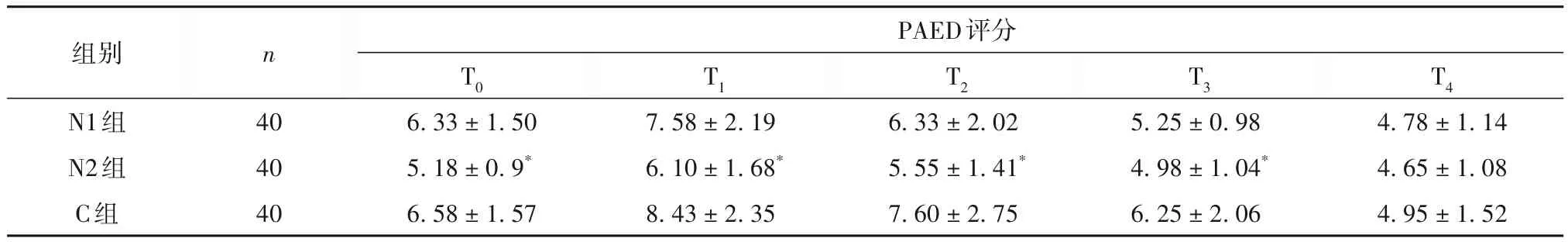
表1 各组不同时点PAED评分比较(分,)
注:与C组比较,*P<0.05。
n PAED评分组别N1组N2组C组T1 T2 T3 T4 4.78±1.14 4.65±1.08 4.95±1.52 40 40 40 T0 6.33±1.50 5.18±0.9*6.58±1.57 7.58±2.19 6.10±1.68*8.43±2.35 6.33±2.02 5.55±1.41*7.60±2.75 5.25±0.98 4.98±1.04*6.25±2.06
2.2 各组不同时点血流动力学指标比较 不同时点血流动力学指标见表 2,由表 2 可知,3 组 T0、T1、T2、T3、T4时点 MAP 及 HR 和 SPO2比较均无统计学差异(P均>0.05)。
表2 各组不同时点血流动力学指标()

表2 各组不同时点血流动力学指标()
组别N1组n MAP(mmHg)HR(bpm)SPO2(%)40 T0T1T2T3T4 70.6±8.0 75.9±8.6 75.7±9.2 73.6±7.4 72.2±7.4 97.6±8.4 108.7±10.0 102.2±7.4 100.5±8.1 99.0±7.8 98.7±1.3 98.7±1.3 98.8±1.1 98.7±1.2 98.8±1.1 N2组40 T0T1T2T3T4 70.3±6.5 73.7±6.7 72.8±6.8 71.5±5.9 71.4±5.7 98.4±8.8 107.8±8.8 99.8±5.9 98.6±5.5 97.0±5.4 98.8±1.1 98.8±1.3 98.6±1.1 98.7±1.2 98.7±1.0 C组40 T0T1T2T3T4 70.4±6.5 76.3±6.4 75.4±6.6 74.8±5.5 73.2±5.4 98.9±8.9 110.6±10.1 103.4±9.8 102.7±8.9 99.2±9.8 98.8±1.1 98.7±1.1 98.8±1.2 98.9±1.1 99.0±1.0
2.4 各组手术时间、苏醒时间、拔管时间、PACU 停留时间比较 手术时间、苏醒时间、拔管时间、PACU停留时间比较见表3。
表3 各组手术时间、苏醒时间、拔管时间、PACU停留时间比较(min,)
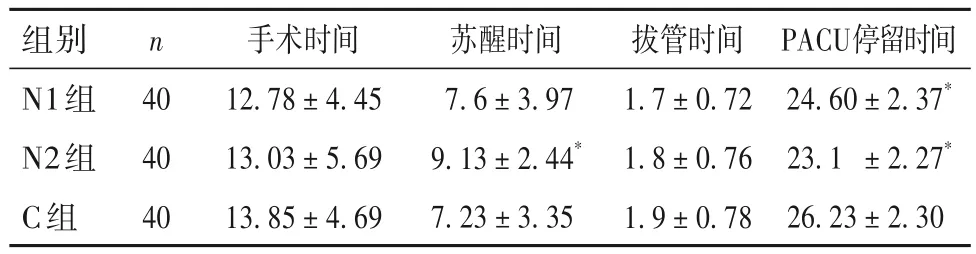
表3 各组手术时间、苏醒时间、拔管时间、PACU停留时间比较(min,)
注:与C组比较,*P<0.05。
组别N1组N2组C组PACU停留时间24.60±2.37*23.1 ±2.27*26.23±2.30 n 40 40 40手术时间12.78±4.45 13.03±5.69 13.85±4.69苏醒时间7.6±3.97 9.13±2.44*7.23±3.35拔管时间1.7±0.72 1.8±0.76 1.9±0.78
2.5 各组不良事件发生率比较 N1组发生恶心呕吐0例、剧烈咳嗽3例、皮肤瘙痒2例、低氧血症0例,N2 组分别为2、2、1、1 例,C 组分别为1、6、5、0 例,各组不良事件比较,P均>0.05。
3 讨论
腺样体是位于鼻咽部的免疫器官,内含有丰富的淋巴细胞,在上呼吸道的宿主防御中起着重要作用[9]。在儿童的发育过程中,腺样体也在逐渐增大,学龄前期达到为发育的峰值,之后逐渐萎缩[10]。在外界的抗原、反应原和炎症等反复刺激下,可导致腺样体病理性的增生、肥大。AH 的患病率在34.46%~70%,是儿童上呼吸道阻塞的最常见原因。AH 可能会引起一些口、咽、鼻部的疾病,若不及时干预甚至出现一些更严重的健康问题,例如睡眠呼吸暂停、颅面生长改变和认知障碍等。目前针对AH 较为常见的治疗手段是行腺样体切除术[11]。耳鼻喉手术、手术时间短和使用吸入麻醉药物这些风险因素增加了患儿EA 的风险,因此选择安全有效的麻醉药物预防患儿EA 发生因素是当代麻醉医生研究的热点问题[12-13]。
芬太尼目前仍是小儿全身麻醉最常用的镇痛药物,因其起效快、持续时间短,常与其他药物配伍作为小儿短小手术的麻醉诱导的辅助用药,但大量使用常导致呼吸抑制及增加术后恶心呕吐发生率[14]。纳布啡作为新型阿片类受体激动拮抗剂,可以同时激动阿片类受体和κ受体,起到镇痛和镇静作用,并具有μ 受体的拮抗作用,降低阿片类药物引起的不良反应(恶心、呕吐)和严重不良事件(呼吸抑制)的风险[15]。自2015 年引入中国市场以来,因镇静镇痛效果好,呼吸抑制等不良反应少,安全性较高,且有利于提高患者术后恢复质量,因此在舒适化医疗过程中应用越来越广泛。DALENS 等[16]在研究中发现,对于行七氟烷麻醉的MRI 检查的患儿来说,使用0.1 mg/kg 纳布啡较0.25 mg/kg 氯胺酮,更有利于患儿术后保持清醒安静状态,并且不影响离室时间。CHEN 等[17]在研究中发现,对于行扁桃体腺样体切除术的患儿来说,相较于使用1 μg/kg 芬太尼,术中使用0.1 mg/kg 纳布啡具有更好的镇痛效果及更小的呼吸抑制风险。在本研究中,在手术开始前输注不同剂量的纳布啡既可以阻断伤害性信息向中枢神经系统的传递,减少炎症因子释放,达到超前镇痛的效果,又可以预防可能由于患儿术后因口咽部不适或紧张情绪导致的EA[18-19]。
本研究显示,N2组EA 的发生率低于其余两组,和术后20 min 内PAED 评分明显低于其余两组,说明0.1 mg/kg 纳布啡有利于降低患儿EA 发生率和严重程度,而0.05 mg/kg 的纳布啡并不能达到相同的效果,其原因可能与激动脊髓水平的κ受体,达到轻度镇静的效果有关。文献[20-21]报道,纳布啡通过激动κ受体,还可以阻碍炎症递质释放,降低围术期炎症因子水平,从而降低手术带来的应激,有利于皮肤粘膜的快速愈合。本研究发现,3 组患儿血流动力学并无差异,可以看出0.05 mg/kg 和0.1 mg/kg并不会抑制患儿循环,从而导致患儿心率血压显著下降。本研究中虽然N2 组苏醒时间略长于其余两组,但其PACU 停留时间短于其余两组,且3 组从苏醒至离开手术室总体时间没有明显差异,说明0.1 mg/kg 纳布啡并不影响患儿的离室时间和手术室的周转速度。3 组患儿术后均未发现严重苏醒延迟(苏醒时间长于20 min)及严重呼吸抑制(SPO2<90%),且3 组不良事件发生率较低,说明纳布啡在本研究中较为安全。
总之,术前静注0.1 mg/kg 纳布啡可以明显降低腺样体切除术患儿EA 的发生率和术后20 min 内躁动的严重程度,患儿苏醒期血流动力学平稳,不良事件少,有助于患儿安全平稳地度过全麻苏醒期。

