无创呼吸支持对合并呼吸窘迫综合征早期早产儿纠正胎龄40周肺功能的影响*
谢伊玲, 苏锦珍, 李敏许, 黎晓燕, 杨勇
东莞市妇幼保健院新生儿科(广东东莞 523000)
新生儿呼吸窘迫综合征(neonatal respiratory distress syndrome,NRDS)是导致早产儿住院时间延长、住院费用增加、生存质量降低的主要疾病之一,无创通气是早期治疗RDS最常用的方式之一,包括无创正压通气(noninvasive positive pressure ventilation,NIPPV)、持续气道正压通气(continuous positive airway pressure,CPAP)、双水平气道正压通气(bi-1evel positive airway pressure,BiPAP)、无创高频通气等方式,其中NIPPV及CPAP辅助通气是临床最常用的两种方式[1]。NIPPV及CPAP作为NRDS的初始治疗方式意见未统一,肺功能可用于诊断呼吸系统病变、评估疾病严重程度,从而指导临床治疗并评判治疗效果[2-3]。Yang等[4]的研究发现极低出生体重出生的成年人的肺功能更容易有气道阻塞、气体交换障碍等问题,合并支气管肺发育不良(bronchopulmonary dysplasia,BPD)者更易出现小气道功能受损。胡海燕等[5]对比100例不同胎龄早产儿和40例足月儿肺功能,发现早产儿各项肺功能均落后于足月儿,同时存在不同程度的限制性通气功能障碍。李志博等[6]对比分析高频呼吸机辅助通气与常频呼吸机辅助通气,发现高频通气可改善患儿血气指标,减少并发症,改善潮气呼吸肺功能。较少研究针对无创通气对肺功能的影响,因此本研究通过比较两种无创通气方式治疗NRDS的效果及其他早产儿并发症情况,监测早产儿出院前肺功能的数据,为提高早产儿预后及后期随访提供参考依据。
1 资料与方法
1.1 一般资料 本研究纳入2020年1月至2021年12月入住本院新生儿科符合纳入标准及不符合排除标准的早产儿,通过随机分组,分为NIPPV组和CPAP组,NIPPV组初始接受NIPPV辅助通气治疗,CPAP组初始接受CPAP辅助通气治疗。
1.1.1 纳入标准 胎龄28~34周和(或)出生体重<2 000 g,早期有呼吸困难诊断NRDS,需要无创呼吸支持的早产儿;经家长知情同意并签名。
1.1.2 排除标准 生后呼吸困难严重需行机械通气;住院资料不全及家属放弃治疗后出院结局不详或未到肺功能测定时间死亡的早产儿;合并严重先天性疾病如严重先天性心脏病、先天性肺部畸形;家属不同意行肺功能检查。
1.1.3 伦理 本研究已通过东莞市妇幼保健院伦理委员会伦理审批[2020第(11)号]。
1.2 诊断标准及相关指征
1.2.1 NRDS[7]NRD为肺表面活性物质缺乏所致的两肺广泛肺泡萎陷损伤渗出的急性呼吸衰竭,表现为生后数小时出现进行性呼吸困难、青紫和呼吸衰竭。
1.2.2 肺功能异常[2]根据达峰时间比(TPEF/tE)及达峰容积比(TPEF/VE),28%~55%为正常,23%~27% 为轻度异常,15%~22% 为中度异常,<15%为重度异常。
1.2.3 无创通气指征[1,8](1)有呼吸窘迫,头罩吸氧时需要氧浓度>30%;(2)头罩吸氧时需要氧浓度>40%;(3)在近期拔除气管插管者,出现明显吸气性凹陷和(或)呼吸窘迫;(4)胎龄25~28周,有自主呼吸早产儿在产房应用,以稳定肺功能残气量。
1.2.4 机械通气指征[9](1)频繁呼吸暂停,经药物或CPAP干预无效;(2)FiO2>0.6,PaO2<50~60 mmHg或TcSO2<85%(紫绀型天性心脏病除外);(3)PaCO2>60~65 mmHg,伴有持续性酸中毒(pH值<7.20)。
1.3 收集资料 (1)低出生体重儿基础资料:胎龄、出生体重、性别、是否小于胎龄儿、Apgar评分、生产方式,有无羊水污染;(2)低出生体重儿母亲资料:有无胎膜早破、绒毛膜羊膜炎、前置胎盘、胎盘早剥、子痫前期、妊娠期糖尿病,产前使用激素;(3)极低出生体重儿相关时间:机械通气时间,无创通气时间、吸氧时间、住院时间,相关并发症包括:新生儿肺炎、NRDS、新生儿坏死性小肠结肠炎(neonatal necrotizing enterocolitis, NEC)、动脉导管未闭(patent ductus arteriosus,PDA)、早产儿视网膜病(retinopathy of prematurity, ROP)、颅内出血(intracranial hemorrhage,IVH)、BPD。(4)肺功能:所有患儿于纠正胎龄40周测定肺功能,使用德国JAEGER公司肺功能仪进行测定,测试前15 min,使用0.5 mL/kg 10%水合氯醛口服或灌肠,诱导患儿睡眠,测定过程中,均取仰卧位,颈部处于正中,检测每千克体重潮气量(VT/kg)、呼吸频率(RR)、达峰时间比(TPEF/tE)、达峰容积比(TPEF/VE)、中期流速比(TEF50/TIF50),均测试3次,每次对20个规律睡眠周期进行记录,计算平均值。(5)血气:NIPPV组与CPAP组上机前、上机后1、6、24、72 h进行血气检测并记录。
1.4 路线图 见图1。
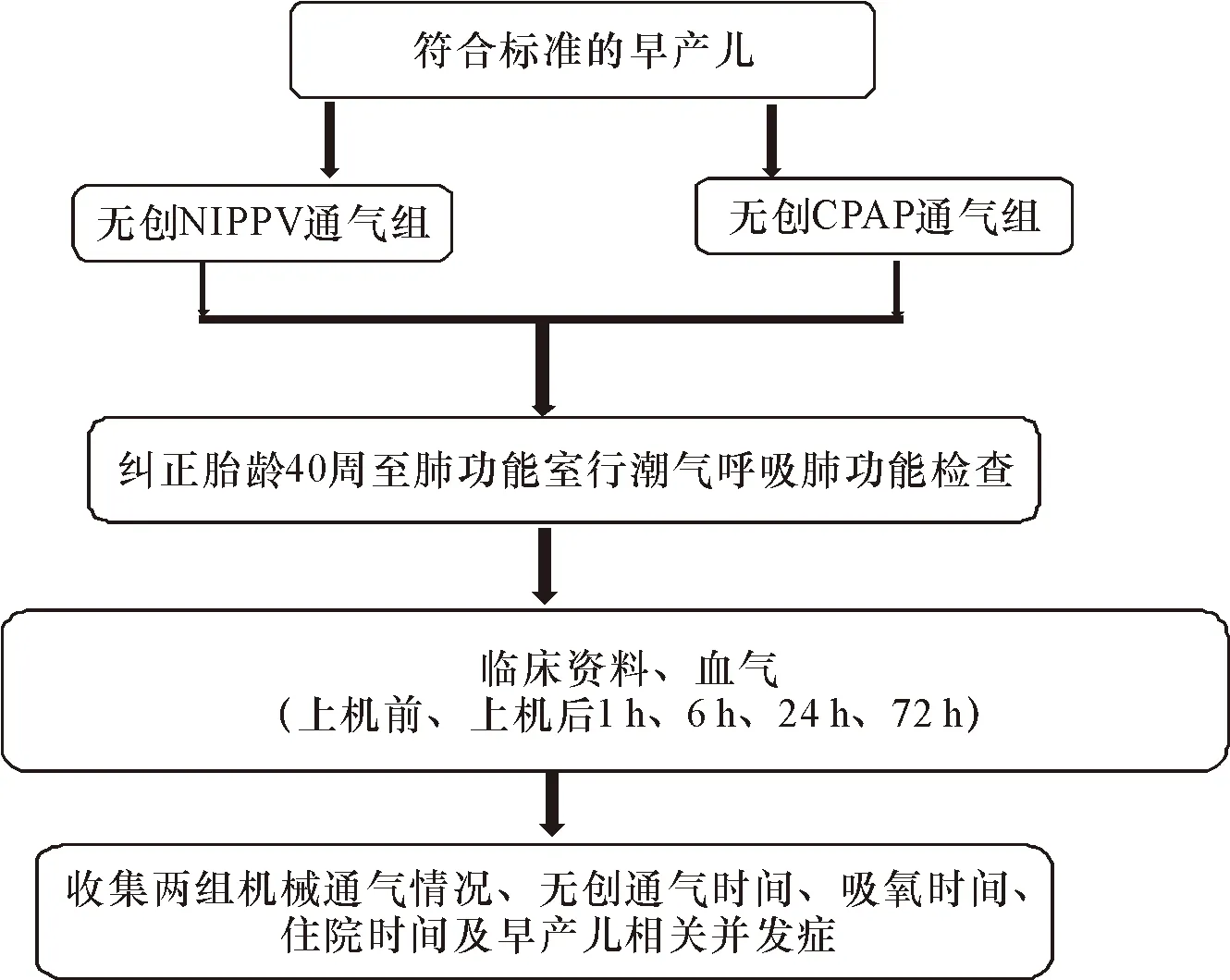
图1 路线图
1.5 统计学方法 通过SPSS 22.0统计软件,计量资料以均数±标准差或中位数(四分位数间距)表示,通过两独立样本t检验及秩和检验进行分析,频数资料通过2检验表示,血气通过重复测量方差分析进行统计。
2 结果
2.1 早产儿基础资料分析 两组无创通气组早产儿胎龄、出生体重、出生Apgar 1 min、5 min、10 min评分、生产方式、有无窒息、性别、有无羊水污染、合并肺炎、宫内感染、是否小于胎龄儿差异无统计学意义(P>0.05)。孕母产前使用激素,有无胎膜早破、绒毛膜羊膜炎、妊娠期糖尿病、妊娠期高血压差异无统计学意义(P>0.05)。见表1。
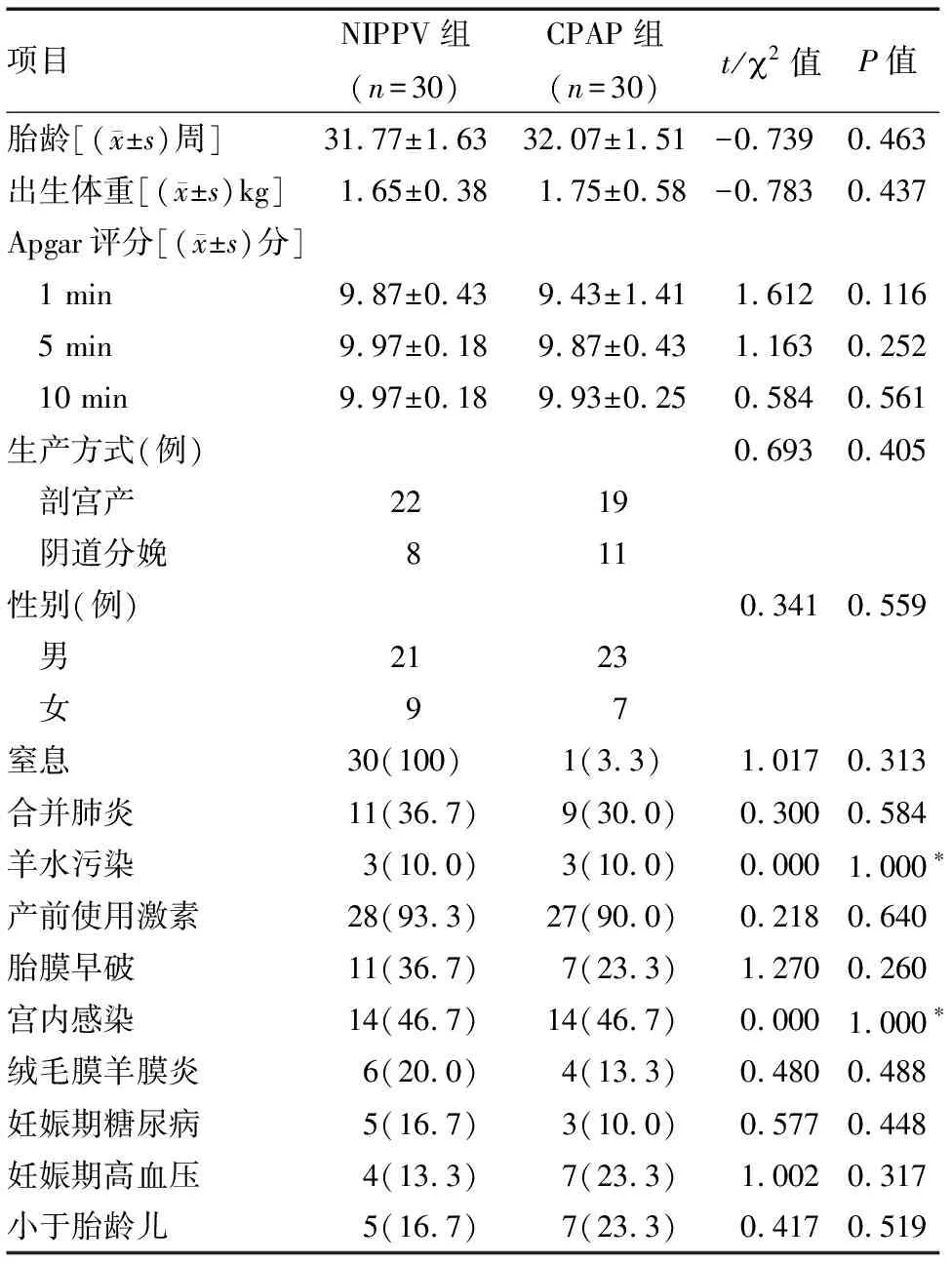
表1 早产儿基础资料分析 例(%)
2.2 早产儿相关并发症分析 NIPPV组有6例通气失败,改为机械通气,CPAP组有12例通气失败,但两组差异无统计学意义(P>0.05),两组合并PDA、PPHN、NEC、气漏、BPD、IVH、ROP等相关并发症差异无统计学意义(P>0.05)。见表2。
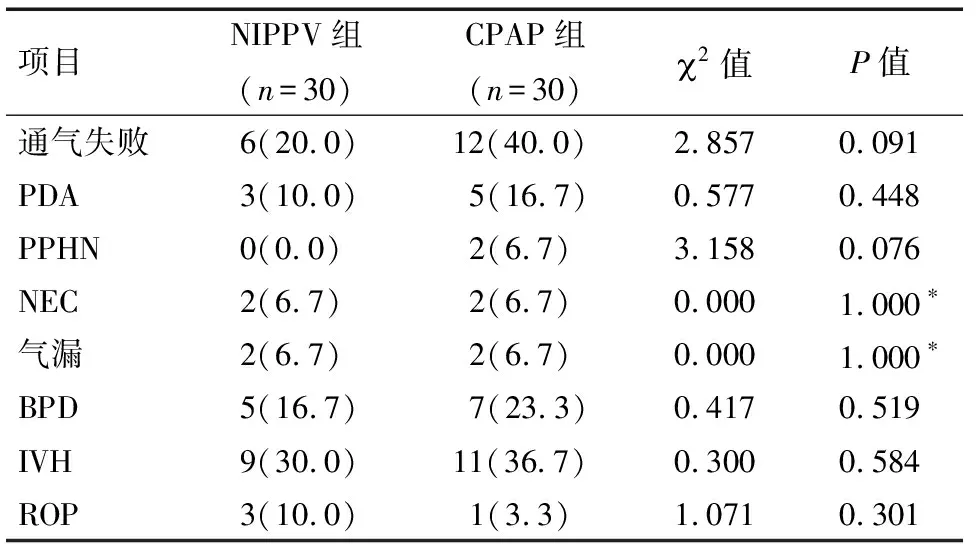
表2 早产儿并发症分析 例(%)
*Fisher确切概率法
2.3 早产儿肺功能分度及相关时间分析 NIPPV组生后纠正胎龄40周15例监测肺功能正常,12例轻度肺功能异常,2例中度异常,1例重度异常,CPAP组有13例监测肺功能正常,9例轻度肺功能异常,5例中度异常,3例重度异常,差异无统计学意义(P>0.05),其中NIPPV组合并BPD的有4例是轻度异常,1例正常。CPAP组合并BPD有2例重度异常,2例中度异常,1例轻度异常,2例正常,差异无统计学意义(P>0.05)。两组机械通气时间、无创通气时间、氧疗时间及住院时间差异无统计学意义(P>0.05)。见表3。

表3 早产儿肺功能及相关时间分析 M(P25,P75)
2.4 早产儿肺功能分析 NIPPV组与NCPAP组潮气量差异有统计学意义(P=0.046)。其余项目比较差异无统计学意义(P>0.05)。见表4。

表4 早产儿肺功能分析
2.5 血气分析结果 NIPPV组与CPAP组血气pH值、PCO2、BE随时间而改变,但是组间差异无统计学意义(P>0.05)。见表5、图2。

图2 血气趋势图

表5 血气分析结果
3 讨论
无创NIPPV辅助通气提供平均气道压力,从而支持肺泡扩张,可用于治疗NRDS等疾病,既往研究证明NIPPV用于早产儿呼吸暂停及机械通气拔管后效果优于NCPAP,且未增加支气管肺发育不良等并发症的发生[1,10]。NIPPV及CPAP辅助通气作为初始治疗方式仍存在争议,研究结果不尽相同。本研究对比NIPPV辅助通气及NCPAP辅助通气治疗,发现NIPPV组需机械通气的患儿较NCPAP组少,NIPPV和CPAP的使用均可改善血气,但两组差异无统计学意义,这可能与本研究样本量少有关。Kirpalani 等[11]纳入1 009例胎龄<30周早产儿,发现NIPPV组和NCPAP组主结局死亡和支气管肺发育不良的发生率差异无统计学意义。Armanian等[12]及Meneses等[13]分别就98例及200例早产儿进行NIPPV与CPAP的RCT(random control trial)研究,发现NIPPV相对于CPAP模式,并未降低机械通气的概率,而其余两项RCT研究则发现NIPPV作为初始模式,在减少气管插管率及其他并发症方面优于CPAP[14-15]。
潮气量为平静呼吸状态下每次吸入或呼出的气量,NIPPV组潮气量要高于CPAP组,这可能是由于NIPPV提供PIP, 可增加功能残气量、潮气量及每分通气量,更易使肺泡扩张。两组达峰时间比及达峰容积比、中期流速比差异无统计学意义,这提示两组在气道阻塞方面的影响无显著差异,NIPPV组与CPAP组相比对纠正胎龄40周早产儿肺功能影响并无差异,这提示NIPPV并未比CPAP增加肺损伤的发生率。王博等[16]的研究发现<34周是否合并NRDS早产儿纠正年龄40周时的肺功能差异无统计学意义。陈朝红等[17]认为无论是否机械通气,纠正胎龄40周时早产儿潮气呼吸肺功能接近正常同胎龄足月儿,但气道发育较足月儿慢。吉玲等[18]纳入75例早产儿进行胎龄分组,发现新生儿潮气呼吸肺功能受胎龄的影响,早产儿有明显的潮气呼吸肺功能受损。早产儿合并NRDS后期的并发症主要为支气管肺发育不良,NIPPV组与CPAP组分别有5例和7例合并支气管肺发育不良,NIPPV组合并BPD纠正胎龄40周的肺功能并未较CPAP组严重。国外学者对合并BPD的早产儿和无BPD的早产儿随访研究发现,有BPD的早产儿在婴儿期肺功能通气效率明显低下,小气道阻塞更明显,到学龄期肺功能仍异常,患呼吸道功能风险更大[19-22],本研究结果可能与两组患儿合并BPD的例数不多有关。
本研究存在一定的不足,观察例数偏少,应扩大样本量;且本研究为随机对照单盲试验,可能存在一定的偏倚,应设计双盲试验减少偏倚。
综上所述,NIPPV辅助通气与CPAP辅助通气相比,可能可以减少机械通气的概率,但并未增加早产儿并发症包括BPD等及影响纠正胎龄40周时的肺功能。
利益相关声明:所有作者无与论文相关的利益冲突。
作者贡献说明:谢伊玲:酝酿及设计实验,参与实施研究,撰写论文;苏锦珍:采集数据及分析数据,参与统计分析;李敏许:采集数据及分析数据;黎晓燕:采集数据;杨勇:参与设计实验,指导工作,对论文的内容进行审阅。

