老年全髋关节置换术患者术后并发下肢DVT的独立危险因素分析
陈镇坤
深圳市龙岗中心医院,广东 深圳 518000
0 引言
老年患者因免疫力下降,骨中钙含量降低,导致关节中骨质变脆弱,尤其髋关节,钙量降低,致使血运不畅,营养供给不足,一旦遭受外力或受自身疾病影响,极易骨折或患关节退行性病变。当前临床治疗髋关节骨折或关节性病变主要采用全髋关节置换术(THA),既能缓解患者因股骨头坏死产生疼痛,改善预后,又因手术治疗效果显著,可明显缩短康复进程[1]。但老年患者受其骨结构影响,加之术后需长期卧床休养、制动患侧肢等,术后极易出现下肢深静脉血栓(DVT)。该并发症会导致侧肢突发肿胀,且伴浅静脉扩张、肿痛,皮肤出现湿疹、硬化,甚至活动受限,极有可能出现血栓脱落,导致患者下肢瘫痪或残疾,进而危及其生命安全[2]。因此本次研究选取本院收治的老年THA患者作为调查对象,分析其并发下肢DVT的独立危险性因素,现报告如下。
1 资料与方法
1.1 一般资料
收集2019年9月-2020年9月期间本院收治的老年THA患者86例作研究对象。86例患者中男43例、女43例,年龄61~83岁,平均(75.73±6.77)岁;单侧髋关节置换术者70例(右侧髋关节置换术者36例、左侧髋关节置换术者34例)、双侧髋关节置换术者16例。纳入标准:①老年患者均接受THA治疗,且下肢深静脉血栓诊断符合中华医学会骨科学分会公布的《中国骨科大手术静脉血栓栓塞症预防指南》中相关标准[3];②年龄均>65岁;③均行静脉造影、螺旋CT或彩超等诊断;④均自愿参与研究且于知情书上签字。排除标准:①患精神类疾病或认知功能障碍;②合并患恶性肿瘤;③入院前使用抗血栓药物;④既往下肢血管外伤史或下肢血管病变。
1.2 方法
1.2.1 THA的手术操作
推入手术室后给予全麻或腰硬联合麻醉,并调整体位为侧卧位。首先在髋关节的后外侧作一切口,长度约为15cm,后将皮下组织逐层分开,同时将髋关节的关节囊切开,股骨头取出后,在小转子之上的1cm位置进行股骨颈截骨,后取出;髋臼行常规性处理后,放置臼杯;将小粗隆作为中心,向前倾斜约15°,使用髓腔锉行扩髓处理,据患者实际情况选择合适的股骨头与股骨柄的试模,完成后将髋关节复位,并对关节的松紧度、股骨头与髋臼匹配情况有无达到标准进行测试,达标后放置髋关节假体,并对伤口冲洗,常规性放置负压引流管,后将伤口逐层关闭缝合。手术完毕后的24h内进行抗生素预防感染,次日将负压引流管拔除,并皮下注射低分子肝素及使用下肢气压泵等干预措施以预防患者下肢DVT,并安慰鼓励患者早日下床活动,并积极进行康复功能锻炼。
1.2.2 老年THA患者基础资料收集
汇总86例老年THA患者的病例资料,分别记录患者的年龄、性别、烟酒史、合并基础疾病(高血压、糖尿病、心血管疾病)、近3年血栓史、麻醉方式、手术时间、术后下床活动时间。后均行实验室生化指标检测,包含:D-二聚体(D-D),甘油三酯(TG)。检测方法:分别抽取患者术前及术后2d晨起外周静脉血样5mL,采用全自化学发光免疫分析仪(深圳迈瑞生物医疗电子股份有限公司,型号:CL-2000i)检测TG;另抽取术前及术后2d晨起外周静脉血样5mL,低速离心后获取血浆,采用酶联免疫吸附法(ELISA)及配套试剂盒(上海酶联生物科技有限公司)以贝克曼血液凝血分析仪(美国贝克曼库尔特公司,型号:ACL)检测D-D。
1.3 观察目标
统计分析86例老年THA患者术后并发下肢DVT情况;分析THA患者并发下肢DVT的危险因素的单因素;以多元线性Logistic回归方程分析THA患者并发下肢DVT的危险因素的多因素。
1.4 统计学分析
采用统计学软件SPSS 23.0录入分析数据,计数资料采用(%)表示,以χ2检验,计量资料采用()表示,以t检验,危险因素采用线性Logistic回归方程分析,均以检验标准α=0.05,P<0.05提示差异有统计学意义。
2 结果
2.1 老年THA患者术后并发下肢DVT情况
经分析发现86例老年THA患者中25例为并发下肢DVT,发生率为29.07%。70例单侧髋关节置换术者中并发下肢DVT者23例;36例右侧髋关节置换术者中并发下肢DVT者14例,其中单纯右侧下肢DVT者6例,单纯左侧下肢DVT者7例,双下肢DVT者1例;34例右侧髋关节置换术者中并发下肢DVT者9例,其中单纯右侧下肢DVT者4例,单纯左侧下肢DVT者4例,双下肢DVT者1例。16例双侧髋关节置换术者中并发下肢DVT者2例,其中1例为单纯左侧下肢DVT,另1例为双下肢DVT。
因此将86例老年THA患者依据下肢DVT发生情况分两组,即DVT组(25例)与非DVT组(61例)。
2.2 老年THA患者并发下肢DVT的危险因素单因素分析
经分析发现老年THA患者并发下肢DVT的危险因素单因素为高血压、糖尿病、伴心血管病症、术后卧床时间>4d、麻醉方式、近3年患有血栓、护理方式、术后2d D-D水平及TG水平(P<0.05),见表1。
表1 老年THA 患者并发下肢DVT 的危险因素单因素分析()
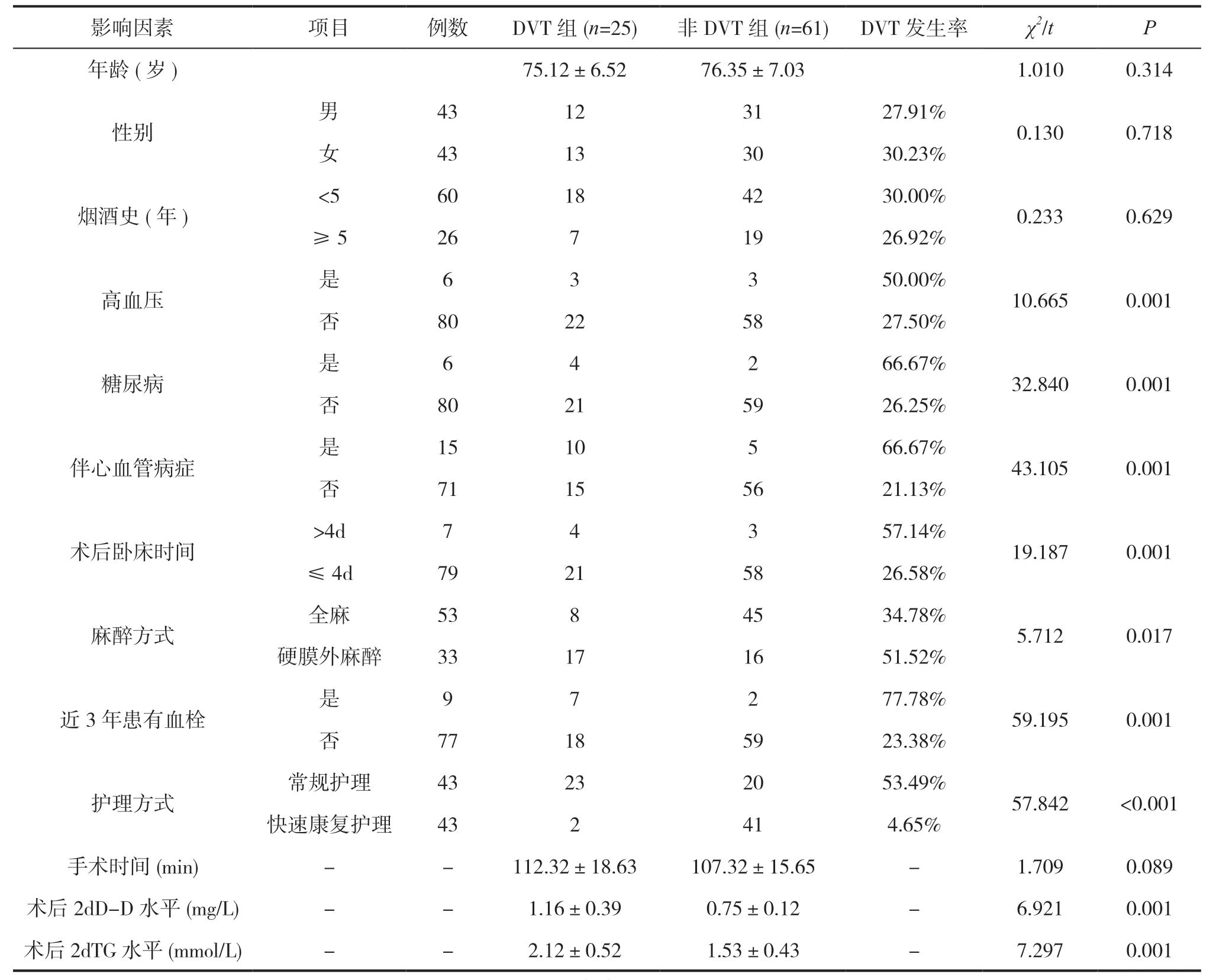
表1 老年THA 患者并发下肢DVT 的危险因素单因素分析()
续表1
2.3 老年THA患者并发下肢DVT的危险因素多因素分析
糖尿病、伴心血管病症、术后卧床时间>4d、近3年患有血栓及D-D水平为老年THA患者并发下肢DVT的独立危险性因素(P<0.05),而术后快速康复护理是老年THA患者并发下肢DVT的保护性因素(P<0.05),见表2。

表2 老年THA 患者并发下肢DVT 的危险因素多因素分析
3 讨论
髋关节是人体重要负重关节,且受力机制相对复杂,因而诸多因素会导致病变与损伤。THA是目前骨科临床在治疗严重髋关节病变时的有效术式,其近期与远期疗效已获得医师与患者的一致肯定,且通过THA有效缓解中晩期髋关节病症患者的疼痛,改善其关节功能,提升预后生活质量。60~80岁是THA治疗的主体人群,但对老年人而言,手术应激性极易导致负性情绪、疼痛加剧、免疫力降低、睡眠与认知功能障碍,从而影响手术治疗效果。深静脉血栓是一种静脉回流障碍性病症,原因为血液于深静脉中非正常凝结,致病因素包含三种:静脉壁损坏、高凝状态及血流缓慢[4]。一旦在静脉形成血栓,除极少量自行消融外,大部分会扩散至患者肢体的深静脉主体中,如若不给予及时处理干预,极有可能导致血栓脱落,形成血栓后遗症,部分患者甚至并发肺栓塞,危及生命安全。因此而本次研究对老年THA患者并发下肢DVT的独立危险因素加以分析,为临床提供一定参考。研究发现:糖尿病、伴心血管病症、术后卧床时间>4d、近3年患有血栓及D-D水平为老年THA患者并发下肢DVT的独立危险性因素,而术后快速康复护理是老年THA患者并发下肢DVT的保护性因素。
伴随年龄增长,老年患者血管弹性、血液的纤溶功能会逐步变弱,而随之增加的便是血小板聚集率及血液黏稠度,再加之血管管腔的相对粗糙性增加了内皮细胞的受损率,进而增加术后并发下肢DVT的风险性。加之部分老年患者浅静脉的管壁时常处于弯曲状态,极易淤积血液形成血栓,进而随血流蔓延至深静脉形成下肢DVT。老年患者行THA治疗,外科手术会导致患者机体产生应激反应,同时还会对其血管产生损伤或压迫,损害血小板凝血平衡,致使血管腔中发生血液淤积及抗凝溶血异常等现象,增加患者并发下肢DVT的风险[5]。老年糖尿病患者动脉较易发生粥样硬化,血糖升高会降低红细胞变形能力,升高血液黏稠度,从而导致机体血液循环缓慢,加之红细胞聚集极易导致血管壁损伤,从而增加术后下肢DVT的发生风险。对于老年患者而言,节律性下肢运动,可促使静脉血液回流,但对肢体活动受限制、长期卧床的患者而言,其肌肉活动性减弱,导致静脉血流缓慢,极易导致血液淤积诱发血栓。既往3年中患有下肢静脉血栓,其并发下肢DVT的静脉或邻近静脉的纤溶系统受到一定损伤,纤维蛋白沉积的风险会大幅度增加,进而诱发下肢DVT的风险[6]。伴有心血管病症,其动脉粥样硬化表象可明显看出动静脉管壁增厚,机体凝血因子增加,血液呈现为高凝状态,加之老年患者D-D水平相对较高,动静脉血流缓慢,进而导致了下肢静脉的血流回流速度,高凝血液缓慢会淤积,增加形成血栓的风险[7]。因此针对上述独立危险因素,护理人员需加强护理干预,以降低并发下肢DVT的概率。
针对上述危险因素辅以护理干预,术前做好疾病健康教育(疾病知识讲解、医院健康手册、病友间交流及心理护理等)、术前康复锻炼指导:医务工作者向患者及其家属重点强调康复锻炼对功能恢复的重要性,同时亦可强化肌力、提升关节活动度,工作者指导患者进行长收缩运动(股四头肌锻炼、行踝泵运动)、屈髋与抬臀运动、直腿抬高运动等功能锻炼,避免下肢深静脉血栓形成、关节周围组织粘连及肌肉萎缩等并发症;对呼吸功能锻炼进行指导以此在围术期强化肺部感染的预防;术前指导患者体位改变方法,如:上下床、行走、坐-站等,教会其使用助行器[8-9]。术后病情观察(定期检测患者的实验室相关指标及下肢体征、症状)的同时进行多模式镇痛,如术后使用关节周围鸡尾酒镇痛疗法,术后联合使用冰袋冰敷、弱阿片类药物与非甾体药物,共同发挥消炎镇痛的作用[10]。对于能自主下床活动的患者,为其制定运动指导方案,如足部活动方案,针对足部背屈、足内外翻及环转、足踝屈伸等动作进行指导,促使患者自主完成,以此加快静脉血液回流。护理人员可给予被动性按摩,每天按摩其足部踝关节、腓肠肌、比目鱼肌,以此缓解静脉血流淤积,加速下肢静脉回流;将患者双侧抬高20°~30°,便于静脉回流,对其股四头肌、腓肠肌及肱二头肌进行被动性挤压,并按摩其肌肉,由远及近;卧床期间要辅助其翻身,2h/次,并以主动性下肢功能性锻炼为主,被动性为辅,同时鼓励患者早日下床活动,而术后意识清醒的患者,对其膝关节等下肢部位给予主动或被动的训练,并按摩,促使其血液加快循环,同时为其穿戴弹力袜(使用前需测量患者双下肢周径),范围髌骨之上15cm,之下10cm,以此限制静脉的过度扩张,但伴有肺水肿、严重腿部水肿及充血性心力衰竭患者禁止使用。
综上所述,经研究发现糖尿病、伴心血管病症、术后卧床时间>4d、近3年患有血栓及D-D水平为老年THA患者并发下肢DVT的独立危险性因素,针对上述因素,加强护理干预,以降低老年THA患者术后并发下肢DVT的风险。

