甲状腺髓样癌淋巴结转移的危险因素分析
唐惠乾
(万宁市人民医院急诊内科,海南万宁 571500)
甲状腺髓样癌属于神经内分泌肿瘤,目前该肿瘤发病机制尚未完全阐明。虽然甲状腺髓样癌发病率较低,但甲状腺髓样癌恶性程度高、预后较差[1]。因此,对甲状腺髓样癌进行早期筛查、掌握甲状腺髓样癌患者临床特征对指导临床和避免淋巴结转移等严重后果具有重要意义。既往已有关于甲状腺髓样癌临床特征的报道[2],但对淋巴结转移风险相关因素尚未形成统一认识。近年研究显示,甲状腺髓样癌患者多在急诊就诊时被发现,首发症状表现为甲状腺肿或吞咽困难[3]。本研究对72例甲状腺髓样癌患者的临床资料进行回顾性分析,总结其临床特征,分析影响患者淋巴结转移的相关因素,为临床早期防治提供依据,现将结果报道如下。
1 资料与方法
1.1 一般资料 选取2018年1月至2019年12月万宁市人民医院收治的72例甲状腺髓样癌患者作为研究对象进行回顾性分析,根据是否发生淋巴结转移将患者分为发生组(28例,发生淋巴结转移)和未发生组(44例,未发生淋巴结转移)。发生组患者中男性11例,女性17例;年龄32~61岁,平均年龄(50.81±8.26)岁;肿瘤直径1~6 cm,平均直径(3.43±1.28)cm;类型:散发型26例,遗传型2例;部位:单侧15例,双侧13例。未发生组患者中男性14例,女性30例;年龄30~62岁,平均年龄(51.59±10.18)岁;肿瘤直径1~7 cm,平均直径(3.50±1.33)cm;类型:散发型40例,遗传型4例;部位:单侧26例,双侧18例。两组患者一般资料比较,差异无统计学意义(P>0.05),组间具有可比性。本研究经万宁市人民医院医学伦理委员会批准。纳入标准:①符合《实用甲状腺癌诊疗》[4]中甲状腺髓样癌的诊断标准,均经病理检查确诊;②年龄≥18岁,且临床资料完整。排除标准:①甲状腺髓样癌复发患者;②既往有甲状腺手术病史者;③合并有甲状腺功能紊乱者。
1.2 研究方法 收集两组患者临床特征指标,包括肿瘤分化程度、TNM分期、包膜发生侵犯、病灶部位、术前癌胚抗原(CEA)及术前及降钙素(Ctn)水平。TNM分期标准[5]如下。①T分期。T1:肿瘤直径≤2 cm,肿瘤限于甲状腺内;T2:2 cm<肿瘤直径≤4 cm,限于甲状腺内;T3:肿瘤直径>4 cm,限于甲状腺内;T4:肿瘤超过甲状腺包膜。②N分期。N0:无淋巴结转移,N1:有淋巴结转移。③M分期。M0:无远处转移,M1:有远处转移。CEA和Ctn血液标本均在门诊急诊时采集,采用离心机[深圳成立泰电子设备有限公司,粤食药监械(准)字2013第2630513号,型号:TG16-W]以3 000 r/min离心10 min,取上清液送检。采用化学发光法检测血清Ctn和CEA水平。
1.3 观察指标 ①比较两组患者临床特征指标水平。②分析影响患者淋巴结转移相关因素。③分析不同病理特征判断淋巴结转移的价值。
1.4 统计学分析 采用SPSS 18.0统计学软件进行数据处理。计量资料以(x)表示,组间比较行独立样本t检验;计数资料以[例(%)]表示,组间比较行χ2检验;影响因素采用多因素Logistic模型分析;判断价值采用受试者操作特征曲线(ROC)分析;结果以曲线下面积(AUC)表示,以AUC>0.75为预测价值高。以P<0.05为差异有统计学意义。
2 结果
2.1 两组患者临床特征指标比较 72例患者中,伴发淋巴结转移者28例,淋巴结转移率为38.89%。发生组低分化、包膜侵犯及多发病灶患者占比显著高于未发生组,T分期水平显著高于未发生组,差异有统计学意义(P<0.05)。发生组患者血清CEA和Ctn水平显著高于未发生组,差异有统计学意义(P<0.05),两组患者M分期水平比较,差异无统计学意义(P>0.05),见表1。
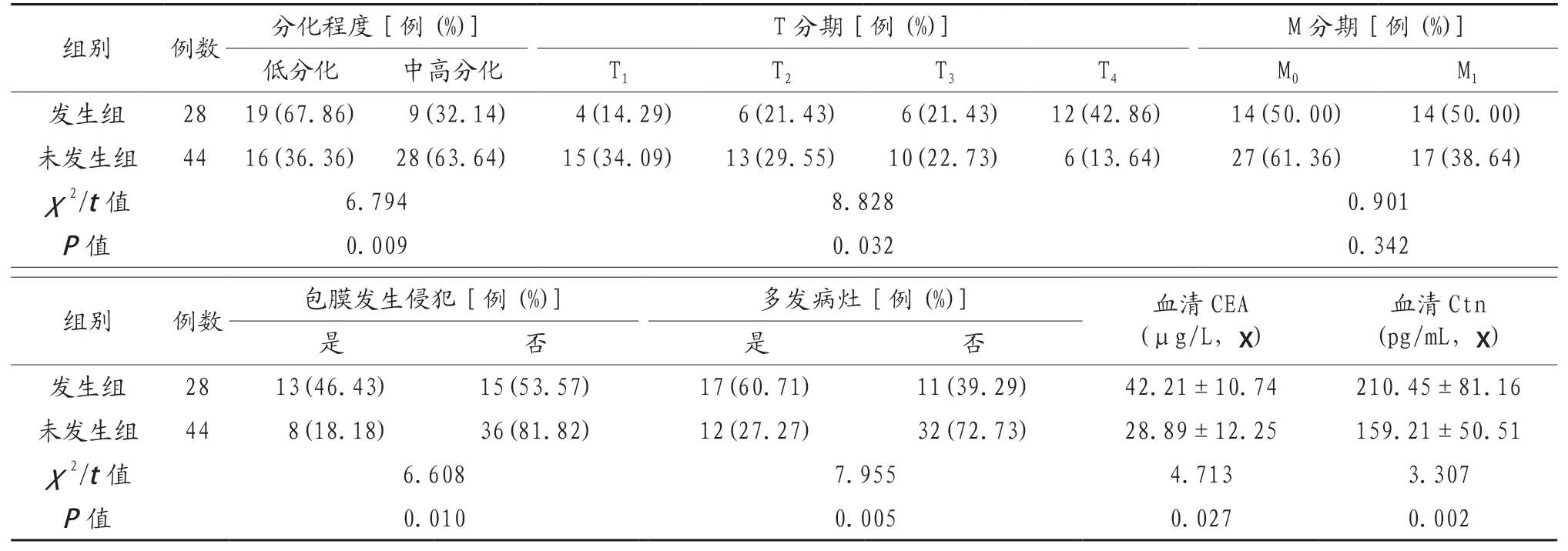
表1 两组患者临床特征指标比较
2.2 患者淋巴结转移的多因素Logistic分析 将可能影响患者淋巴结转移的相关因素赋值,见表2,将赋值后的因素纳入Logistic模型,进行多因素分析,结果显示,分化程度低、T分期高、包膜侵犯及血清Ctn水平升高是影响患者淋巴结转移的独立危险因素(P<0.05),见表3。

表2 影响患者淋巴结转移的相关因素赋值
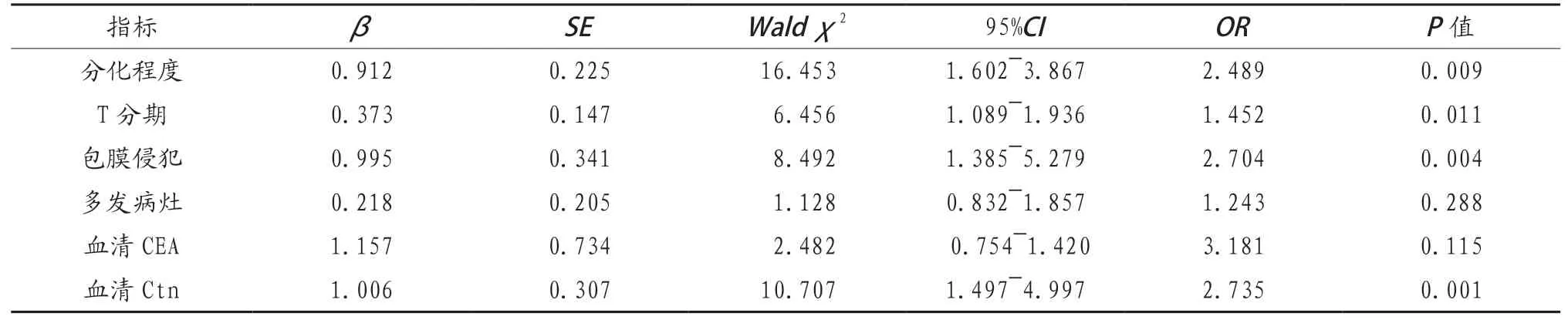
表3 甲状腺髓样癌患者淋巴结转移多因素Logistic分析结果
2.3 不同特征指标判断淋巴结转移价值分析 分别以分化程度、T分期、包膜侵犯及血清Ctn值为检验变量,以是否发生淋巴结转移为状态变量,绘制ROC曲线,结果显示各指标对于判断淋巴结转移均具有一定应用价值(P<0.05),其中血清Ctn的准确性高(AUC>0.75,最佳截断值为184.50 pg/mL),见表4、图1。
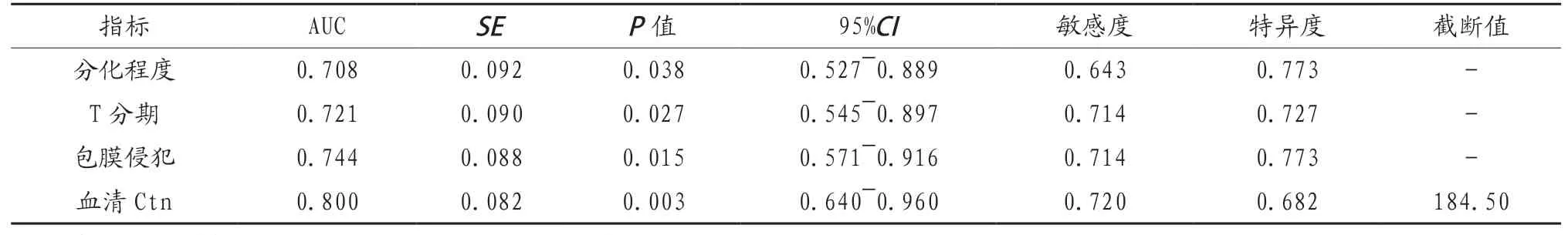
表4 不同特征指标判断淋巴结转移风险的ROC分析结果
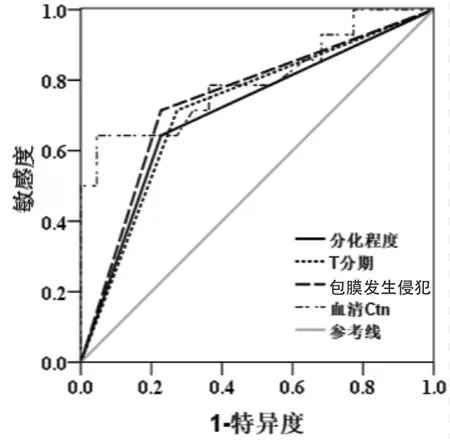
图1 不同指标判断患者淋巴结转移的ROC曲线
3 讨论
甲状腺髓样癌来源于滤泡旁细胞,恶性程度高,侵袭性强,预后差。尤其是发生淋巴结转移的患者,5年生存率低。研究已证实淋巴结转移是导致甲状腺髓样癌不良预后的高危因素[6],流行病学调查显示,甲状腺髓样癌淋巴结转移发生率具有上升趋势[7]。本研究也显示,甲状腺髓样癌患者淋巴结转移率达38.89%,提示甲状腺髓样癌患者具有较高的淋巴结转移率。共识推荐对于无淋巴结转移的甲状腺髓样癌患者应行甲状腺全切和中央区淋巴结清扫,而对于淋巴结转移者,则应行中央区和双侧颈侧区淋巴结清扫[8]。因此,淋巴结转移的发生不仅与患者预后相关,还直接影响治疗方案的制订。对淋巴结转移进行早期判断在甲状腺髓样癌治疗中具有重要意义。
本研究结果显示,甲状腺髓样癌患者淋巴结转移与肿瘤分化程低度、T分期高、包膜发生侵犯及血清Ctn水平高相关。T分期、包膜发生侵犯是淋巴结转移独立影响因素,这与南琳等[9]结果一致。另外,既往研究认为血清CEA、Ctn有助于甲状腺髓样癌的鉴别诊断[10],已成为早期筛查甲状腺髓样癌的一线肿瘤标记物。本研究通过多因素分析,发现血清Ctn水平异常升高将显著增加淋巴结转移风险。这可能是因Ctn主要由甲状腺滤泡旁细胞分泌,肿瘤发生淋巴结转移时,Ctn水平持续异常升高,使肿瘤进展[11]。另外,与其他病理特征不同,血清Ctn可动态定量分析,可用于评估淋巴结转移和肿瘤生长情况,临床还有学者认为术前Ctn水平超过180.30pg/mL时,发生中央区淋巴结转移的风险将增加1倍以上[12]。本研究则显示,当血清Ctn超过184.50pg/mL时,淋巴结转移率显著增加。因本研究样本量小,且未对淋巴结转移部位进行区分,有待今后大样本、多中心研究进一步证实。
综上所述,甲状腺髓样癌患者淋巴结转移率较高,淋巴结转移与肿瘤分化程度、T分期、包膜侵犯情况及血清Ctn水平相关,早期Ctn水平监测将有助于淋巴结转移的筛查。

