全髋关节置换术在创伤性股骨颈骨折中的治疗效果
聂明军
( 江苏大学附属医院,江苏 镇江 212001 )
创伤性股骨颈骨折是临床常见患者的股骨头到其股骨颈基底受到创伤引起的骨科疾病,可发生于各个年龄段,但在中老年人群中比较常见,且随着人的寿命延长,其发病率日渐提高,主要是因为这类人群的骨骼强度随年龄增长逐渐下降,无法应对外力冲击,同时加上老年人反应迟钝,因此极易导致发生骨折[1]。因为股骨为重要的运动系统,必须尽早治疗,目前临床治疗创伤性股骨颈骨折包括保守治疗与手术治疗2种方案。因创伤性股骨颈骨折伴有局部供血等问题,若采用保守治疗易引发骨不愈合或股骨头缺血性坏死等严重事件,严重影响患者的健康安全及日常生活,因此临床多采用手术来进行治疗,保证患者患侧实现解剖复位和保护残存血运的功能,然而对于采用何种治疗方式,临床还存在着争议,但人工髋关节置换术是被临床普遍认可治疗股骨颈骨折的手术方案之一。随着微创技术的逐渐发展,有效提升人工髋关节置换术的有效性和安全性,已被骨科医生普遍认可,人工髋关节置换术可分为半髋关节置换术和全关节置换术,其在临床中均得到了广泛的应用,且在治疗股骨颈骨折中均取得了显著效果,但为了进一步探讨二者治疗创伤性股骨颈骨折患者的治疗效果,本研究以2018年2月-2020年2月收治的创伤性股骨颈骨折患者66例为研究对象,分析在创伤性股骨颈骨折中的临床治疗中,采用全髋关节置换术的治疗效果,报告如下。
临床资料
1 一般资料:选取2018年2月-2020年2月收治的创伤性股骨颈骨折患者66例作为研究对象,依据随机数字表法分为2组(即观察组与对照组)。对照组患者33例,男20例,女13例,年龄29-67岁,平均年龄为(47.94±5.17)岁;致病原因:18例交通事故,13例摔伤,2例其他;骨折Garden分型:Ⅱ型10例,Ⅲ型19例,Ⅳ型4例;发生骨折到接受手术治疗时间1-3天,平均为(2.43±0.51)天;体质量指数(BMI)为(24.84±2.49)kg/m2;右髋16例,左髋17例。观察组患者33例,男19例,女14例,年龄28-68岁,平均年龄为(47.97±5.14)岁;致病原因:18例交通事故,12例摔伤,3例其他;骨折Garden分型:Ⅱ型11例,Ⅲ型18例,Ⅳ型4例;发生骨折到接受手术治疗时间1-4天,平均为(2.59±0.48)天;体质量指数(BMI)为(24.79±2.51)kg/m2;右髋17例,左髋16例。2组患者性别、年龄、致病原因、骨折Garden分型、发生骨折到接受手术治疗时间及BMI等临床一般资料比较无统计学意义(P>0.05),一般资料可比。本研究66例患者对本研究内容知情同意,并在同意书上主动签字,本次研究经医院伦理委员会审核批准。(1)纳入标准:①入选所有患者均为非手术治疗无效,且为单侧骨折;②均为首次给予人工髋关节置换术;③手术前患者精神状态良好;④髋关节解剖无显著异常;⑤均无重度骨性关节炎疾病;⑥骨折Garden分型为Ⅱ-Ⅳ型。(2)排除标准:①髋臼重度发育不良者;②伴与股骨颈处无关的多个位置骨折者;③机体处在炎症感染时期者;④患侧髋关节伴有股骨头缺血性坏死、类风湿性关节炎、骨关节炎等疾病者;⑤伴有影响术后恢复的严重疾病者;⑥有髋关节手术史者;⑦有手术禁忌证者。
2 方法:对照组利用半髋关节置换术。指导患者呈侧卧位,经麻醉后常规消毒铺巾,然后其手术操作均与观察组的手术操作相同,但是,对照组仅需植入人工股骨头,不需要安装人工髋臼。观察组采用全髋关节置换术:医护人员指导患者呈侧卧位,并对其进行单侧腰麻和消毒铺巾,并在后外侧入路,做切口到患者的肌肉层,充分暴露患者的髋关节在术野,将关节囊切开,内收或外旋髋关节,并把股骨头取出,将患者髋臼内的软骨清除掉,将符合患者结构的人工髋臼置入,并用股骨柄生物假体进行固定,将人工髋臼和股骨头位置调整至相对适宜的状态。髋关节术后进行被动活动,确保没有脱位风险后,将切开的创口进行缝合,然后为患者放置负压引流管。2组术后需根据患者的临床症状进行抗感染和抗骨质疏松等方面治疗,并指导患者科学饮食和正确用药,还需要帮助患者定时翻身、按摩和体位更换,减少患者血栓形成的风险,并在术后3天根据患者恢复情况指导关节功能锻炼。此外2组均由相同技术水平和临床经验的小组进行手术操作,并选择同一厂家生产的假体材料。
3 观察指标:(1)比较2组安装假体的周围骨折、关节脱位、血栓和压疮等并发症情况[2]。(2)比较2组治疗前后屈髋、外展和外旋等髋关节活动度来评价2组治疗效果[3]。(3)比较2组手术指标及术后指标。手术指标包括手术时间、切口长度、术中出血量等;术后指标包括:总输血量、术后失血量及住院时间。(4)比较2组手术前后髋关节功能。分别于手术前、术后半年、术后1年利用Harris髋关节功能评分标准评估患者髋关节功能,包括疼痛、功能、畸形与关节活动度4个方面,分数分配比例为44:47:4:5,总分100分,90分以上为优良;80-89分为较好,70-79分为尚可;<70分差。(5)比较2组起立-行走测试(TUG)和疼痛程度。分别于术后2周、术后1个月、术后2个月对患者进行TUG测定。准备一扶手座椅,协助患者坐下,然后让其自行或借助拐杖站立,行走3m,然后返回至座椅坐下,记录上述过程患者完成时所用的时间。疼痛程度:分别于术后1周、术后1个月、术后2个月利用视觉模拟评分法(VAS)评估患者疼痛情况。共10分,10分为无法忍受的剧痛;7-9分为重度疼痛;4-6分中度疼痛;1-3分轻度疼痛;0分以下无痛。
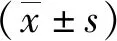
5 结果
5.1 2组并发症情况对比:对照组发生假体周围骨折、血栓、关节脱位、压疮等并发症的总发生率为18.1%,明显高于观察组发生假体周围骨折、血栓、关节脱位、压疮等并发症的总发生率6.1%,差异有统计学意义(P<0.05),见表1。
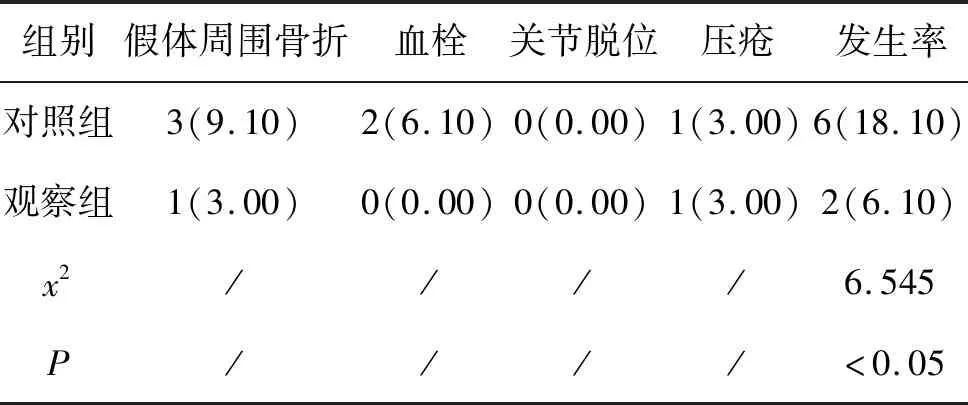
表1 2组并发症对比(n,%,n=33)
5.2 2组治疗前后髋关节活动度对比:治疗前,2组屈髋、外展和外旋活动度比较无明显差异(P>0.05);治疗后,对照组比观察组的屈髋、外展和外旋活动度等髋关节活动度低(P<0.05),见表2。
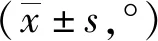
表2 2组治疗前后髋关节活动度对比
5.3 2组手术指标及术后指标对比:2组手术切口长度、总输血量、术后失血量比较无统计学意义(P>0.05);观察组手术时间和住院时间长于对照组(P<0.05),术中出血量多于对照组(P<0.05)。见表3。
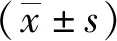
表3 2组手术指标及术后指标比较
5.4 2组手术前后髋关节功能对比:手术前2组Harris评分差异比较无统计学意义(P>0.05);术后半年和术后1年,观察组Harris评分均高于对照组(P<0.05)。见表4。
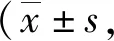
表4 2组手术前后髋关节功能比较分)
5.5 2组起立-行走测试(TUG)和疼痛程度对比:2组各时间点的TUG所用时间差异比较无统计学意义(P>0.05);2组术前VAS评分无统计学意义(P>0.05);观察组术后1周、术后1个月、术后2个月的VAS评分均低于对照组(P<0.05);2组术后2个月的TUG时间均短于术后2周、术后1个月所用的时间(P<0.05),2组术后2个月的VAS评分均低于术前、术后1周、术后1个月时的VAS评分(P<0.05)。见表5。
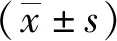
表5 2组起立-行走测试(TUG)和疼痛程度比较
讨 论
股骨颈处于股骨头和股骨粗隆的连线上,由于其特殊的解剖结构,导致股骨颈骨折位置必然要承受较大的剪应力。股骨颈骨折随着近年来我国老龄化严重和交通迅速发展,发病率呈上升趋势,股骨颈骨折会导致股骨颈囊内血管环损伤,使股骨头血供受到影响,导致骨折无法正常愈合,因此很多患者极易发生骨折不愈合和股骨头坏死,所以现在临床多通过减少患者制动和卧床休息的时间、复位患者的重要功能以及安全牢固的内固定等方式来改善患者预后[4]。若创伤性股骨颈骨折只为嵌插骨折或裂纹骨折,未发生移位,可进行保守治疗,但是一旦有移位或者依照分型评估为不稳定骨折时需要及时进行手术治疗,大部分患者骨折后的断端剪切力很大,哪怕患者不下地负重行走,肌肉收缩力也会增加断端剪切力,引起断端不稳和内固定松动的现象[5]。近年来,随着我国外科技术和假体设计的日益完善,临床多采用髋关节置换术(全关节置换术和半髋关节置换术)来进行治疗,可以显著减少卧床时间,有助于患者早期活动,这种治疗方式主要通过安装完全或部分能替代患者器官的假体,属于替代已经受到损伤且无法恢复正常的髋关节的终止性治疗方法,但是患者治疗后需合理使用和保护安装的假体,从而减少患者假体出现松动和下沉的风险,使假体的使用寿命得到延长[6]。
临床研究发现:髋关节置换可以恢复患者的关节功能和提高其生活质量[7]。以往临床多采用半髋关节置换的方式治疗创伤性股骨颈骨折,这种治疗方式可以保护患者的部分关节,且手术的时间比较短,手术的风险也比较低,但是这种方式患者出现关节脱位的风险也比较高,如果没有选择和原来关节匹配度高的假体,还极易引起患者切口出现感染,甚至还需要2次手术治疗,导致患者受到更多的手术创伤[8]。近年来,全髋关节置换术应用的越来越多,患者手术后能替换坏死的组织,重建患者的髋关节功能,还可以早期指导患者开展康复训练,在短时间内恢复患者的髋关节,且这种手术的手术成功率比较高,更容易被患者接受。另外,观察组的术式可以使关节复位的稳定度得到提高,可降低出现关节脱位的风险,患者通过康复训练还可以有效预防发生血栓,所以手术安全性比较高。本研究表1、2针对2组治疗效果进行了分析,结果显示:对照组比观察组并发症发生率高(P<0.05);对照组比观察组的髋关节活动度低(P<0.05)。提示采用全髋关节置换术可以提高患者手术安全性和患者髋关节活动度,但是需注意的是:由于关节置换关系着患者术后关节功能,所以必须在手术时彻底完全、细致的清洁患者的骨折断端和软骨,确保无遗漏后再置换假体,但是不能过度修整和切除,减少2次手术的风险。本研究结果显示,2组手术切口长度、总输血量、术后失血量比较无统计学意义(P>0.05);观察组手术时间和住院时间长于对照组(P<0.05);术中出血量多于对照组(P<0.05)。由此可以看出,全髋关节置换术与半髋关节置换术均可以实现治疗创伤性股骨颈骨折的目的,半髋关节置换术的用时和住院时间较短,半髋关节置换术的术中出血量较少,有利于患者术后快速康复。但相关研究结果显示,人工半髋关节置换术虽能缩短手术时间、减少术中出血量、早期脱位风险低,但术后患者髋部疼痛率较高;而人工全髋关节置换术虽需要较长的手术时间,术中出血较多,但是术后患者疼痛感较轻,有助于患者生活质量的提高。Harris评分是一个广泛应用的评价髋关节功能的方法,常常用来评价保髋和关节置换的效果。本研究结果显示,术后半年和术后1年,观察组Harris评分均高于对照组(P<0.05)。由此可以看出,采用全髋关节置换术治疗创伤性股骨颈骨折可加快患者髋关节功能的恢复,其主要是因为经过人工髋关节置换术治疗后,患者髋关节疼痛程度较轻,能够在医师指导下进行有效地康复训练,进而能够提升髋关节功能恢复效果,使髋关节外展、屈曲等功能较快恢复。国内学者杨昆[9]等在不同人工髋关节置换术治疗老年股骨颈骨折的效果及对患者术后恢复,并发症的影响的研究结果指出,采用人工全髋关节置换术的A组术后3个月、6个月髋关节Harris评分与术后6个月Harris评分优良率均高于采用人工半髋关节置换术的B组,这与本研究结果相一致。本研究中,观察组术后1周、术后1个月、术后2个月的VAS评分均低于对照组(P<0.05);2组术后2个月的TUG时间均短于术后2周、术后1个月所用的时间(P<0.05);2组术后2个月的VAS评分均低于术前、术后1周、术后1个月时的VAS评分(P<0.05)。由此可知,人工全髋关节置换术与人工半髋关节置换术均可改善患者术后行动能力和疼痛程度,但全髋关节置换术改善疼痛程度更显著。李楠[10]等在微创Supercap入路半髋关节置换术与全髋关节置换术治疗老年股骨颈骨折效果对比研究中指出,全髋关节置换术与半髋关节置换术均能有效改善患者的疼痛程度和髋关节功能。
综上所述,创伤性股骨颈骨折采取全髋关节置换术效果显著,能降低患者患并发症的风险和提高患者术后髋关节活动度,但半髋关节置换术手术时间和住院时间短、术中出血量较少,而全髋关节置换术患者术后疼痛程度较轻,有利于患者髋关节功能的恢复,应推广应用。

