失效模式与效应分析模式结合风险管理 在急性脑卒中患者中的应用价值
王宁宁, 张明月, 刘颖, 黄捷, 陈玉
(沧州市人民医院 脑血管病介入科,河北 沧州,061000)
急性脑卒中患者不仅存在记忆力下降、生活自理能力下降等神经系统受损表现,在住院期间也有较高的压疮、坠床发生率,因此,对急性脑卒中患者的护理工作也是治疗中的重要环节[1]。风险管理常被应用于急性脑卒中患者的护理管理,该模式强调针对潜在的风险因素开展早期干预,以预防风险事件的发生。有研究[2]显示,风险护理不仅能够降低急性脑卒中患者住院期间并发症和护理风险事件的发生率,还可提高其护理满意度和改善其预后。失效模式与效应分析(FMEA)是一种前瞻性的护理管理模式,该模式重点关注问题的发现和预防,进而消除导致失效的原因,实现缺陷和漏洞的及时弥补[3]。本研究在风险管理的基础上,将FMEA模式应用于急性脑卒中患者的院内护理,并就其对护理风险及患者预后的影响进行了探讨,现将具体内容报告如下。
1 对象与方法
1.1 研究对象
本研究以2020年1月至2021年12月沧州市人民医院收治的100例急性脑卒中患者为研究对象,且已获得本院医学伦理委员会批准。纳入标准: ① 经颅脑影像学检查等明确诊断为脑卒中[4];② 发病至就诊时间<24 h。 排除标准: ① 合并心、肾、肺等脏器严重功能不全;② 合并恶性肿瘤;③ 有脑卒中病史;④ 无法配合研究。使用分层随机法将100例急性脑卒中患者分别纳入观察组、对照组,各50例。2组一般资料对比,均未见统计学差异(P均>0.05),组间一般资料均衡可比,见表1。
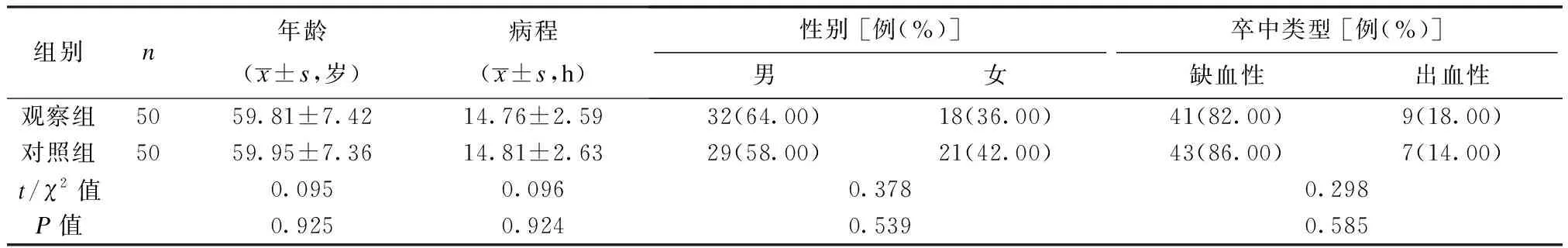
表1 2组一般资料比较
1.2 方法
1.2.1 常规护理及风险管理 2组患者均接受急性脑卒中常规护理,包括介绍科室环境、讲解治疗方案、开展用药指导和鼓励康复训练等。在此基础上,给予2组患者风险管理,持续至其出院。① 风险评估: 使用急性脑卒中风险因素评估表,根据患者的病情变化、不良事件发生风险、特殊药物使用情况、肢体活动能力、意识状态、合并疾病和陪护人员的护理技能评估护理风险[5]。评估表总分为60分,<24分、24~44分、≥45分分别判定为低风险、中风险、高风险。② 风险预案: 总结科室内既往发生的护理风险事件,分析护理风险事件的发生原因,并提出应对策略;针对护理风险事件预防开展培训及演练,确保护理人员完全掌握预防风险事件的方法及处理方案。③ 个体化风险管理: 针对患者风险评估结果开展个体化风险管理。对于低风险患者,于床头悬挂预防跌倒的标志,强化病区安全管理,避免地面出现污渍或水渍;完善护理工具使用登记,定期检查护理工具的使用情况及安全性能;每日清洁床单,并对患者开展皮肤管理和协助其翻身,预防压疮;教会患者及其陪护人员使用呼叫铃;协助患者掌握助行器、轮椅和安全器的使用方法,确保其在安全环境下开展功能康复训练。基于低风险患者的管理方案为中风险患者降低病床高度、打开床栏,必要时以约束带控制其活动,并将热水瓶等高危物品置于其无法接触处。对于高风险患者,除上述中风险患者的管理方案外,确保陪护人员24 h陪护在其身边,告知陪护人员相关责任护士和医师的联系方式,如有病情变化嘱陪护人员及时与护理人员联系。
1.2.2 FMEA模式管理 观察组在常规护理及风险管理的基础上接受FMEA模式管理,持续至患者出院。① 讨论分析: 组织护理人员讨论急性脑卒中患者在住院期间可能发生的护理风险事件及其影响因素,以操作流程图形式对各类风险事件及其原因进行汇总分析;列举流程内各步骤的可能失效模式,进行原因讨论。② 优先风险数(RPN)计算: 计算各失效模式的RPN,RPN=Occ×Det×Sev;Occ为可能性,Det为被发现的可能性,Sev为严重度,总分均为1~10分,1分为最低风险,10分为最高风险。基于讨论分析结果,筛选RPN最高的5项因子进行重点改善。③ 改善措施: 讨论筛选的因子包括生活自理能力评估不足、警示标志不明显、意识状况评估不足、防护措施不到位和评估时效性不强,由护理人员讨论并制定改进措施。例如,重点培训生活自理能力和意识状态的评估方法,确保护理人员全面掌握评估技巧,并确保评估的客观性、准确性;针对警示标志不明显的问题,制作反光警示牌,并将警示牌置于明显位置;增加扶手、护栏等防护措施,对风险区域(如光滑地面等)进行改造;根据患者的风险等级,每隔1~3 d重复开展风险评估。
1.3 观察指标
① 护理风险事件: 记录患者在住院期间护理风险事件(误吸、烫伤、压疮和跌倒)的发生率。② 临床疗效: 记录患者的意识恢复时间、肢体功能恢复时间和住院时间。③ 功能变化: 运动功能采用Fugl-Meyer运动功能评定量表(FMA)[6]评估,包括上肢、下肢2个维度,上肢维度总分66分,下肢维度总分34分,总分越高说明运动功能越佳;神经功能采用美国国立卫生院神经功能缺损评分(NIHSS)[7]评估,总分为42分,评分越高说明神经功能缺损越严重;日常生活能力采用日常生活能力量表(ADL)和Barthel指数(BI)评估,总分均为100分,评分越高说明日常生活能力越强[7]。
1.4 统计学方法
2 结果
2.1 2组护理风险事件比较
观察组在护理期间的风险事件发生率为4.00%,较对照组的18.00%更低,差异有统计学意义(P<0.05),见表2。
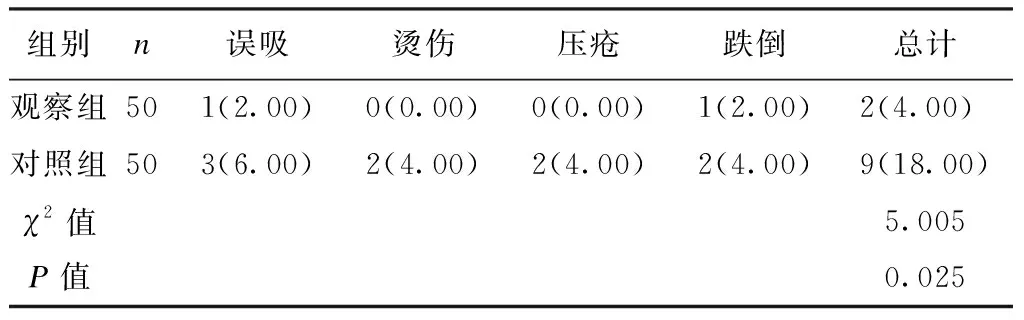
表2 2组护理风险事件发生率比较 [例(%)]
2.2 2组临床疗效比较
与对照组比较,观察组的意识恢复时间、肢体恢复时间均更早,住院时间更短,差异均有统计学意义(P均<0.05),见表3。
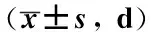
表3 2组临床疗效相关指标比较
2.3 2组运动功能、神经功能和生活自理能力比较
护理前,2组的FMA、 NIHSS、 ADL和BI评分比较,均无统计学差异(P均>0.05)。护理14 d后,2组的FMA、 ADL和BI评分均较护理前升高,NIHSS评分均较护理前下降;观察组的上述评分均优于对照组,差异均有统计学意义(P均<0.05),见表4。
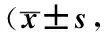
表4 2组FMA、 NIHSS、 ADL和BI评分比较分)
3 讨论
随着脑卒中诊治技术的发展,急性脑卒中患者的生存率大幅提高,但多数患者的预后质量不甚理想,其原因不仅与神经功能受损所致的后遗症有关,也与住院期间跌倒、压疮等不良事件所致的恢复效果受限有关[8]。因此,针对急性脑卒中的护理不仅强调挽救患者的生命,也注重减少院内风险事件的发生。风险管理是指在完成治疗操作、基础生活护理的基础上,针对患者潜在的危险因素开展预防性干预[9]。本研究对照组即在常规护理的基础上接受风险管理,管理重点一方面为风险评估,以了解患者的风险事件发生率,进而指导个体化护理措施的制定和实施;另一方面为风险控制,通过采用生活风险防护等措施,降低跌倒、烫伤等生活风险事件的发生率。有研究[10]证实,风险管理能够提升急性脑卒中患者的护理满意度,也有助于护理质量的提高。
风险管理的弊端在于管理手段单一,且受患者及护理人员的主观判断影响较大,为进一步提高护理质量,有学者[11]提出将FMEA模式应用于风险事件的预防和管理。FMEA是一种以前瞻性视角分析和解决问题的工具,可通过RPN值的计算,得到影响护理风险的客观数据,从而明确护理问题和工作重点。这一模式不仅有助于护理风险事件的防范,也能够将护理人员由执行者变为制定者,从而调动其积极性,提高其责任心和参与度。得益于上述优势,观察组护理风险事件总发生率为4.00%,低于对照组的18.00%(P<0.05)。FMEA模式应用于急性脑卒中患者护理管理的优势在于,该模式能够实现科室内护理人员的全员参与,使其从风险管理的被动执行者改变为FMEA的主动参与者,能够使其了解各项措施的原因、目的,从而提高其执行护理措施的效率。同时,通过制订系统化、前瞻性的护理策略,能使护理工作流程更为科学、合理,护理手段更为规范、有效。得益于这一优势,观察组的意识恢复时间、肢体恢复时间均更早,住院时间更短(P均<0.05)。此外,FMEA模式强调发现护理工作中的漏洞和优化关键流程,可提高护理人员、患者和陪护人员的风险防控意识,并提高患者的护理配合度和治疗积极性。故随着观察组患者护理风险事件的减少和康复锻炼积极性的提升,其FMA、 ADL、 BI和NIHSS评分均较对照组更优(P均<0.05)。
综上所述,在常规护理及风险管理的基础上,对急性脑卒中患者实施FMEA模式管理能够降低护理风险事件的发生率和提高临床疗效,并促进患者运动功能、神经功能及生活自理能力的进一步恢复,值得临床推广应用。

