产妇Rh血型系统抗体的检出特点分析其与新生儿溶血病之间的关系并制定临床输血应对对策分析
曲 执 郭美玲
(1 葫芦岛市中心血站,辽宁 葫芦岛 125000;2 葫芦岛市中心医院,辽宁 葫芦岛 125000)
Rh血型系统较为复杂,已被检测出的抗原54种,Rh血型抗体检出率比较高且常会造成免疫溶血性输血反应,导致交叉配血困难和红细胞输注无效,新生儿溶血病中Rh系统占有达到35.00%,不利于新生儿生长和发育。为了更好地进行输血和后续的治疗,本文针对本院2016年12月至2019年12月期间进行备血的孕产妇作为观察对象,分析孕产妇Rh血型系统抗体的检出特点,和新生儿溶血病之间联系,并制订出正确的输血方案。
1 资料与方法
1.1 一般资料 本文的105例孕产妇数据均是选取于在本院进行备血的孕产妇,所选时间区间为2016年12月至2019年12月。其中,年龄上限在44岁,下限在25岁,平均年龄在(28.5±6.00)岁,妊娠2~4次,妊娠(2.30±1.10)次。参与研究过程的对象知情同意并签署知情同意书,本研究已获得我院伦理委员会的批准。
1.2 试验方法 选择不规则的抗体细胞Ⅰ、Ⅱ、Ⅲ和谱红细胞、抗人球蛋白微柱凝胶卡以及专业的血型孵育器、离心机,各种单克隆抗-D、C、c、E、e。主要的检测方式如下。
1.2.1 红细胞不规则抗体检测 孕产妇本身的红细胞参照管和Ⅰ、Ⅱ、Ⅲ不存在凝集者没有检测出红细胞不规则抗体;本身参照管没有凝集,Ⅰ、Ⅱ、Ⅲ之间有一个管出现了凝集,即说明进行检测的对象血清或者血浆中存在免疫性红细胞不规则抗体[1]。
1.2.2 红细胞不规则抗体特异性鉴定方式 取出凝柱凝胶抗球蛋白卡两个,将12个微孔分别标为1~10、本身参照、阳性参照,之后在已经标好的1~10个微孔里依次加入1~10号配对的谱红细胞,分别为50 μL,本身参照中加入含量为1%的红细胞悬液50 μL,阳性参照中加入含量为1%O型RhD阳性红细胞悬液50 μL,在标好的1~10和本身参照的微孔中加入进行试验对象的血清或者血浆50 μL,阳性参照孔中加入IgG抗-D试剂[2],剂量为50 μL,倘若12个微孔全部为阳性为非特异性抗体或者是伴有特异性抗体。1~10号中的微孔有一个或者多个呈现出阳性,则为特异性抗体,可依据阴、阳性反应的格局,参照谱红细胞抗原普鉴定抗体的特异性。
1.2.3 孕产妇Rh血型抗体免疫球蛋白的区别 采用盐水介质法鉴定IgM血型抗体的效价,效价和裂解前和相同血型抗原红细胞没有产生变化的试验者则为IgG抗体,有变化的则为IgM类,效价和裂解之前出现了明显的下降,且会有凝集反应,则归为IgG+IgM抗体[3]。
1.2.4 孕产妇Rh血型抗体效价的鉴定 将已经裂解的血清,按照比例进行稀释(1∶8、1∶16、1∶32、1∶64、1∶128、1∶256、1∶512、1∶1 024),再选择相对应的抗球蛋白加入,离心后记录结果[4]。
1.2.5 新生儿溶血试验 选择新生儿的50 μL红细胞悬液,洗涤之后进行抗球蛋白的试验;并且也需要进行红细胞放散试验,方法如下:选择新生儿积压的红细胞1~2 mL,用生理盐水进行洗涤,一共洗涤4次,最后一次洗涤完将其放在另一个试管内,列为参照,之后用洗涤之后的压积红细胞在温度为56 ℃下进行热放散。微柱凝胶抗球蛋白血浆和红细胞放散液依次和筛选的细胞进行反应,对于红细胞的不规则抗体检查的方式和“1.2.2”相同。
1.3 观察指标 ①记录产妇Rh血型不规则抗在本院备血标本的检出率和分布情况。②记录孕产妇检出Rh血型不规则抗体特异性分布,包含:抗-E、抗-D、抗-c、抗-cE、抗-C。③记录50例Rh血型抗体类型以及检出Rh血型抗体的效价情况、新生儿溶血病的结果。
1.4 统计学处理 将本次研究中的105例孕产妇数据应用于SPSS19.0进行软件处理,计数资料采用率(%)表示,P<0.05说明数据间差异较大,具有统计学意义。
2 结果
2.1 产妇Rh血型不规则抗在本院备血标本的检出率和分布情况 105例就诊的孕产妇中,早期Rh血型抗体阳性检出50例,检出率为47.62%,20例为妊娠史,占比40.00%,妊娠超过两次以上的13例,占比26.00%;输血史4例,占比8.00%,既有妊娠史也有输血史的1例,占比2.00%。
2.2 孕产妇检出Rh血型不规则抗体特异性分布 30例为抗-E,8例为抗-D、6例为抗-c、4例为抗-cE、2例抗-C。见表1。
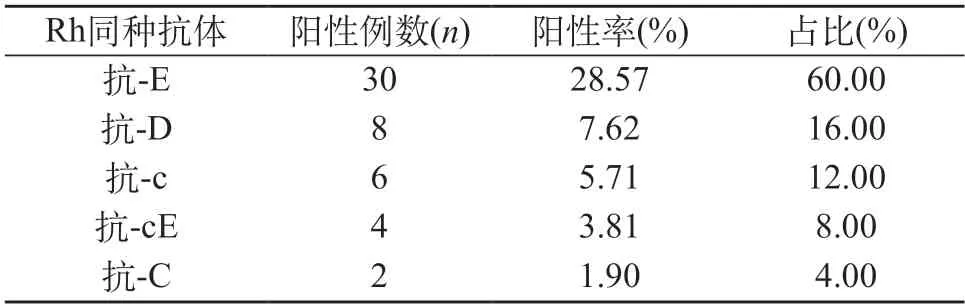
表1 孕产妇检出Rh血型不规则抗体特异性分布
2.3 50例Rh血型抗体类型 50例孕妇抗体免疫球蛋白类型分别是28例为IgG,占比56.00%,15例为IgG+IgM,占比30.00%,7例为IgM,占比14.00%,在37 ℃下都会和相应的红细胞产生凝集反应,即说明临床有意义。
2.4 检出Rh血型抗体的效价情况 IgG效价为512、256、128、64、32、16的孕产妇分别为3、5、8、15、16、3例。50例抗-E,抗-D、抗-c、抗-cE、抗-C效价在16~512,且效价在64以上的全部为IgG。
2.5 新生儿溶血病的结果 50例Rh血型抗体阳性的孕产妇中,新生儿进行红细胞直接抗球蛋白试验和红细胞放散试验,结果均为阳性,新生儿溶血病的试验结果鉴定放散液抗体和母亲的Rh血型抗体完全吻合,证明8例新生儿的血清抗体能够通过胎盘进行凝结破坏了胎儿的红细胞,3例为IgG抗-D,2例为IgG抗-E、2例为IgG抗-c,1例为IgG抗-cE。见表2。
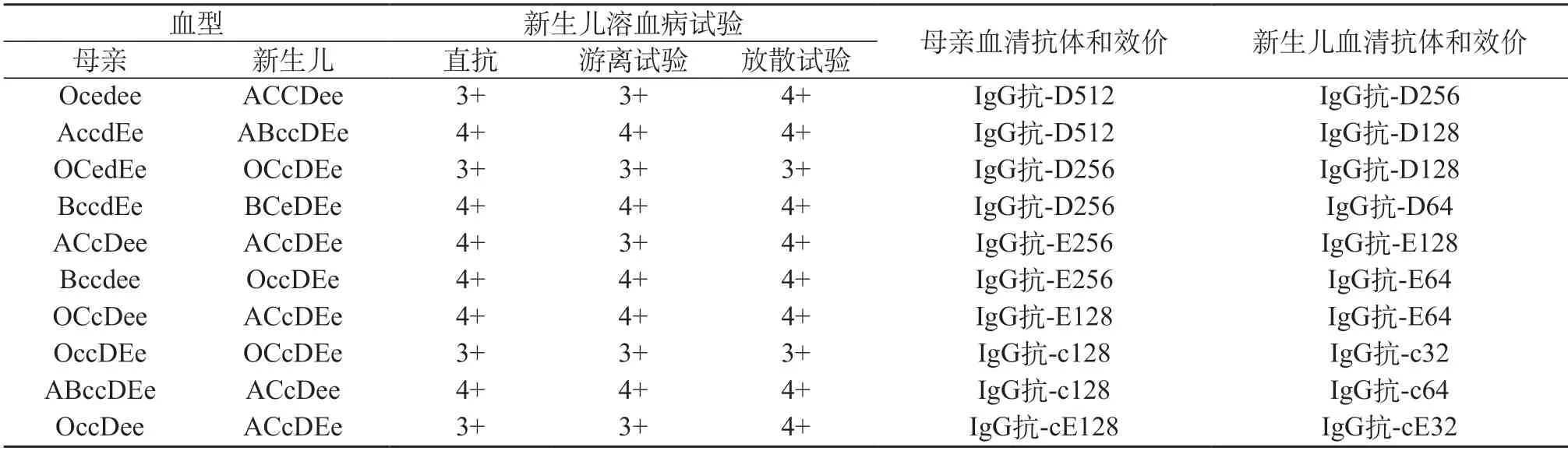
表2 新生儿溶血病的结果
3 讨论
人体红细胞有30多个血型系统,其中Rh血型系统最复杂,表达的血型抗原就达到54个,目前试验已经确定最为密切的抗原为D、E、C、c、e,五种抗原D最强,且还会存在弱D和部分的D等变异,进行输血也比较复杂。母体妊娠时候胎儿红细胞通过胎盘进入母体或者是RhCE非同输血等相同的免疫刺激产生了相同的抗体,严重者会导致免疫溶血性输血反应,增加了新生儿溶血病的概率。不规则抗体阳性和严重的新生儿溶血病一般都是Rh抗体造成的[5],新生儿会出现恶性贫血、水肿、黄疸,病情严重的患儿还会出现核黄疸。新生儿溶血的发病和Rh血型抗体的数量、效价等有着紧密的关系。初期进行新生儿溶血病的检查采用羊水穿刺进行,这存在一定的危险性[6-9]。因此对于妊娠史、输血史等夫妇Rh血型检测和产前动态的检测孕产妇体内的Rh血型抗体的变化有关系。
在输血的时候应当将RhE列为孕妇常规检测且进行RhDE同型输血,这会减少抗-E产生概率,避免不良事件的发生[10-13],并且对于检出高效价的IgG型Rh抗体的孕妇,在妊娠中晚期需要每2周进行一次监测[14-16],当效价超过512则需要进行血浆置换治疗;另外还需要针对既有妊娠史也有输血史的孕产妇、反复输血的孕产妇等,提高Rh血型抗原的分析,确定抗原E、C、c、e的分布频率,组建抗-c、抗-e稀有的血液供血群,确保输血安全,降低Rh-HDN的发生。
综上所述,妊娠或者输血等是造成Rh血型抗体的主要因素,母亲的Rh血型抗体会造成Rh-HDN,在输血的时候应当检测夫妇RhCE抗原常规检测,选择相同的血型进行输血,以此减少意外抗体的概率。

