532 nm绿激光解剖性腔内前列腺剜除术及组织粉碎术(“大家泌尿网”观看手术视频)
邹志辉,张礼刚,胡永涛,梁朝朝
(1.安徽医科大学第一附属医院泌尿外科,安徽医科大学泌尿外科研究所,泌尿生殖系统疾病安徽省重点实验室,安徽省泌尿系统疾病临床医学研究中心,安徽合肥 230022;2.安徽医科大学第一临床医学院,安徽合肥 230022)
经尿道前列腺电切术 (transurethral resection of prostate, TURP)自1926年在美国首次报道以来,经过近100年的发展,至今仍被指南推荐为良性前列腺增生症(benign prostatic hyperplasia, BPH)的标准术式[1-3]。然而,TURP仍然存在严重的并发症,包括围手术期大出血需要输血(2%)及电切综合征(0.8%)等,并且这些并发症随着前列腺体积的增大而增加[4]。
近20年来,随着各种腔内前列腺剜除技术及各类波长激光技术的不断涌现和完善,TURP占比开始逐渐下降,激光前列腺手术则呈明显上升趋势[5-6]。加拿大安大略省研究显示,TURP从2002年的92.1%下降到2014年的76.9%,而腔内激光前列腺剜除术则从3.5%上升到21.9%[7]。美国佛罗里达州的数据显示,过去10年前列腺激光手术增加了400%,并替代了过去TURP术的50%[8]。上述趋势在国内也有着类似的呈现,越来越多的学者认为TURP不再适合推荐为BPH的金标准术式[9]。
532 nm波长绿激光作为一款以汽化为主的能量平台、兼备良好的切割及止血作用,绿激光前列腺汽化术(photoselective vaporazition of prostate, PVP)为其治疗BPH的主要方式,在国内外得到广泛开展,目前在欧美发达国家及国内部分医院PVP已经进入了日间手术模式。最新指南也将PVP推荐为TURP替代术式,尤其是对于那些在服用抗凝药或有出血风险的BPH患者[2-3, 7]。然而,532 nm波长绿激光能否应用到“腔内前列腺剜除术”中仍存在争议。笔者尝试将绿激光与“解剖性腔内前列腺剜除术(anatomical endoscopic enucleation of the prostate, AEEP)”结合运用,建立一种“绿激光腔内前列腺剜除术”(greenlight endoscopic enucleation of the prostate, GEEP)[10]。本文主要就GEEP关键步骤及经验进行介绍。
1 术前准备、麻醉及体位
1.1 术前准备患者术前6 h前禁食、禁饮。532 nm波长绿激光(瑞尔通,中国苏州)切割功率设置为160 W,止血功率为20 W。配置可持续冲洗的F26激光电切镜,直射式532 nm波长绿激光光纤一次性使用,生理盐水进行持续灌注。
1.2 麻醉与体位患者采取截石位,臀部与床边平齐。所有手术均采用硬膜外麻或硬腰联合阻滞麻醉。
2 手术步骤
2.1 镜检及确定解剖标志直视下经尿道插入电切镜生理盐水连续灌洗电切镜,观察尿道情况、精阜位置、前列腺中叶及两侧叶增生情况,前列腺与膀胱颈及双侧输尿管口关系、膀胱壁形态,是否存在小梁增生、憩室,是否有炎症、肿瘤及结石。对伴有膀胱结石的患者,先行经尿道膀胱结石钬激光碎石术。
2.2 寻找并扩大前列腺外科平面采用“钝性挤压法”寻找外科包膜平面将电切镜鞘尖部先置于精阜左侧沟(图1A)或右侧沟,水平向对方挤压腺瘤,致使左侧叶或右侧叶与外科包膜剥离,此时可见尿道黏膜裂开,左侧叶或右侧叶腺体向上后侧抬起,与外科包膜平面分离(图1B)。接着用电切镜继续推剥腺体,在跨过6点时用绿激光切断精阜上缘黏膜及其连接的腺体组织。从左向右或从右向左,扩大外科包膜平面,当看到剥离面光滑,表面有裸露、清晰的血管脉络走行(主要是静脉脉络,动脉多是垂直进入增生腺体,分离断面可见喷血)及前列腺结石等,说明准确找到了前列腺外科平面(图1C、G)。
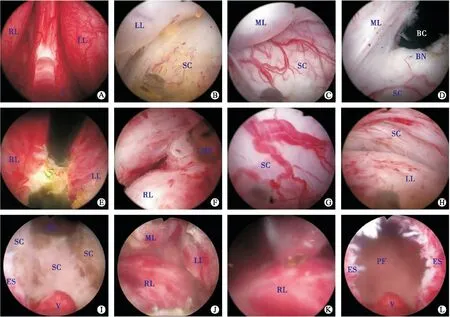
A:解剖标记;B:寻找外科包膜平面;C:扩展中叶下包膜平面(中叶外科包膜平面血管网);D:剜除中叶(膀胱颈处);E:膀胱颈顶点开槽;F:切断前列腺尖部尿道黏膜瓣;G:剜除右叶(右叶近膀胱颈外科包膜平面血管网);H:剜除左叶(左右两叶呈球形游离于前列腺窝);I:解剖性前列腺剜除后前列腺窝解剖展示;J:剜除后三叶腺瘤推入膀胱腔;K:组织粉碎膀胱腔内中叶腺瘤;L:术后结束观察前列腺窝及尿道外括约肌。V:精阜(verumontanum);LL:左叶腺瘤(left lobe);RL:右叶腺瘤(right lobe);ML:中叶腺瘤(median lobe);SC:外科包膜(surgical capsule);BC:膀胱腔(bladder cavity);BN:膀胱颈(bladder neck);U:尿道(urethra);UMF:尿道黏膜瓣(urethral mucosa flap);PF:前列腺窝(prostatic fossa);ES:外括约(external sphincter)。图1 经尿道解剖性绿激光腔内前列腺剜除术
2.3 剜除中叶对于两侧叶增生明显、中叶增生不明显者,从精阜6点处开始,利用电切镜鞘沿着外科包膜平面逆行剥离中叶,结合绿激光汽化切割作用,从精阜上缘到膀胱颈切出一条“一”字形纵沟。在用电切镜鞘剜除中叶时,注意用力向上向前,如若阻力过大,勿强行前推,防止引起膀胱颈穿孔。
对于大体积BPH或中叶明显增生者,建议分叶剜除。一般先处理中叶,这样可为接下来的两侧叶剜除带来缓冲空间,减少牵拉和剜除阻力,同时建立了外科包膜的参照平面,减少误伤;对于高危重患者,不宜耐受麻醉时间过久,剜除中叶即可以缓解排尿梗阻症状,即使中止手术也可达到部分治疗目的。如果三叶增生明显,则分别自膀胱颈的5、7点处向精阜处用绿激光切出一条“V”形沟(见视频),再用电切镜鞘在直视下沿着外科包膜平面将与左右叶分离的中叶逆行剥离,直达膀胱颈(图1D)。
2.4 剜除两侧叶自膀胱颈12点向接近前列腺尖部方向切开一纵行沟槽,深达包膜(图1E);从精阜处开始,以已找到的外科平面及部分已显露的外括约肌切迹为参照,用绿激光在距离外括约肌切迹约0.5 cm处锐性预切断左右叶腺瘤与尿道黏膜的连接,再用镜鞘分别顺时针或逆时针方向沿外科包膜平面钝性剥离左右侧叶,并在前列腺尖部12点处汇合(图1F、H),边剥离边用绿激光对包膜平面裸露的血管进行“非接触性止血”(图1G)。最后切断腺体与膀胱颈连接,注意完整保留膀胱颈(图1D、I)。
2.5 组织粉碎及术后处理将剜除的左右叶及中叶腺瘤推入膀胱(图1 I、J)。更换组织粉碎器进行组织粉碎,注意保持膀胱内持续充盈,手术视野清晰(图1K)。手术结束退镜,可见完整保留的尿道外括约肌及其上附着的部分尿道黏膜(图1L)。粉碎的组织标本送病理检查,留置F22三腔尿管,常规持续膀胱冲洗6~12 h。
3 讨 论
AEEP的基本原理是模仿开放性前列腺摘除术中手指抠除前列腺过程,术中主要依靠激光/电切镜鞘的钝性剥离力量,沿着外科包膜平面在内镜直视下完全剥离增生的腺瘤,同时结合外科能量平台有效切割、止血[11],这种主要借助激光/电切镜鞘的钝性剥离力量进行的腔内剜除技术由中国南方医科大学珠江医院刘春晓教授推出,其代表性技术就是经尿道双极等离子腔内前列腺剜除术,理论上讲,任何具有切割和止血功能的能量平台均可以与这种AEEP技术结合应用。
PVP为绿激光治疗BPH的主要方式,但受限于组织汽化速率,PVP 主要应用于中小体积(≤60~80 mL)的 BPH 患者,而在治疗大体积 BPH 患者时存在手术时间长、组织残留多、再次手术率高等缺点。另外,传统绿激光汽化术中无病理标本的缺点也在一定程度上限制了其应用。GEEP是一种将AEEP技术与绿激光能量平台结合应用的手术方案,术中借助激光/电切镜鞘的钝性剥离力量,沿着外科包膜平面在内镜直视下完全剥离增生的腺瘤,可最大限度解除前列腺梗阻(图2),有效减少PVP术后二次尿潴留的问题,从解剖学上避免BPH的复发(图3)。术中同时利用绿激光优良的汽化、切割及止血作用,切断前列腺腺瘤与膀胱颈、前列腺尖部的尿道黏膜连接等,对外科包膜平面或膀胱颈上的出血点进行“非接触式”止血,甚至对外科包膜平面上裸露的血管进行“预止血”,止血效果确切。最后用高效的组织粉碎器将推入膀胱的前列腺腺瘤粉碎并吸出体外。有效解决了PVP术中手术时间长、组织残留易复发及无病理标本的缺点,并同样可实现日间手术模式。
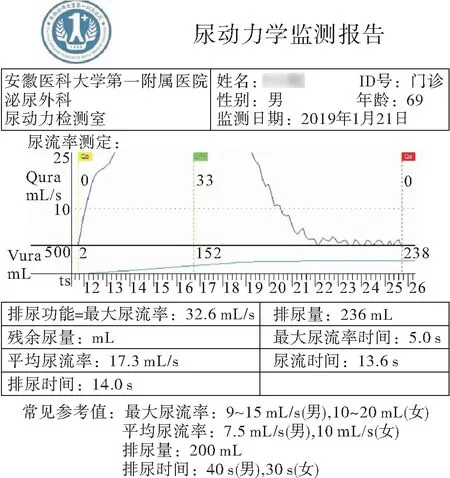
图2 GEEP术后尿流率(Qmax=32.6 mL/s)
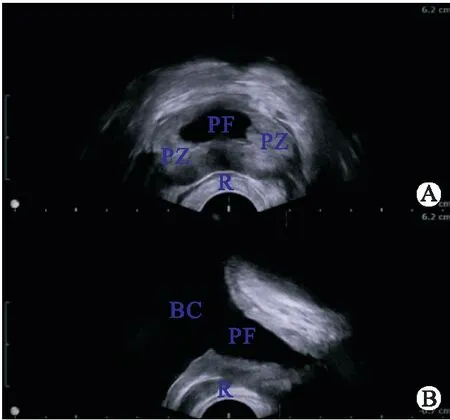
A:冠状位;B:矢状位;PZ:外周带(peripheral zone);R:直肠(rectum)。图3 GEEP术后经直肠彩超 (前列腺窝呈解剖性剜除术后改变)
GEEP开展需注意的几个主要问题:①大体积BPH(≥80 mL)出血控制难度高。一般前列腺体积越大,血管越粗,术中大血管出血越猛,尤其是对于包膜平面上的动脉喷血止血难度高,激光把握不好容易出现“包膜打孔”现像,加重止血难度,此时首先需要调整激光角度,尽量找到最佳止血点,并调整好光纤头与出血点的距离,再开始启动绿激光进行止血,尽量避免产生组织汽化效应,从而降低“包膜打孔”现象的发生;如发生“包膜打孔”而仍未止血,可将止血功率从20 W调到最低5 W,此时绿激光几乎不发生组织汽化效应,可进一步靠近出血点进行止血;对部分无法判断最佳止血点的情况,在出血点周围进行激光止血操作,可能收到意想不到的止血效果。最后仍然无法止血的情况,需要考虑更换其他能量平台进行止血操作,如980 nm波长半导体激光或双极等离子进行止血。除此之外,GEEP学习曲线尚无研究,建议初步开展该技术的医师,尽量选择小体积BPH(≤60 mL)的病例。②尖部前列腺处理。532 nm波长绿激光属于一种高温激光,组织穿透深度约0.8 mm,尿道外括肌靠近前列腺尖部,处理前列腺尖部组织时需要保留一定组织,并尽量减少绿激光对该附近组织长时间汽化或止血操作,防止绿激光的热穿透伤对附近外括约肌的损伤,从而导致尿失禁发生。③膀胱颈操作。532 nm波长绿激光射程约2 cm,可能损伤到远处组织,尤其是在膀胱充盈不足时,膀胱壁回缩,会主动靠向膀胱颈,容易被绿激光误损伤,操作时需小心,并注意保持膀胱处于适当充盈状态。④相关激光电切镜尚需改进。目前市场上已有的进口或国产激光电切镜,均存在目镜不耐激光高温、未配备合适操作手件、镜体外鞘直径过大或表面过于粗糙等或多或少的问题。
综上所述,GEEP安全、可行,可以完全切除增生的前列腺腺瘤,最大程度改善患者的梗阻性下尿路症状,提供令人满意的排尿效果和术后低复发率。此外,当与组织粉碎机结合使用时,可避免在PVP中组织标本的碳化及标本难以留取的问题,进一步拓宽了532 nm绿激光手术治疗BPH的适应性。然而,GEEP的学习曲线及对大体积BPH治疗价值仍需进一步评估。除此之外,临床上对BPH激光电切镜设备或激光能量平台仍有进一步完善的需求。