诊室自助电子血压计测量在高血压诊断及疗效评估中的价值
黄海泉,郭庆辉,林军雄,林金秀
高血压是众多心脑血管并发症的独立危险因素,明确诊断和有效治疗高血压能显著降低心脑血管疾病的发生风险[1],而高血压的诊断和治疗取决于准确的血压评估。在传统诊室环境中进行的诊室血压测量(office blood pressure measurement,OBPM)存在白大衣效应及漏诊隐匿性高血压的现象[2]。虽然家庭血压测量(home blood pressure measurement,HBPM)和24 小时动态血压监测(ambulatory blood pressure monitoring,ABPM)等诊室外血压测量在预测心血管并发症和死亡风险方面优于OBPM,但这些方法耗时长、成本高,未能常规应用。为解决OBPM 的局限性、减少白大衣效应的影响,一种新的OBPM 方法——诊室自助电子血压计测量(selfinitiated office blood pressure measurement,SOBPM)应运而生,即让患者独自在诊室中安静休息后用全自动电子血压计测量多次血压,取其平均值[3]。
一些研究表明,使用电子血压计进行SOBPM测得的血压与白天ABPM 血压均值的相关性明显优于诊室血压,能减少白大衣效应,且对靶器官损害风险的预测能力与动态血压相似[4-6]。尽管SOBPM在一些国家的血压测量指南中已得到一定推荐,但也有学者对其持怀疑态度。Al-Karkhi 等[7]的研究表明,SOBPM 与OBPM 所测血压无明显差别;另有研究表明,SOBPM 所测血压低估了白天的动态血压[8-9]。关于SOBPM 是否可以替代HBPM 或ABPM,还是其仅为自动化设备测量诊室血压的另一种形式,目前尚不清楚。
目前国内在SOBPM 方面的研究甚少,本研究使用该测量原理,让患者独自在诊室中安静休息后使用欧姆龙HEM-7200 上臂式电子血压计(日本)测量3 次并取平均值,记录血压及心率数值,并与同步进行的OBPM、HBPM 以及ABPM 所测血压进行比较,分析4 种血压测量值与左心室质量指数的相关性,探讨SOBPM 能否消除白大衣效应以及其在高血压诊断和降压疗效评估中的价值。
1 资料与方法
1.1 研究对象
本研究为单中心横断面研究,连续入选2019年8 月至2021 年2 月在福建医科大学附属第一医院心血管内科门诊就诊的169 例高血压患者。入选标准:(1)诊室血压符合《中国高血压防治指南(2018年修订版)》[10]定义的高血压诊断标准,或已确诊高血压、目前正使用降压药物;(2)近4 周未调整过降压方案;(3)年龄>18 周岁;(4)拟行ABPM。排除标准:(1)明确有继发性高血压、心律失常、急性冠状动脉综合征、NYHA 心功能分级Ⅲ级以上、严重肝肾功能不全、脑卒中急性期(6 个月内)、炎症性疾病、甲状腺功能亢进性心脏病、肺原性心脏病、有自行更改治疗方案史的患者;(2)未能如期(1 周内)完成4 种血压测量(OBPM、SOBPM、HBPM、ABPM);(3)在研究过程中改变降压方案或未规律治疗。本研究获得福建医科大学附属第一医院伦理委员会批准(批件号:闽医大附一伦理医研[2019]259号),且在入选患者之前获得其授权同意使用和(或)透露个人和(或)健康数据,并签署知情同意书。
1.2 资料收集
收集患者的临床资料,包括:(1)一般资料:性别、年龄、身高、体重、降压方案、高血压病程、吸烟史、饮酒史、早发高血压家族史、糖尿病病史、高脂血症病史;(2)彩色超声心动图指标:左心室舒张末期内径(LVEDD)、室间隔厚度(IVST)、左心室后壁厚度(LVPWT),使用 Devereux 校正公式[11]计算左心室质量(LVM),并根据体表面积(BSA)[12]计算左心室质量指数(LVMI)。
LVM(g)=0.8×1.04[(LVEDD+IVST+LVPWT)3-(LVEDD)3]+0.6;男 性BSA(m2)=0.0057× 身高(cm)+0.0121×体重(kg)+0.0882;女性BSA(m2)=0.0073×身高(cm)+0.0127×体重(kg)-0.2106;LVMI(g/m2)=LVM/BSA。
1.3 血压测量
参照《中国血压测量指南》[13]以及《2019 中国家庭血压监测指南》[14]对所有患者进行血压测量及宣教。在进行4 种血压测量前,先测量双侧上臂血压,以血压读数较高的一侧作为测量的上臂,依次进行OBPM、SOBPM、HBPM,并在HBPM 完成 1 周内进行1 次24 小时ABPM。
(1)OBPM:在安静、温度适宜的诊室中,患者坐在有靠背的椅子上休息5 min 后,医务人员使用经美国医疗仪器促进协会(AAMI)认证的欧姆龙HEM-7200 上臂式电子血压计为患者连续测量坐位肱动脉血压3 次,每次间隔1 min,取3 次读数的平均值[13]。
(2)SOBPM:使用欧姆龙HEM-7200 上臂式电子血压计,开始测量前,工作人员指导患者测量1次血压,证实各种情况正常后离开,然后让患者独自在诊室休息5 min 后连续测量坐位肱动脉血压3次,每次间隔1 min,取3 次读数的平均值[15]。
(3)HBPM:借1 台欧姆龙HEM-7200 上臂式电子血压计给患者,每天早晨(在起床后1 h 内、服降压药前、早餐前、剧烈活动前进行)和晚上(在晚饭后、上床睡觉前进行)各测量坐位肱动脉血压3 次,每次间隔1 min,连续测量7 d,取后6 天的血压平均值[14]。
(4)ABPM:采用IEM Mobil-o-graph NG 动态血压监测仪(德国),每30 min 测量一次,有效血压读数应达到总监测次数的70%以上,计算白天血压的读数≥20 个,计算夜间血压的读数≥7 个[13]。以08:00~22:00 为白天时间。
1.4 相关定义
该研究诊断血压升高的标准为:SOBPM 值≥135/85 mmHg(1 mmHg=0.133 kPa);OBPM 值≥140/90 mmHg;HBPM 均值≥135/85 mmHg;白天ABPM(d-ABPM)均值≥135/85 mmHg;夜间ABPM均值≥120/70 mmHg;全天ABPM 均值≥130/80 mmHg[10,15]。
白大衣效应:OBPM 值或SOBPM 值与d-ABPM均值的差值;白大衣高血压:OBPM 值或SOBPM 值升高,d-ABPM 均值和HBPM 均值均正常;隐匿性高血压:OBPM 值或SOBPM 值正常,d-ABPM 均值或HBPM 均值升高;单纯夜间高血压:d-ABPM 均值及全天ABPM 均值正常,夜间ABPM 均值升高。
1.5 统计学方法
应用SPSS 24.0 进行数据分析,GraphPad Prism 8.0 作图,符合正态分布的计量资料以均数±标准差表示;非正态分布的计量资料用中位数(P25,P75)表示;计数资料以例(百分比)表示。用重复测量方差分析比较不同血压测量方法所测血压和心率,组间两两比较采用LSD 法;率的比较采用卡方检验,使用Pearson 相关分析比较不同血压测量方法与LVMI 的相关性。P<0.05 为差异有统计学意义。
2 结果
2.1 患者的基线临床资料
在169 例患者中,排除51 例(10 例未完成HBPM 和ABPM,36 例未完 成HBPM,5 例未完成ABPM),最终分析纳入118 例,其中女性63 例(53.4%),平均年龄(56.1±12.8)岁,使用降压药物者73 例(61.9%),其余基线临床资料见表1。

表1 118 例患者的基线临床资料
2.2 4 种测量方法所测血压和心率比较
118 例患者中SOBPM、OBPM、HBPM、d-ABPM所测平均收缩压/舒张压分别为(139.97±13.64)/(82.93±10.10)mmHg、(145.90±14.52)/(85.29±10.04)mmHg、(129.85±10.73)/(8 1.5 4±9.2 5)m m H g、(1 2 8.6 5±1 3.4 4)/(80.52±10.42)mmHg,平均心率分别为(74.92±11.17)次/min、(74.88±11.66)次/min、(70.48±9.67)次/min、(72.55±9.49)次/min。4 种测量方法所测收缩压、舒张压、心率间的差异均有统计学意义(F 分别为106.381、15.799、15.382,P均<0.001)。
对4 种测量方法所测血压进行成对比较(表2),其 中SOBPM 值 较OBPM 值 低5.93/2.36 mmHg,较d-ABPM 均值和HBPM 值分别高11.32/2.41 mmHg 和10.13 mmHg(收缩压);OBPM值较HBPM 值和d-ABPM 均值分别高16.06/3.75 mmHg 和17.25/4.77 mmHg;上述差异均有统计学意义(P均<0.01)。SOBPM 与HBPM 所测舒张压间的差异无统计学意义(t=1.834,P=0.070),HBPM与d-ABPM 所测收缩压及舒张压间的差异均无统计学意义(分别为t=1.469,P=0.144;t=1.567,P=0.119)。在心率方面,SOBPM 与OBPM 所测值间的差异无统计学意义(t=0.064,P=0.945),较HBPM、d-ABPM 所测值则分别高4.44 次/min(P<0.001)和2.36 次/min(P=0.003);OBPM 所测值较HBPM、d-ABPM 分别高4.40 次/min(P<0.001)和2.33 次/min(P=0.009);HBPM 所测值较d-ABPM低2.07 次/min(P<0.001)。

表2 4 种测量方法所测血压和心率的成对比较
2.3 4 种血压测量方法在评估血压控制情况时的一致性比较
118 例患者中,SOBPM、HBPM、d-ABPM 提示血压升高(≥135/85 mmHg)的患者分别有86 例(72.9%)、57 例(48.3%)、47 例(39.8%),OBPM提示血压升高(≥140/90 mmHg )的患者有81 例(68.6%);使用SOBPM、OBPM、HBPM 评估血压控制情况并与d-ABPM 比较一致性的患者分别有65例(55.1%)、66 例(55.9%)、94 例(79.7%)。在与d-ABPM 评估血压控制情况的一致率上,HBPM 高于SOBPM(χ2=16.21,P<0.001)和OBPM(χ2=15.22,P<0.001),SOBPM 与OBPM 间的差异无统计学意义(χ2=0.02,P=0.896),见图1。
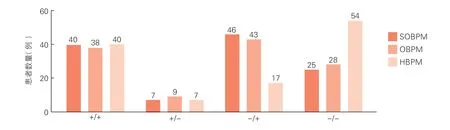
图1 118 例患者中其他3 种血压测量方法与d-ABPM 评估血压控制情况的一致性比较
ABPM 显示,单纯夜间高血压患者有24 例(20.3%)。当以HBPM 值及d-ABPM 均值均正常作为血压正常的参照标准时,SOBPM 与OBPM 诊断血压升高的患者中白大衣高血压患者比例的差异无统计学意义[34.9%(30/86)vs.37.0%(30/81),χ2=0.084,P=0.772];以HBPM 值或d-ABPM 均值升高为血压升高的参照标准时,SOBPM 与OBPM诊断血压正常的患者中隐匿性高血压患者比例的差异也无统计学意义[25.0%(8/32)vs.35.1%(13/37),χ2=0.833,P=0.362]。
2.4 4 种测量方法所测血压与左心室质量指数的相关性(表3)

表3 4 种测量方法所测血压与左心室质量指数的相关性
在118 例患者中,86 例(72.9%)接受彩色超声心动图检查。Pearson 分析显示,SOBPM 与OBPM所测收缩压与左心室质量指数均无显著相关性(P均>0.05),而HBPM 及d-ABPM 所测收缩压与左心室质量指数呈弱正相关(r分别为0.239 和0.296,P均<0.05)。除d-ABPM 所测舒张压与左心室质量指数呈弱正相关外(r=0.286,P=0.008),其余3 种测量方法所测舒张压与左心室质量指数均无显著相关性(P均>0.05)。
3 讨论
自SPRINT 研究发表后,SOBPM 逐渐受到重视。本研究发现,SOBPM 所测血压值高于d-ABPM均值及HBPM 值,但低于OBPM 值,SOBPM 的白大衣效应为11.50/2.33 mmHg,比OBPM 低5.93/2.36 mmHg;SOBPM 及OBPM 所测心率[分别为(74.92±11.17)次/min 和(74.88±11.66)次/min]均高于d-ABPM 所测值[(72.55±9.49 次/min)],而SOBPM 与OBPM 所测心率的差异无统计学意义。
本研究在一定程度上说明,SOBPM 仅能减弱部分白大衣效应,同时不能减弱白大衣效应对心率的影响。Bauer 等[16]的研究表明,医生在场可能不会显著影响血压水平,因为白大衣效应在很大程度上归因于医院环境,而不是医生在场与否;另外,Adiyaman 等[17]开展的一项研究评估医院环境与医生在白大衣效应中所起的作用强度,发现医院环境效应大于医生效应。由于SOBPM 是在诊室环境中测量的,与在家放松的状态截然不同,这种情况下血压的下降有可能仅仅消除了医务人员在场交谈的影响,而“诊所效应”仍然存在。因此,SOBPM 可能只是一种自动化设备在诊室环境下测量血压的另一种方式,其本质上可能仍是诊室血压,这可能是SOBPM 不能减弱白大衣效应对心率的影响以及不能完全消除白大衣效应的原因。
本研究将4 种血压测量方法所测血压进行对比,其中HBPM 值与d-ABPM 均值的差异无统计学意义;当以d-ABPM 为金标准时,HBPM 诊断血压升高的准确率为79.7%,高于SOBPM(55.1%)及OBPM(55.9%),而SOBPM 与OBPM 在诊断血压升高的准确率以及白大衣高血压、隐匿性高血压的占比上,差异均无统计学意义。另外,SOBPM值及OBPM 值与左心室质量指数均无显著相关性,HBPM 仅收缩压与左心室质量指数存在弱的正相关,而d-ABPM 所测收缩压及舒张压均与左心室质量指数呈正相关。因此,SOBPM 与OBPM 在评估血压控制情况方面的价值相当,均不如HBPM。由于SOBPM、OBPM 诊断高血压的界值不同,OBPM 是140/90 mmHg,而SOBPM 的界值是135/85 mmHg,两者的诊断差值与SOBPM 所带来的白大衣效应降低值相当,因此SOBPM 并未能提高诊室环境下血压测量的价值,而HBPM 的价值高于在诊室环境下的血压测量,因此当临床无法进行ABPM 时,建议通过HBPM 来获得日常血压值。
目前,多项国内外指南均推荐采用ABPM 来诊断高血压[18]。尽管本研究显示SOBPM 可以削弱部分白大衣效应,然而Culleton 等[9]的研究表明,在高血压诊断上,SOBPM 与ABPM 的符合率仅48%,Lamarre-Cliché 等[8]的研究中SOBPM 和ABPM 的诊断一致性κ 系数为0.265,这些结果均在一定程度上提示SOBPM 与ABPM 相比仍有很大的不同,且SOBPM 并不能同ABPM 一样与左心室质量指数具有良好的相关性。因此,SOBPM 并不能替代HBPM 或ABPM。由此可见,在临床环境中改进的血压测量方法不太可能完全消除白大衣效应的混杂影响,而只能削弱部分白大衣效应。
本研究的局限性包括:本研究为单中心横断面研究,样本量较小,未对OBPM 及SOBPM 的测量顺序进行随机化,可能会因此而导致血压差异偏倚。
总之,本研究发现,SOBPM 可在一定程度上降低但不能完全消除白大衣效应;其在高血压诊断及疗效评估方面的价值与OBPM 相当,不如HBPM 及ABPM。
利益冲突:所有作者均声明不存在利益冲突

