小儿病毒性脑炎的MRI 影像诊断和鉴别诊断研究
王彩云,张 晔(通信作者)
(泰安市妇幼保健院放射科 山东 泰安 271000)
病毒性脑炎是由病毒引起的中枢神经系统感染性疾病[1]。它是病毒透过血脑屏障感染到中枢神经系统,累及脑部所引起的炎症性疾病。患者往往表现为头痛、发热,有高颅压症状时恶心、呕吐明显。病情轻重不等,多数患儿表现为轻症,轻者可自行缓解,但危重者呈急进性过程,可导致死亡及后遗症。流行性乙型脑炎是小儿病毒性脑膜炎的代表。临床上查体有颈项强直,克氏征和布氏征阳性。腰穿可以发现脑脊液压力增高,细胞数明显高于正常,蛋白可部分升高。膜和(或)脑实质广泛性充血、水肿,伴淋巴细胞和浆细胞浸润。目前只能通过抗病毒治疗。病毒性脑炎的治疗上,一定要在病毒性脑炎的早期就进行治疗,因为患儿早期症状不太重,此时治疗病毒性脑炎的效果是最理想的,需要家长及时带孩子到正规的医院接受诊治,以提高病毒性脑炎的治疗效果,达到根治病毒性脑炎的目的。临床上该病症由于轻重不一,容易误诊,需要一个确诊的依据,以此判断是否为病毒脑炎,根据不同的原因,选用不同的治疗方法,方能控制病情,促进其尽早恢复。故本研究主要针对2019 年8 月—2021 年8 月泰安市妇幼保健院收治的60 例小儿病毒性脑炎者进行临床诊断,探讨MRI 影像对小儿病毒性脑炎的诊断效果,现将结果报道如下。
1 资料与方法
1.1 一般资料
选择2019 年8 月—2021 年8 月泰安市妇幼保健院收治的60 例小儿病毒性脑炎患者,均行颅脑MRI 平扫、弥散加权成像(DWI)检查以及CT 检查。60 例患儿中男性37 例,女性23 例;年龄为1 ~10 岁,平均年龄(4.45±3.31)岁。纳入标准:①所有患者均存在典型的症状,且确诊为小儿病毒性脑炎;②试验获得所有患儿家长的认可,并签署知情同意书。排除标准:①伴有其他感染和颅内非炎症性疾病、中毒脑病者;②出现脑实质损害的症状、体征,急性或亚急性起病;③临床治疗不全者。
1.2 方法
所有受检者于临床上分别行颅脑MRI 平扫、弥散加权成像(DWI)检查以及CT 检查。
MRI 平扫、DWI 检查:使用SiemensVerio-3.0T 超导磁共振扫描仪,设定相关参数,扫描采集数据后进行影像处理,由2 名磁共振检查资深影像学医师共同阅片,做出诊断。
CT 检查:采用CE Prospeed AI 螺旋CT 扫描机进行检查,控制层厚和层厚间距,设定管电压和管电流。增强扫描使用欧乃派克,使用量按2 mL/kg,静脉推注。其中14 例行增强扫描,46 例行CT 复查。
1.3 观察指标
计算并统计MRI 与CT 两种诊断结果,并与病毒学及免疫学检查确诊结果进行对比。同时,总结小儿病毒性脑炎的MRI、CT 影像特征。
1.4 统计学方法
采用SPSS 20.0 统计分析软件进行数据分析。计量资料采用均数±标准差(±s)表示,组间比较采用独立样本t检验;计数资料以频数、百分比(%)表示,比较使用χ2检验或Fisher 精确检验。以P<0.05 表示差异具有统计学意义。
2 结果
2.1 两种诊断方式结果比较
本研究结果显示,MRI 检出小儿病毒性脑炎53 例,检出率为88.33%,其中漏诊6 例,误诊1 例;CT 检出小儿病毒性脑炎49 例,检出率为81.67%,其中漏诊9 例,误诊2 例。可知,MRI 检查小儿病毒性脑炎的检出率显著高于CT 检查(P<0.05)。见表1。
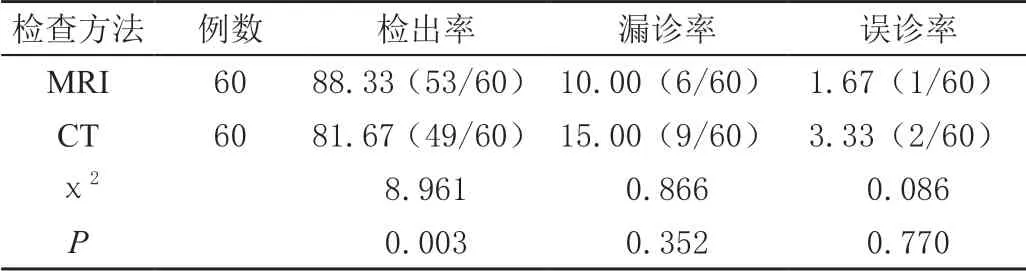
表1 MRI 与CT 的诊断结果比较[%(n/m)]
2.2 两种诊断方式的影像特征情况
53 例检出小儿病毒性脑炎的MRI 影像特征主要为:①22 例患儿病变双侧基底节区,11 例患儿出现在双侧丘脑,11 例出现在双侧大脑脚和桥脑,6 例出现在内囊或外囊,2 例出现在双侧颞叶,1 例出现在右侧颞叶和额叶。②病灶形态及信号表现:脑内病灶多呈斑片状、脑回状、大片状,对侧对称性分布,少量患儿见大小不对称。全部病灶T1WI 呈低信号,T2WI、FLAIR 呈高信号,DWI 呈明显高信号。
49 例检出小儿病毒性脑炎的CT 影像特征主要为:①可见弥漫性脑水肿,伴有多个炎性病灶,或病灶见广泛性的脑实质坏死和软化灶,呈不规则片状,低密度,边界不清。②19 例在双侧颞、顶叶部位表现为不规则片状,呈低密度。10 例为额、颞叶,弥漫性脑水肿9 例,7 例病变在基底节-丘脑区,4 例在枕叶。其中脑及蛛网膜下腔跳片状,高密度影4 例,考虑伴脑内及蛛网膜下腔出血4 例。
3 讨论
病毒性脑炎会威胁到人体的生命安全,对于病毒性脑炎要及时进行治疗,方可降低该病症的致死率和致残率,并有效抑制相关并发症的发生。它可使小儿出现一系列症状。一般有持续的高热、头痛、头晕、呕吐、精神萎靡,严重的可能会出现意识障碍,更严重的出现昏迷、肢体活动障碍、大小便失禁、偏瘫等等[2]。病毒侵入后,先在淋巴系统繁殖,然后通过血液循环感染到达各脏器,并出现全身毒血症状。在侵入脑膜时表现为病毒性脑膜炎,累及大脑实质时表现为病毒性脑炎。尽早行病原学治疗往往是降低中枢神经系统感染患者死亡率、减少并发症及后遗症、改善预后最关键的手段。然而,从脑脊液中获取病原是当前研究的难点,临床医生只能从一系列非特异性症状中将其分为脑膜炎、脑炎和脑脓肿,进一步明确病原需要更多方法,其检查手段是通过脑脊液检查、脑电图检查、血清学、头部影像学、腰椎穿刺检查等,来综合判断病因,从而进行更精准的治疗。从体格上来查体会出现肌张力的改变、肌力的改变,神经反射的改变,需要神经专科医生来检查,需要检查头颅CT,查看是否有并发症或是颅内的占位情况。CT 作为诊断小儿病脑最重要的辅助手段之一,但其临床及影像学表现不具有特征性,极易造成误诊[3]。而MRI 可直接发现炎性病灶或炎症并发出血、水肿等情况,已成为病毒性脑炎的诊断依据之一,是早期诊断及预后判断的重要检测手段。有研究表明[4],采用MRI 影像诊断小儿病毒性脑炎能提升临床敏感性和特异性,有利于对患儿疾病进行全面观察,为早期治疗工作开展提供依据。
临床上需要对病毒性脑炎急性鉴别诊断。既往CT影像检查能对疾病的基础情况进行判别,为影像学检查提供后续治疗指导,但此时患者存在出血,CT 影像显示边界清晰或模糊,就很容易出现误诊事件,加剧医疗纠纷。本文从急性播散性脑脊髓炎、肺炎支原体脑炎、维生素B1缺乏性脑病、亚急性坏死性脑病来分别进行MRI 影像技术鉴别,判定病情状况。急性播散性脑脊髓炎是一组与自身免疫障碍有关的神经系统脱髓鞘疾病,多发生在中枢神经系统外感染之后,多见于1 ~3 周后,在原发感染消退时出现的脑症状。该病症中脑和脑脊液不能分离出病毒,检测中可显示IgG 指数升高,寡克隆区带及髓鞘碱性蛋白呈阳性,MRI 常见多发性不对称白质异常信号。这与病毒性脑炎表现为对称灰白质异常信号不同,可进行鉴别。肺炎支原体脑炎,患者临床表现及脑脊液检查与病毒性脑炎相似,多在呼吸道感染后并发,少数直接以神经系统症状为首发。血和脑脊液特异性MP-IgM或MP-DNA 呈阳性,类似病毒性脑炎。MRI 检查多数患儿无明显异常,少数病例可出现弥漫性脑水肿或局灶性改变。这类脑病的确诊就必须结合临床病史及实验室检查结果来综合判断。维生素B1缺乏性脑病又称韦尼克脑病(Wernicke encephalopathy),会导致出现多发性神经病、高输出量性心力衰竭、乳酸酸中毒等症状。严重的出现Wernicke-Korsakoff综合征,会出现意识模糊、共济失调、眼球震颤等脑病的表现。脑脊液除蛋白质稍增高外无其他特殊变化。MRI 检查表现为T1WI 低信号、T2WI 高信号,增强扫描可见导水管周围有强化改变。平时注意维生素B1的补充就可以得到改善。亚急性坏死性脑病也名Leigh 综合征,常发生在婴幼儿身上的神经病理性改变的功能障碍。临床上,辅酶Q 缺乏症也会有Leigh 综合征的表现,前者可以有先天性肌张力降低、继发性癫痫、进行性四肢无力、喂养困难、发作性呕吐等,而低蛋白血症性水肿又会加剧喂养困难,最终可能导致死亡。但此种疾病血液乳酸水平一般正常,并且影像学没有Leigh综合征的典型表现。通常Leigh 综合征患者的血浆和脑脊液的乳酸水平升高,高乳酸血症在发病的初期可能不太明显,但会随着病情的不断进展而出现。患者若有骨骼肌受累,肌酶还会升高,尤其是肌酸激酶会升高。大部分患者具有典型的MRI 表现,MRI 检查显示T2加权基底节对称性高密度影。通过血液遗传学分析及肌肉活检可加以区分。韩如枫[4]在进行“探讨MRI 在小儿病毒性脑炎中的诊断作用”分析显示,对52 例经常规脑脊液检查后确诊对小儿病毒性脑炎患儿均采用CT 和MRI检查,结果显示,MRI 阳性率高于CT 阳性率,MRI 多发灶占比高于CT 多发灶占比,差异有统计学意义(P<0.05),提示MRI在小儿病毒性脑炎中有重要的诊断作用,有利于患儿早日确诊和治疗。靳瑞娟等人[5]认为MRI特征表现对病原学诊断及预后评估有指导价值。因为儿童病毒性脑炎易出现高乳酸血症,建议影像鉴别诊断应重视使用MRI 技术,双侧对称性病变需与遗传代谢脑病鉴别。本文结果发现,MRI 检查小儿病毒性脑炎的检出率为88.33%,显著高于CT 检查的81.67%(P<0.05)。可知,CT 影像单纯鉴别病毒性脑炎困难,早期诊断鉴别中缺乏明显的特征,敏感性也较低。而MRI 影像检查则可以对微小病灶深入发掘,具有较高的分辨率,通过病灶性质、异常信号等充分会发其特性,对患者病情加以分析,从而更好地判断病情,分析其病情变化,有利于早期治疗的开展。本研究发现,复查脑CT 主要的异常表现为见单侧或者双侧的颞叶以及海马,或者边缘系统会出现局灶性的低密度区,针对严重病变者一般应用显影剂之后,可以出现增强的效应。但病毒性脑炎主要CT表现与多种疾病影响相似,特征性较低,需紧密结合临床表现、病史及脑脊液检查,方能将这些疾病与病毒性脑炎区分开。MRI 影像在诊断小儿病毒性脑炎中具有明显的特征性,在其脑内可见异常信号,多为T1WI 呈低信号,T2WI、FLAIR、DWI 呈高信号,随着病情发展而不断下降,增强扫描显示轻度不均匀强化。病灶多呈斑片状、脑回状、大片状,对侧对称性分布。病变部位常见双侧基底节区、双侧丘脑、双侧大脑脚和桥脑。参考上述MRI 影像表现,可进一步提高该疾病的诊断准确率。临床上,病毒性包眼MRI 信号形成与脑组织水肿,神经细胞变性、坏死及炎性细胞浸润有关。对发现病毒性脑炎急性期的病灶较T1WI 或T2WI 敏感,能在早期发现病毒性脑炎的异常信号,并会小儿病毒性脑炎鉴别诊断。但单凭MRI 影像与病毒性脑炎鉴别有一定限制,还需要结合临床病史、血气分析及脑脊液等实验室检查综合分析、判定。骆众星等人[6]在进行“共振动态增强和弥散加权成像在颅内感染诊断中”指出,头部MRI 检查应用优势显示,在不同类型颅内感染性病变的诊断中均有较高的诊断符合率,且MRI 动态增强扫描可进行有效鉴别诊断,且诊断效果高于DWI 序列,临床应用价值高。本研究经验,利用MRI 检查病灶性质及信号异常情况中,可有效鉴别小儿病毒性脑炎与其他脑部疾病的差异,进而采取有针对性的治疗,保障患儿生命安全。在检查过程中要注意的是:①检查时,严禁携带铁器等磁性物品,一方面避免物品被及其吸出造成危险,另一方面避免影响磁场,造成图像伪影,不利于病灶显示。②对于难以配合的患儿应适当使用镇静剂。③由于检查时间较长,噪音比较大,患者必须要做好心理准备,积极地配合检查人员做好磁共振检查,在检查过程中要保持体位的绝对不动,以免变动而影响磁共振图像的质量产生伪影,最后影响对疾病的判断影响。④总之,MRI 检查可作为首选检查方法,对于本疾病的早期诊断和准确诊断有重要意义。此外,在明确并正确鉴别疾病后,需及时消除病因,阻止病毒的复制和转移,尽早控制炎症和免疫反应,减少对脑组织的损害,对症治疗,维持其生命体征正常,对尽快恢复受损的脑组织功能有重要意义。
综上所述,小儿病毒性脑炎病死率、致残率高,MRI 检查对小儿病毒性脑炎诊断中存在明显的影像学表现特征,且临床鉴别诊断价值高,可为该病临床诊断提供确切依据,更好地为临床治疗服务,提高患儿生活质量,具有显著的临床价值。

