双胎妊娠孕期体质量对血清高敏C反应蛋白与妊娠期糖尿病关联的影响:一项队列研究
陈阳阳,周玉博,杨 静,花语蒙,原鹏波,刘爱萍△,魏 瑗△
(1.北京大学公共卫生学院社会医学与健康教育学系,北京 100191;2.北京大学生育健康研究所,国家卫生健康委员会生育健康重点实验室,北京 100191;3.北京大学公共卫生学院流行病与卫生统计学系,北京 100191;4.北京大学第三医院妇产科,北京 100191)
妊娠期糖尿病(gestational diabetes mellitus, GDM)指女性妊娠前糖代谢正常或潜在糖耐量减退,在妊娠期首次出现或确诊糖尿病[1]。随着社会经济发展和生活方式转变,GDM发生率呈现明显增加趋势。北京15家医院15 194名单胎或多胎孕妇的随机样本显示,GDM患病率为19.7%[2]。GDM不仅显著增加母婴不良妊娠结局风险,还增加远期母亲和孩子糖代谢异常的风险[3-4]。
有研究表明,炎症与胰岛素抵抗直接相关[5]。C反应蛋白(C-reaction protein, CRP)是炎症反应的强敏感指标,血清高敏C反应蛋白(high sensitivity C-reaction protein,hsCRP)的检测限更低,能更好地反映低度炎症反应[6]。目前孕早期CRP与GDM的关联证据多来自欧美人群和单胎妊娠[7-8],尚缺乏双胎人群的研究数据。既往的单胎研究发现,CRP水平升高与GDM风险增加受到肥胖影响[9],孕前体重指数(body mass index,BMI)可能是其中的线索之一,孕期增重是反映孕期体质量变化的重要指标,双胎GDM发生率高于单胎可能是因体质量增加较多而非胎儿数量[10]。
本研究基于前瞻性双胎妊娠队列探讨hsCRP与GDM的关联,以及研究孕前BMI、孕期增重情况对此关联的影响,为双胎妊娠孕妇孕期管理和干预提供数据支持,为识别GDM高危人群、孕期体质量管理防控手段提供依据。
1 资料与方法
1.1 资料来源与研究对象
选取2017年3月至2020年12月在北京大学第三医院产科就诊的孕早期双胎妊娠孕妇作为潜在研究对象,建立双胎妊娠孕妇队列,经研究对象知情同意后采用问卷收集研究对象的基线信息,包括一般人口学特征、孕产史、本次妊娠情况,并检测血清hsCRP水平,前瞻性收集孕中期、孕晚期、分娩期的临床常规产检信息及妊娠或分娩并发症结局。
采用前瞻性队列研究设计,基线纳入双胎妊娠孕妇741名,其中619名有建档及分娩记录,随访率为83.54%。排除9名基线已患糖尿病者、39名BMI <18.5 kg/m2者[参考美国医学研究所(Institute of Medicine, IOM)推荐缺少该组人群,详见1.3小节相关指标定义]、1名hsCRP异常值者,共纳入570名双胎孕妇。本研究暴露hsCRP数值的异常值定义为
1.2 样本采集和血清hsCRP测量
采集双胎妊娠孕妇孕早期及中孕早期(5~18孕周)的静脉血清标本,采用颗粒增强免疫透射比浊法检测hsCRP,参考值范围为<3 mg/L,检测限为0.05 mg/L。有3个样本hsCRP小于检测限,用最低检测限的一半代替(即0.025 mg/L)。
1.3 相关指标定义
hsCRP暴露分组:以hsCRP检测值的三分位数将研究对象分为下三分位组(tertile 1, T1)、中三分位组(tertile 2, T2)和上三分位组(tertile 3, T3)。
GDM:由临床诊断孕期是否患GDM,根据孕中期、孕晚期、分娩期是否新发妊娠期糖尿病,确定本研究结局。
BMI:基线问卷采集BMI,孕前BMI由研究对象自报。依据中国卫生行业标准(WS/T 428-2013)[11]将BMI≥18.5 kg/m2的研究对象分为正常组(BMI <24 kg/m2)和超重/肥胖组(BMI ≥24 kg/m2)。
孕期增重:孕期增重=孕晚期或分娩前体质量-孕前体质量,取差值的最大值作为孕期增重,2名缺失孕晚期或分娩期体质量者以孕中期体质量填补。
孕期增重情况:参考IOM推荐的双胎妊娠孕期增重推荐范围(缺少低体质量组)[12],孕前BMI正常者增重推荐范围为16.8~24.5 kg,超重者为14.1~22.7 kg,肥胖者为11.4~19.1 kg。根据中国标准,孕前BMI分别为:正常 <18.5 kg/m2、超重<24 kg/m2、肥胖 <28 kg/m2,将双胎孕妇孕期增重与其孕前BMI对应的增重推荐范围比较,得到三组孕妇的孕期增重情况:推荐范围内、超过推荐范围、低于推荐范围。
1.4 统计学分析
采用R 4.0.2软件进行数据清理和统计分析,均为双侧检验,检验水准为0.05。采用Shapiro-Wilk正态性检验定量资料,非正态分布的定量资料用M(P25,P75)描述,采用Kruskal-Wallis检验比较组间差异。定性资料用n(%)描述,采用卡方检验比较组间差异,两两比较采用Bonferroni法校正。
采用Logistic回归分析hsCRP和GDM的关联,在不同的模型中分别加入BMI和孕期增重情况观察关联变化。由于双胎妊娠GDM的发病率高于20%,Logistic回归得到高估的比值比(odds ratio,OR),将其转换为风险比(risk ratio,RR)[13]。
采用Cochran-Mantel-Haenszel检验分别控制BMI、孕期增重情况后比较不同hsCRP水平GDM发病率差异,差异显著提示层间异质有效应修饰作用,进一步做联合效应分析。采用R语言mediation包分析BMI、孕期增重对hsCRP-GDM关联的中介效应,包括总效应、间接效应、直接效应、中介效应占比的估计值及其95%CI(bootstrap法)。
2 结果
2.1 研究人群的基本特征
双胎妊娠孕妇年龄中位数为33(31, 36)岁,汉族占92.3%,受高等教育者占90.6%,夫妻年收入20万以上者占57.2%,孕前6个月至基线未主动和被动吸烟者占81.9%、未饮酒者占73.9%,初孕者占50.9%,初产者占84.9%,71.7%的双胎孕妇是通过辅助生殖技术受孕,双绒毛膜双胎占75.2%(表1)。
孕早期hsCRP T3水平者采血孕周较晚(9孕周),受教育程度较低(高中/中专及以下者占15.4%),孕前超重或肥胖的比例较高(41.8%),辅助生殖技术受孕的比例较高(77.6%),见表1。
2.2 孕早期血清hsCRP与GDM的关系
双胎妊娠孕妇孕早期血清hsCRP中位水平为1.94(0.93, 4.21)mg/L,三分位节点分别为1.22 mg/L和3.16 mg/L,T1、T2、T3的中位数分别为0.61、1.86、5.28 mg/L。采血孕周为孕早期9(8, 10)周,hsCRP T3水平的采血孕周晚于T1水平(9vs.8孕周),见表1。
双胎妊娠孕妇GDM发病率为31.6%,hsCRP T3水平的GDM发病率高于T1水平(36.8%vs.23.6%),见表1。

表1 不同hsCRP水平双胎妊娠孕妇的基本特征
双胎妊娠孕妇血清hsCRP高水平者发生GDM的风险显著增加,调整混杂因素后,孕早期血清hsCRP T2和T3水平发生GDM的风险是T1水平的1.42倍(95%CI:1.02~1.89)和1.54倍(95%CI:1.12~2.02),且呈线性趋势(P=0.022),见表2。
2.3 BMI对hsCRP-GDM关联的影响
双胎妊娠孕前超重或肥胖者GDM的发生率显著高于正常者(42.28%vs.27.79%,P=0.002)。控制BMI后调整的hsCRP-GDM关联不显著,且线性趋势不显著(P=0.089,表2,Model 2)。根据Cochran-Mantel-Haenszel分层卡方检验结果,hsCRP与GDM的关联在BMI层间同质(P=0.087,表3)。
中介效应结果显示,BMI在hsCRP-GDM关联中存在间接效应,T1~T3水平两两比较的间接效应估计均显著(表4)。双胎妊娠BMI对hsCRP-GDM关联存在部分中介效应,T3与T1水平比较得到中介效应为23.84%(P<0.001,图1)。

hsCRP T3 accounted for 23.84%(P<0.001)of the increasing GDM risks with elevated hsCRP in comparison to hsCRP T1.* P<0.001.GDM, gestational diabetes mellitus; BMI, body mass index; hsCRP, high sensitivity C-reaction protein; T1, tertile 1; T3, tertile 3.
2.4 孕期增重情况对hsCRP-GDM关联的影响
双胎妊娠孕期增重超过推荐范围者,GDM发生率显著高于孕期增重在推荐范围内的孕妇(37.94%vs.24.56%,P=0.005)。Logistic回归调整孕期增重情况后两者关联依旧显著,且仍存在明显线性趋势(P=0.021,表2,Model 3),调整后孕期增重超过推荐范围者发生GDM的风险是孕期增重在推荐范围内的1.55倍(95%CI: 1.20~1.94)。中介效应结果显示,孕期增重情况对hsCRP-GDM关联不存在间接效应(表4)。

表2 血清hsCRP水平与GDM发生的关联
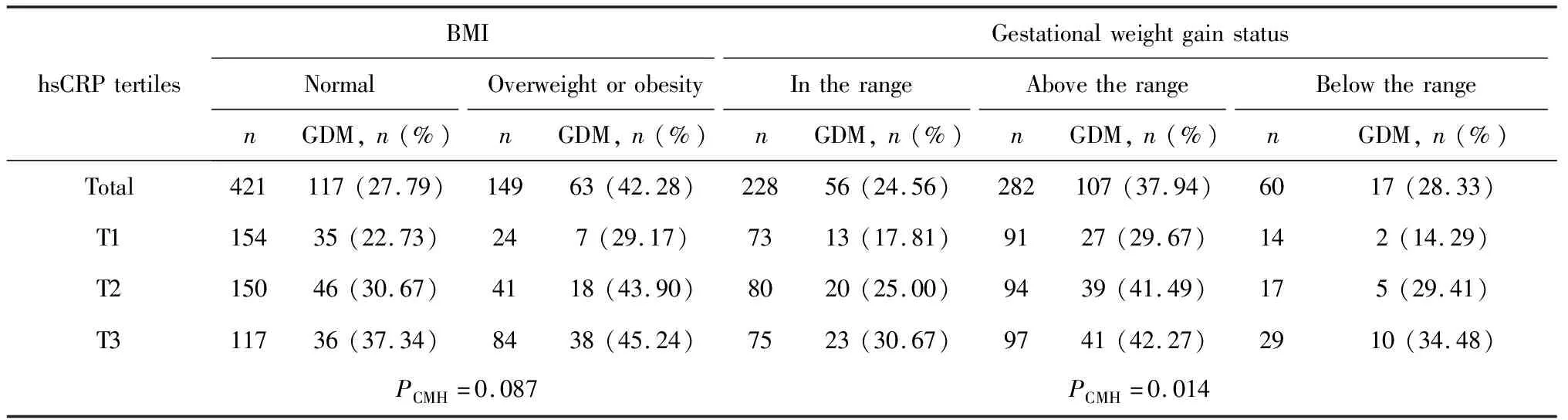
表3 不同BMI、孕期增重情况的hsCRP水平与GDM关系

表4 BMI、孕期增重情况对hsCRP水平和GDM关联的中介效应
根据Cochran-Mantel-Haenszel检验结果,hsCRP与GDM的关系在孕期增重情况层间异质(P=0.014),提示可能有效应修饰作用存在(表3)。联合hsCRP和孕期增重情况发现,hsCRP T2水平且孕期增重超过推荐范围、hsCRP T3水平且孕期增重超过推荐范围的双胎孕妇发生GDM的风险分别是hsCRP T1水平且孕期增重在推荐范围内孕妇的2.31倍(95%CI:1.44~3.36)和2.31倍(95%CI:1.44~3.37),但hsCRP T1水平且孕期增重超过推荐范围者发生GDM的风险增加不明显(表5)。

表5 hsCRP与孕期增重对GDM的联合关联效应
3 讨论
经过前瞻性队列研究关联分析显示,调整混杂因素后血清hsCRP较高的双胎孕妇发生GDM的风险明显增加,与T1水平(<1.22 mg/L)相比,T2水平(≥1.22 mg/L)和T3水平(≥3.16 mg/L)发生GDM的风险分别增加42%和54%,且存在显著线性趋势。BMI对于hsCRP-GDM关联存在部分中介效应,BMI可解释约20%高水平hsCRP发生GDM的不良影响。控制孕期增重情况后,hsCRP-GDM关联仍独立存在,且hsCRP和孕期增重情况对GDM有联合效应,与低水平hsCRP且孕期增重在推荐范围内的孕妇相比,单纯孕期增重超过推荐范围的孕妇发生GDM的风险增加66%,合并较高水平hsCRP者风险进一步增加131%。
本研究中双胎妊娠孕妇GDM的发生率为31.6%,高于以往研究结果(8.8%~20.4%)[3,14-15]的原因可能是辅助生殖技术受孕的比例较高(71.7%),相应孕早期孕激素治疗(为预防早期流产)的比例也显著增高(77.4%)。动物实验表明,孕酮在胰岛素信号传导和胰腺功能中具有重要作用,高水平孕酮可能会增加GDM易感性[16]。还有可能是研究人群所在医院的等级造成的高估,作为转诊中心医院收治的患者,本身情况可能更为严重和复杂。
正常妊娠中,葡萄糖摄取减少和胰岛素分泌增加导致胰岛素抵抗,胰腺功能不足以克服妊娠导致的胰岛素抵抗的孕妇易发生GDM[17]。有越来越多的研究结果支持GDM的炎症起源[18-21],本研究结果也如此。虽然正常妊娠过程中孕早期hsCRP呈现逐渐升高趋势[22],但控制采血孕周后两者关联仍然存在。高水平hsCRP与GDM关联的可能机制为炎症因子作为胰岛素拮抗剂阻碍胰岛素信号传导,引起胰岛素抵抗[21],另外,CRP作为炎症因子可以影响胰岛细胞并破坏其功能[23]。因此,hsCRP水平的变化可能反映糖代谢压力,通过孕早期简易的血清检测便能预知GDM的发生风险,通过干预降低体循环炎症水平可以及早防控GDM。
孕早期炎症是GDM发生发展的独立危险因素,通过中介效应分析BMI、孕期增重情况对hsCRP-GDM关联的影响,两者均是孕期易测量且可控的因素,对于了解GDM的发生机制和预防控制有重要意义。既往国外一项巢式病例对照研究显示,调整混杂后CRP T3者发生GDM的风险是T1者的3.6倍(95%CI:1.2~11.4),但调整BMI后关联减弱(OR=1.5,95%CI:0.4~5.5)[7],这与本研究结果一致,调整模型中加入BMI后关联无统计学意义(P=0.053)。可能的原因为BMI和CRP共享与GDM的病因链,故同时放入模型时存在过度调整的问题。既往的文献中并未明确分析BMI介导的效应大小,本研究进一步明确了BMI对两者关联存在部分中介效应,其生理学合理性在于脂肪组织是白细胞介素(interleukin, IL)-6、肿瘤坏死因子(tumor necrosis factor,TNF)-α的主要来源,这两种炎性因子不仅增加胰岛素抵抗还刺激肝脏产生CRP[21],CRP可能是TNF-α、IL-6与2型糖尿病关联的中介通路[23],故BMI越大,脂肪组织分布占比越高,越容易介导CRP与GDM的炎性因子通路。
参考IOM的推荐范围,本组49.5%的双胎孕妇孕期增重超过推荐范围,与其他研究结果分布类似[24]。IOM临时性双胎孕期增重范围推荐对中国人群的适用性尚存在争议,目前这一人群的孕期增重范围推荐有待建立。适宜的孕期增重可以显著降低双胎妊娠GDM发生率[25],与本研究结论一致。本研究未发现孕期增重情况对hsCRP-GDM关联有中介效应,但调整孕期增重情况后两者关联仍独立存在,提示孕期增重情况与hsCRP对GDM的影响可能不是同一病因路径。因此,双胎妊娠孕妇不仅孕前需要维持良好的体质量,孕期中仍需要动态控制体质量变化避免过度增重,同时控制孕早期全身性炎症水平。
本研究的优势如下:首先,依托前瞻性队列研究,数据质量较高,能较好控制偏倚;其次,不仅分析孕早期hsCRP-GDM关联,还探讨孕前BMI、孕期增重情况对hsCRP-GDM关联的影响,填补了双胎妊娠的数据空白;再次,由于GDM发生率较高,Logistic回归会高估关联,通过统计方法校正效应值,使其更接近真实关联;最后,BMI的中介效应为GDM炎症起源病因学提供了更多可能解释,hsCRP和孕期增重对GDM的联合效应提示,双胎妊娠孕期增重控制在合理范围内能更好地降低GDM发生风险。
本研究也存在一定局限性,一方面是研究人群来自一线城市的三甲医院,且由于IOM的孕期增重推荐范围缺少低体质量组而排除了该组孕妇,因此数据结论的外推受限;另一方面是仅研究了孕早期hsCRP水平,未能检验全孕期多时点hsCRP水平以排除个体差异影响,进而未能更完整反映hsCRP变化与GDM的关联。
综上,孕早期高水平hsCRP显著增加双胎妊娠GDM发生的风险,且关联独立于孕期增重情况,孕前BMI对关联有中介效应。本研究结果支持GDM的炎症起源,在双胎妊娠孕妇中得到了验证,hsCRP、BMI的共同病因链为GDM发生机制提供了可能性的解释,hsCRP、孕期增重的联合效应为加强孕期体质量管理和防控GDM提供了依据。

