中性粒细胞与淋巴细胞比值诊断Ⅰ型心肾综合征的临床价值
陈 晨,陈筱岚,陆晓晔,杨 倩,朱长清
心肾系统是一个复杂的有机整体,具有及时平衡机体变化,并随时反映机体代谢需求的作用。2004年国家心肺血液研究所提出心肾综合征的概念,此后多个组织对心肾综合征的定义及分型制定了相关的指南,2019年美国心脏协会发布了关于心肾综合征的分类、病理生理学、生物标志物的科学申明,该申明结合2010年急性透析质量倡议组织(ADQI)制定的心肾综合征共识,定义Ⅰ型心肾综合征为原发的心脏功能下降导致肾脏功能急性下降,原发心脏功能下降的病因主要包括急性冠脉综合征、心源性休克、急性失代偿型心力衰竭等[1]。一项研究显示,376例急性心力衰竭入院病人中33%发生了急性肾损伤[2]。一项基于改善全球肾脏病预后组织(KDIGO)标准研究表明,心源性休克病人急性肾损伤发生率约为43%[3]。临床亟需寻找一项或几项临床常用的指标用于早期识别、早期诊断、危险分层。中性粒细胞与淋巴细胞比值(NLR)是一种复合性炎症标志物,广泛用于评估各系统炎症反应,但NLR与Ⅰ型心肾综合征的研究较少。本研究通过分析Ⅰ型心肾综合征病人NLR水平变化,以期为预测Ⅰ型心肾综合征的发生提供新指标。
1 资料与方法
1.1 临床资料 选取2012年1月—2019年12月上海交通大学医学院附属仁济医院重症监护室(ICU)收治的急性心脏功能下降(急性失代偿性心力衰竭、急性冠脉综合征、心源性休克)病人312例。纳入标准:年龄18~85岁;各种原因的心源性休克;各种原因引起的急性失代偿型心力衰竭病人;急性冠脉综合征病人。排除标准:年龄>85岁或<18岁;妊娠期女性;终末期病人心肺复苏失败;临床资料不全或重复入院的病人;自动出院的病人;入院时间<48 h。
1.2 研究方法 采集所有病人静脉血测定实验室指标,使用全自动血细胞分析仪及配套试剂进行血常规测定,根据血常规的中性粒细胞计数(ANC)、淋巴细胞计数(LAC)计算NLR。所有病人均采集入院48 h内的ANC和LAC,并计算NLR。观察终点为48 h内发生急性肾损伤。
1.3 相关定义
1.3.1 急性失代偿性心力衰竭 快速出现或改变、需要紧急救治的心力衰竭,具有以下特点:典型的心力衰竭症状,包括气短、呼吸困难、乏力或踝关节肿胀;典型的心力衰竭体征,包括心动过速、第三心音、肺部啰音、胸腔积液、颈静脉高压、外周水肿等;心脏结构或功能异常的客观依据,即胸片提示肺水肿或心脏扩大,超声心动图证实心脏结构或功能异常,脑钠肽升高等[4]。
1.3.2 急性冠脉综合征 一组以急性心肌缺血为共同特征的临床综合征,包括不稳定型心绞痛、非ST段抬高型心肌梗死和ST段抬高型心肌梗死。ST段抬高型心肌梗死参照2019年急性ST段抬高型心肌梗死诊断和治疗指南[5];非ST段抬高型心肌梗死参照2016年我国非ST段抬高型急性冠脉综合征诊断和治疗指南[6]。
1.3.3 心源性休克 收缩压<90mmHg(1mmHg=0.133 kPa)或血压下降幅度>60 mmHg,且持续30 min以上;临床表现为意识障碍、皮肤湿冷、脉速、少尿甚至无尿;实验室检测结果显示低氧血症及代谢性酸中毒;血流动力学障碍。包括各种病因导致接受基础生命支持和高级生命支持后转入ICU的病人。
1.3.4 急性肾损伤 根据2012年发布的KDIGO指南[7],急性肾损伤定义为48 h内血肌酐增高≥26.5 μmol/L或增加至基线的1.5倍以上,且明确或经推断发生前7 d内或尿量<0.5 mL/(kg·h),持续6 h以上。根据血清肌酐水平及尿量将急性肾损伤病人分为3期。
2 结 果
2.1 两组临床资料比较 根据病人是否发生急性肾损伤分为观察组(发生急性肾损伤,171例)和对照组(未发生急性肾损伤,141例)。两组临床资料比较见表1。
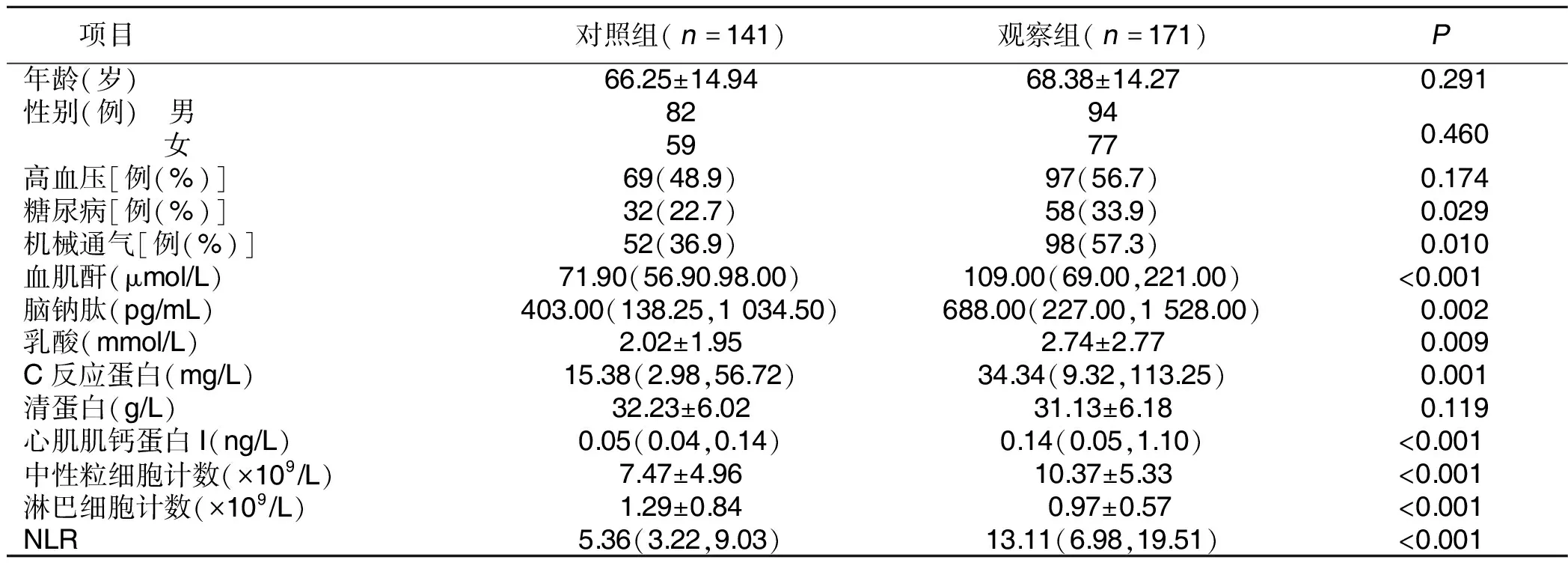
表1 两组临床资料比较
2.2 影响病人发生Ⅰ型心肾综合征因素的二元Logistic回归分析 以病人是否发生急性肾损伤为因变量,进行Logistic回归分析,结果显示:机构通气、脑钠肽、糖尿病、NLR水平升高是影响Ⅰ型心肾综合征的独立危险因素。详见表2。

表2 Ⅰ型心肾综合征的二元Logistic回归分析
2.3 ROC曲线分析 绘制ROC曲线分析NLR对Ⅰ型心肾综合征病人的诊断价值,结果显示:ROC曲线下面积(AUC)为0.745,灵敏度为62.8%,特异度为77.3%,最佳截断值为9.37。详见图1。

图1 NLR预测Ⅰ型心肾综合征发生的ROC曲线图
3 讨 论
中性粒细胞在人体免疫系统中发挥着重要的作用,可对微生物感染迅速反应并使细胞因子急剧释放。严重和不受控制的免疫系统激活导致组织损伤甚至死亡。淋巴细胞在调节炎症反应中发挥着关键作用。各种抗炎细胞因子的释放诱导大量淋巴细胞免疫抑制和凋亡[8]。NLR水平是炎症反应敏感的预测因子,可反映全身炎症严重程度,且与各种疾病有关,包括心肾系统疾病。Bu等[9]研究显示,NLR是脓毒症或脓毒症休克诱发急性肾损伤的独立危险因素。有研究提示,经皮冠状动脉介入(PCI)术后ST段抬高型心肌梗死病人NLR是预测造影剂相关急性肾损伤的独立预测因子[10]。
目前关于Ⅰ型心肾综合征的作用机制,包括血流动力学、炎症反应等。一项研究表明,心肾综合征病人体内肿瘤坏死因子-α和白细胞介素-6水平高于正常人[11]。另一项研究表明,急性冠脉综合征并发严重肾衰竭病人白细胞介素-1β、内皮素-1、白细胞介素-10等炎性因子升高[12]。一项研究显示,血管紧张素Ⅱ促进肾脏中肿瘤坏死因子、白细胞介素-6、单核细胞趋化蛋白-1产生[13]。表明炎性因子活化和氧化应激与心肾综合征发生密切相关,且两者之间可能存在协同作用。本研究结果显示,NLR与Ⅰ型心肾综合征发生有关,NLR截断值为9.37时,预测Ⅰ型心肾综合征发生的灵敏度为62.8%,特异度为77.3%。同时绘制了ROC曲线评价NLR预测Ⅰ型心肾综合征的临床价值,ROC曲线结果显示:特异度较高且NLR≥9.37提示与心肾综合征发生相关,提示NLR对Ⅰ型心肾综合征病人具有较好的临床预测价值。但由于本研究是单中心、回顾性分析,结果可能存在一定偏倚,需要更多临床研究证实。
心肾综合征依靠一些临床指标进行诊断及检测,如血肌酐、估算肾小球滤过率、脑钠肽、N末端脑钠肽前体等。一些急性肾损伤的新型生物标志物如中性粒细胞明胶酶相关脂质运载蛋白、肾损伤分子1等逐渐应用于临床[14]。本研究通过回顾性分析探讨NLR在心肾综合征中的诊断价值,为今后心肾综合征诊断研究提供了参考。急性心功能下降的病人NLR升高时提示Ⅰ型心肾综合征发生风险增高,可根据血液NLR判断急性心脏功能下降后Ⅰ型心肾综合征的发生,并指导临床诊断。

