基于分位数回归与决策树模型的慢性阻塞性肺疾病患者DRGs分组研究
吴 丽 吕志杰 卢汉体 黄思佳 周鹏蕾
1 浙江中医药大学附属第一医院,310006 浙江 杭州;2 浙江大学医学院附属邵逸夫医院,310020 浙江 杭州
慢性阻塞性肺疾病(chronic obstructive pulmonary disease,COPD),简称慢阻肺,是一种常见的呼吸系统疾病。据WHO统计,COPD已成为继心、脑血管疾病和急性呼吸道疾病后,与艾滋病并列的全球第四大致死性疾病。目前,我国COPD患病率为13.6%,并呈逐年递增趋势,COPD患病人数多,死亡率高,给社会带来严重的经济负担[1]。国外经验表明,按疾病诊断相关分组(DRGs)的付费方式,在兼顾治疗效果的前提下,可有效控制医疗费用过快增长。此外,众多研究结果显示,疾病的DRGs分组及住院费用的界定上可采用决策树模型,其模型结果也展示较好的应用价值[2-5]。本研究通过决策树模型建立COPD患者的DRGs分组,并依据DRGs分组结果制定住院费用标准,以期为相关部门的医疗决策提供参考。
1 资料与方法
1.1 资料来源
回顾收集浙江省某三甲医院2018—2020年收治的主要诊断为COPD(ICD-10编码前3位为J44)的出院患者病案首页数据资料,参照国家医保局《关于印发疾病诊断相关分组(DRGs)付费国家试点技术规范和分组方案》[6],剔除住院天数2 d以下或60 d以上的病例,共有1 929例COPD患者纳入本次研究。通过查阅COPD患者住院费用有关文献,选取常见的影响因素:性别、年龄、付费方式、患者来源、入院途径、住院天数、是否有伴随疾病、是否有手术或操作等纳入本次研究。
1.2 统计学方法
将病案首页数据采用 Excel 2013 软件进行整理汇总,采用SPSS 26.0软件进行统计分析。由于患者住院费用为偏态分布,采用M(P25,P75)进行统计描述,Mann-WhitneyU检验或Kruskal-WallisH检验进行COPD住院费用的单因素分析,住院费用与连续变量的相关性分析采用Spearman相关分析;以单因素分析有统计学意义的影响因素为自变量,将COPD住院费用进行对数变换使之近似正态分布,建立住院费用的多重线性回归模型和分位数回归模型,综合2种模型结果更为全面地筛选分类节点变量;运用卡方自动交互检测(CHAID)算法构建COPD患者的决策树模型,并依据决策树模型病例分组结果计算不同病例组合住院费用标准和病种权重。检验水准α= 0.05。
2 结果
2.1 基本情况
本研究共纳入COPD患者1 929例,其中男性患者1 548例,占比80.2%,年龄范围33~101岁,平均年龄(77.22±10.67)岁,平均住院日13.2 d,并发症/合并症患者1 865例,占比96.7%,医保付费、本地来源和非急诊的患者居多,手术及操作较少。住院天数与总费用的相关性Rs=0.883(P<0.001),Mann-WhitneyU检验和Kruskal-WallisH检验的单因素分析结果显示,年龄、付费方式、患者来源、住院天数以及并发症/合并疾病的患者,其住院费用差异有统计学意义(P<0.05)。见表1。
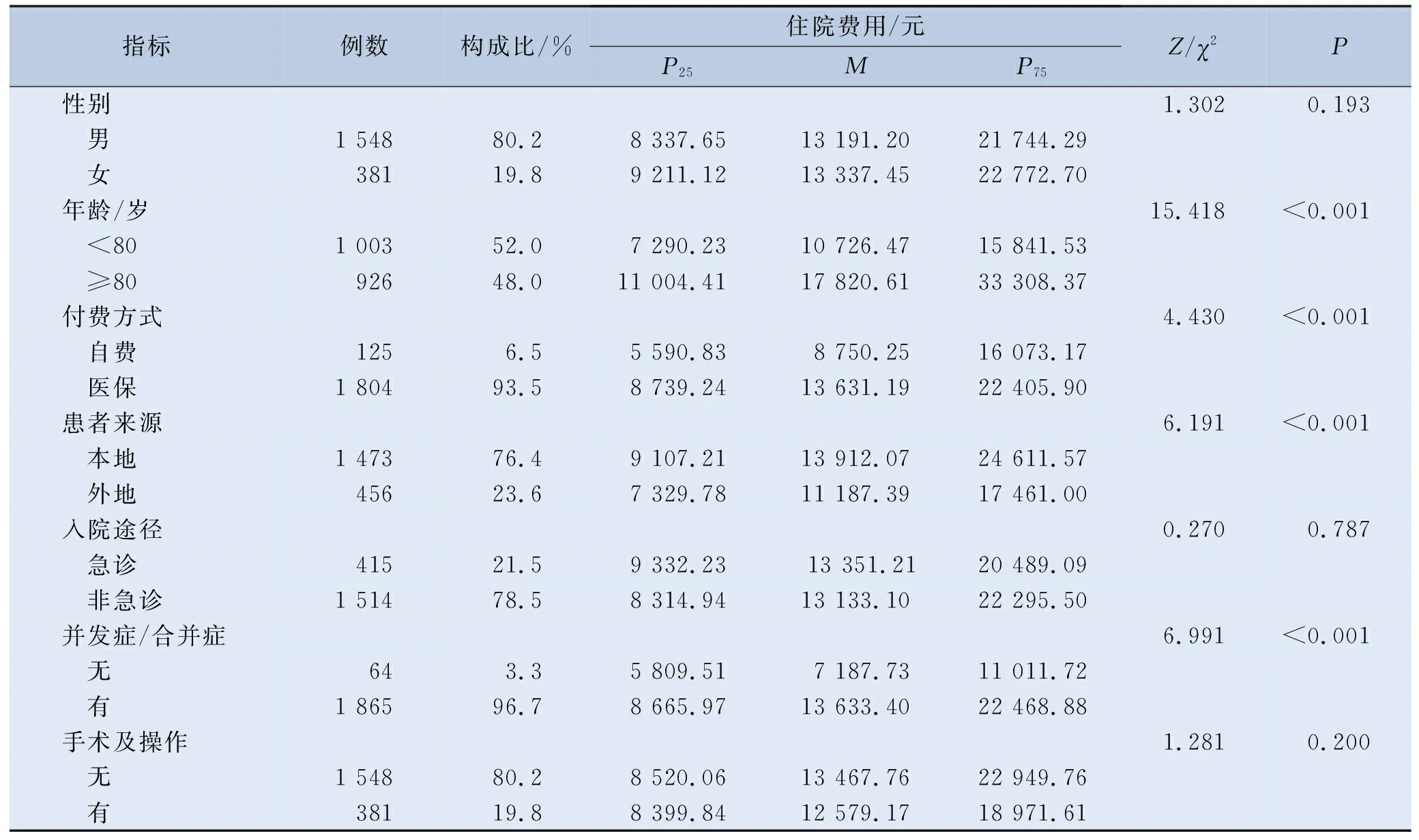
表1 COPD患者住院费用单因素分析结果
2.2 COPD患者住院费用的多重线性回归
以单因素分析筛选出的年龄、付费方式、患者来源、住院天数和并发症/合并症为自变量,以经对数转换的住院费用为因变量(Y),进行逐步多重线性回归,α进入=0.05,α剔除=0.10。变量赋值见表2。多重线性回归结果显示,住院费用的影响因素为住院天数、年龄、支付方式、并发症/合并症(F=1 038.090,P<0.001),调整R2=0.683,表示该4个影响因素能解释COPD住院费用总变异的68.3%。共线性检验结果显示,各自变量的方差膨胀因子(VIF)均小于5,可认为自变量间不存在共线性问题。由标准化回归系数可以看出,COPD患者住院费用的影响因素从大到小依次为住院天数、支付方式、并发症/合并症和患者来源。见表3。

表2 变量赋值
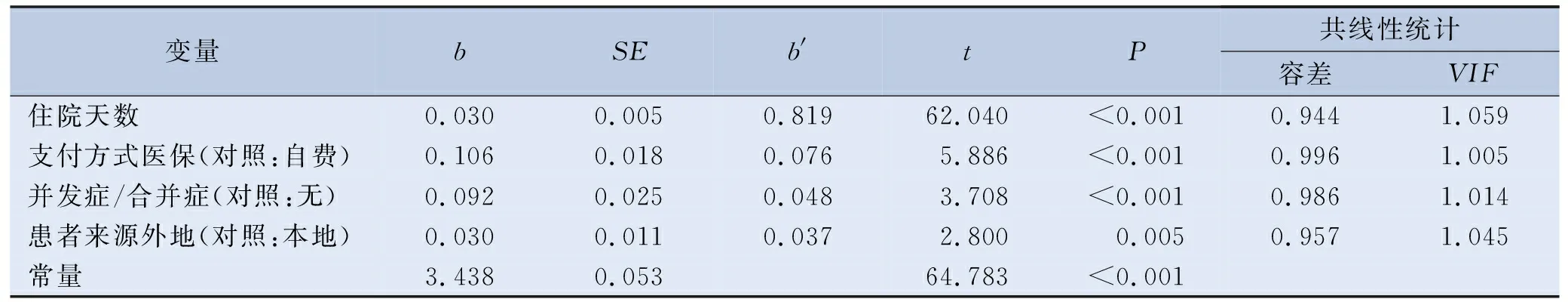
表3 COPD患者住院费用影响因素的多重线性回归分析结果
2.3 COPD患者住院费用的分位数回归
由于住院费用为偏态分布,可采用分位数回归分析方法探索COPD患者不同费用水平下的影响因素。参考既往学者的研究经验[7],选取住院费用的10%、50%和90%3个分位数点,建立住院费用分组模型。同样,基于单因素分析结果,构建分位数回归模型,选择年龄、付费方式、患者来源、并发症/合并症和住院天数为自变量进行建模。由表4结果可以看出,住院天数在住院费用的3个分位数点上均有统计学意义(P<0.001),且住院天数在高分位数点上的影响强度高于低分位数点。年龄因素仅在50%分位数点上对住院费用产生影响(P=0.045),支付方式在10%和50%分位数点上对住院费用有影响(P<0.001),患者来源在90%分位数点上对住院费用产生影响(P<0.001),并发症/合并症在90%分位数点上对住院费用产生影响最大(P<0.001)。与多重线性回归分析结果相比,年龄在住院费用的50%分位数点上产生影响。
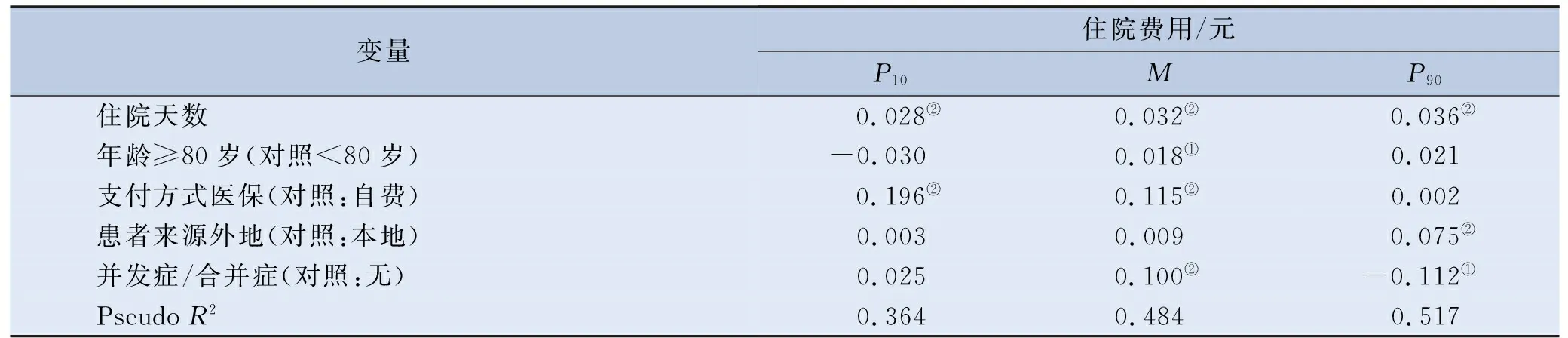
表4 COPD患者住院费用分位数回归结果
2.4 COPD患者DRGs分组及住院费用标准制定
2.4.1 COPD患者DRGs分组
决策树模型纳入的关键变量综合考虑多重线性回归与分位数回归分析结果中有意义的影响因素,即以住院费用对数为因变量,住院天数为影响变量,年龄、付费方式、患者来源和并发症/合并症为分类节点的关键变量。运用卡方自动交互检测(CHAID)算法构建住院费用决策树模型,采用交叉验证方法对模型进行自动修剪,设置决策树最大深度为3,父节点的最小样本为100,子节点的最小样本为50,拆分节点的检验水准为0.05。CHAID决策树共产生3层节点变量,依次为年龄、患者来源、并发症/合并症和支付方式,最终产生5个病例组合。见图1。其中,年龄是影响COPD患者住院费用的第1节点,DRGs1和DRGs3是病例组合中例数最多的组,该院收治的COPD病种以本地80岁以上的高龄患者和有并发症/合并症的80岁以下患者为主。诊断相关分组模型风险值为0.129,说明分组效果良好,各组CV均小于0.1,说明各病例分组组内同质性较好。见表5。
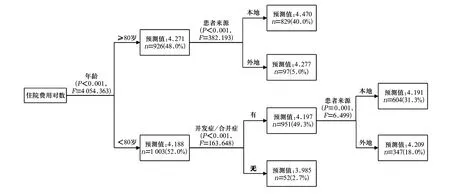
图1 COPD决策树树形分类图
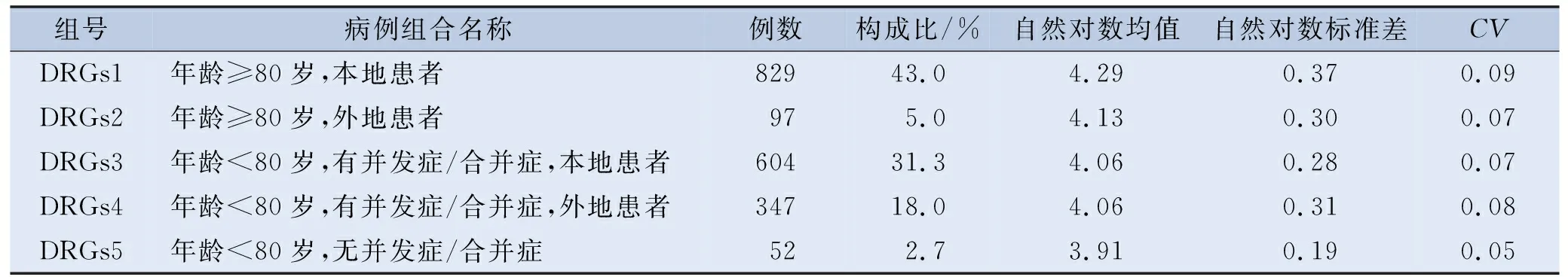
表5 COPD患者DRGs分组结果
2.4.2 各病例组合住院费用标准制定
为避免极端值的影响,表5中的病例组合费用以中位数(住院费用为偏态分布)作为控制费用标准参考值,按照住院费用75%分位数加1.5倍四分位数间距(P75+1.5IQR)设定住院费用参考值上限,25%分位数减0.5倍四分位数间距(P25-0.5IQR)设定住院费用参考值下限[8-10]。本研究共有超标费用患者118例,占比6.12%。剔除各诊断相关组中参考值范围外的病例,计算各组病种权重,定义病种权重=该组DRGs的平均费用/所有个案的平均费用,权重值越高,说明患者消耗的医疗资源越多。研究结果显示,各组的标准住院费用分别为17 814.40、12 138.80、10 402.07、10 144.50和7 954.49元,病种权重系数分别为1.36、0.93、0.79、0.77和0.61。见表6。
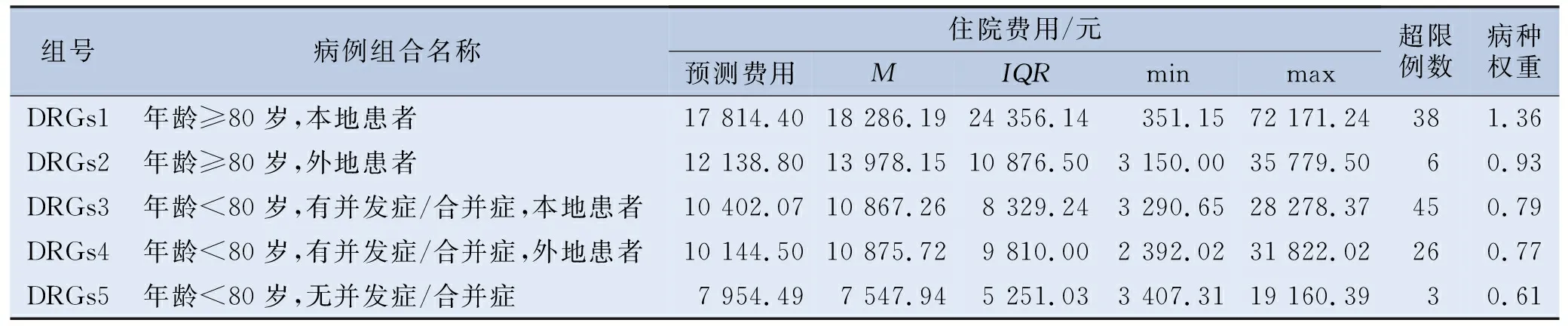
表6 COPD患者DRGs 分组结果及住院费用标准
3 讨论
新一轮的公立医院改革中,如何通过有限的医疗资源合理控制医疗卫生费用,为患者提供质优价廉的医疗服务是公立医院亟待解决的问题之一。以DRGs为基础制定的住院费用标准,既是医疗资源合理化利用在医院管理中的具体体现,也为医保的定额支付标准提供相应的参考依据[11]。
本研究通过构建COPD患者住院费用的传统多重线性回归和分位数回归模型筛选影响因素,多重线性回归筛选出有意义的变量依次为:住院天数、支付方式、并发症/合并症和患者来源;分位数回归筛选出的分类节点变量除了以上4项外,增加了年龄变量。其原因主要是传统的回归分析方法仅描述因变量条件均值的变化情况,而分位数回归结果可以估计住院费用的总体条件分布,可更加细致地观察因变量不同分布下的回归系数变化,故对于偏态分布的住院费用数据而言,使用分位数回归估计结果更为稳健[2]。本研究以住院费用为因变量,住院天数为影响变量,年龄、并发症/合并症、患者来源和支付方式为分类节点变量,采用决策树模型构建出5个疾病诊断相关分组,病例分组合理,具有一定的可行性。住院天数作为住院费用的重要影响因素,仅将其作为影响变量纳入到决策树模型,主要是考虑到国内尚未实施规范化的临床路径管理,住院天数的变异较大,这与吴俊霞等[8]、许琼琼等[12]学者的研究观点相一致。支付方式未能进入决策树分类节点,可能是由于自费患者例数较少有关,在考虑其他分类因素后,支付方式对住院费用的影响作用变弱;另外,随着我国医疗保障体系的逐步完善,基本医疗保险已实现全民覆盖,COPD作为一种常见的慢性疾病,属于医保病种范围,弱化支付方式在COPD患者住院费用DRGs分组中的效应与我国医疗保障体系也相吻合。由表6的DRGs分组住院费用标准可以看出,年龄是影响COPD患者住院费用的第一节点,80岁及以上的COPD患者无论是否具有并发症/合并疾病,均具有较高的住院费用和较大的病种权重,且本地患者的住院费用和病种权重均高于外地患者;而年龄80岁以下有并发症/合并症的本地来源和外地来源患者其住院费用相近,年龄<80岁,无并发症/合并症的患者住院费用最低,比较符合实际情况。
从本研究可以看出,DRGs付费制度改革的政策制定主要依据患者病案首页数据,详细而精准的病案首页数据是DRGs分组的重要基石,这就意味着对病案数据质量提出了更高的要求。而病案首页数据质量的提升需要多部门的通力配合,医院应以病案首页数据质量为抓手,进一步加强对临床、病案、统计及信息等相关部门人员的培训,规范临床诊疗流程和病案首页的填写,完善医院电子病历及HIS系统的功能,助推医院的高质量发展[13]。本研究对COPD患者的住院费用进行了DRGs分组,但由于该数据仅来源于一所三级医院,故在实际应用中还需进一步扩大数据范围,对现有的住院费用标准进行校正。最后,DRGs分组是一个动态变化的过程,是实际应用中不能直接依据分组的结果来制定住院费用标准,应在DRGs实施中不断地进行动态调整修正,使之不断趋于完善,才能真正在公立医院改革中发挥作用。

