入院时空腹血糖水平升高与新型冠状病毒肺炎患者病死率关系的Meta分析
王岗,付洪芳,冯皓月,朱琦
本文价值:
本研究重点关注入院时空腹血糖水平升高与新型冠状病毒肺炎(COVID-19)患者病死率之间的关系,旨在为疫情防控和资源配置提供额外证据。这项Meta分析首次确认入院时空腹血糖水平升高会增加COVID-19患者的病死率。
本文局限性:
首先,本Meta分析中纳入的文献均为回顾性研究,是COVID-19大流行期间唯一可用的研究。此外,由于本文纳入的文献大多来自中国,研究结果存在较高的异质性,故对Meta分析结果的解释必须谨慎。需要从其他地域获得更多的数据,以全面了解COVID-19患者病死率的预测因素。此外,由于本研究结果仅以入院时空腹血糖水平升高为前提,没有足够的数据来研究降糖治疗对患者结局的影响。
截至2021年12月,新型冠状病毒肺炎(coronavirus disease 2019,COVID-19)的大流行已导致3亿多人患病,500多万人死亡[1],给全球卫生系统带来巨大负担。COVID-19患者存在病情迅速恶化、多器官功能衰竭甚至死亡的风险,因此迫切需要早期可靠的指标,帮助临床医生进行风险分层,及时启动干预措施,合理分配医疗资源。由于COVID-19是一种新疾病,人们对这种疾病的认识还不全面,而且疫情还在不断发展。有证据表明,血糖水平升高与免疫功能受损相关,其是下呼吸道感染和预后不良的独立预测因子[2]。既往研究表明,空腹血糖水平升高是严重急性呼吸综合征(severe acute respiratory syndrome,SARS)和中东呼吸综合征(Middle East respiratory syndrome,MERS)高发病率和高病死率的危险因素[3]。虽然糖尿病已被报道为COVID-19病情进展和预后不良的独立危险因素[4],但CORONADO研究发现,入院时空腹血糖水平升高与COVID-19患者病死率相关,且独立于是否有糖尿病病史[5]。部分病例对照研究表明,入院时空腹血糖水平升高的COVID-19患者,无论是否患有糖尿病,其重症率和病死率均增加[3,6]。然而,这些研究大多样本量小,数据具有异质性和相互矛盾,入院时空腹血糖水平升高的诊断切点也不统一[7]。因此,本Meta分析的主要目的是探讨入院时空腹血糖水平升高与COVID-19患者病死率之间的关系,从而有助于COVID-19患者的临床风险分层和管理。
1 资料与方法
1.1 纳入与排除标准 纳入标准:(1)文献类型:国内外公开发表的观察性研究(回顾性或前瞻性研究),限制语种为中、英文;(2)研究对象:成年COVID-19患者,性别、国籍不限;(3)有入院时空腹血糖水平及病死率数据。排除标准:(1)会议摘要;(2)病例报告;(3)综述;(4)描述孕妇或儿童的研究;(5)重复发表或无法获取全文的研究。
1.2 文献检索策略 使用计算机检索PubMed、Embase、Web of Science、Cochrane Library、中国生物医学文献服务系统、中国知网、万方数据知识服务平台、维普网等数据库。英文检索词为“2019-nCoV,novel coronavirus 2019,coronavirus COVID-19,COVID-19,fasting blood-glucose,fasting hyperglycemia,fasting plasma glucose”;中文检索词为“新冠肺炎、新型冠状病毒肺炎、空腹高血糖、入院空腹血糖、病死率、死亡率”。PubMed数据库具体检索式为:“2019-nCoV” OR “nCoV-2019” OR “novel coronavirus 2019” OR“SARS-CoV-2” OR “COVID-19” OR “coronavirus” OR“coronavirus COVID-19” [Title/Abstract],AND “fasting blood-glucose” OR “fasting hyperglycemia” OR “fasting plasma glucose” [Title/Abstract]。检索时限为各数据库建库至2021-12-30。两名研究者独立根据纳入与排除标准筛选文献并交叉核对,两名研究者之间如果存在分歧则通过讨论解决。
1.3 数据提取及纳入文献的质量评价 由两名研究者分别从每篇文献中提取第一作者、发表年份、样本量、地域、性别、糖尿病和高血压病史、空腹血糖水平升高诊断切点、病死率〔研究组(入院时空腹血糖水平升高)和对照组(入院时空腹血糖水平未升高)〕。对于缺失数据,联系研究的通信作者提供相应的缺失数据。采用纽卡斯尔-渥太华量表(Newcastle-Ottawa Scale,NOS)评价纳入研究的质量,NOS评分≥6分被认为是高质量研究[8]。两名研究者之间如果存在分歧则通过讨论解决。
1.4 暴露和结局指标 入院时空腹血糖水平升高定义为入院时空腹血糖水平高于每项研究中设立的参考值。主要结局指标是住院病死率。
1.5 统计学方法 采用RevMan 5.2软件分析OR值及相应的95%CI。采用一般反向方差法进行Meta分析,P≥0.10且I2<50%表示文献间无统计学异质性,采用固定效应模型进行Meta分析;P<0.10或I2>50%表示文献间存在统计学异质性,采用亚组分析明确异质性来源。若纳入文献数≥10篇,则采用漏斗图评估发表偏倚。以P<0.05为差异有统计学意义。
2 结果
2.1 文献检索结果 初步检索获得相关文献410篇,经过逐层筛选,最终纳入10篇文献[3,6-7,9-15],共5 940例患者,10篇文献中,7篇文献[3,6,9-11,13,15]来自中国,3篇文献[7,12,14]不是来自中国。6篇文献[3,7,9,11,13,15]空腹血糖水平升高诊断切点为7.0 mmol/L,2篇文献[6,12]为7.78 mmol/L,1篇文献[14]为7.7 mmol/L,1篇文献[10]为7.8 mmol/L。5 940例患者中,1 490例(25.1%)入院时空腹血糖水平升高(研究组),其中死亡312例(20.9%);4 450例(74.9%)入院时空腹血糖水平未升高(对照组),其中死亡190例(4.3%)。文献筛选流程见图1,纳入研究的基本特征及NOS评分见表1。
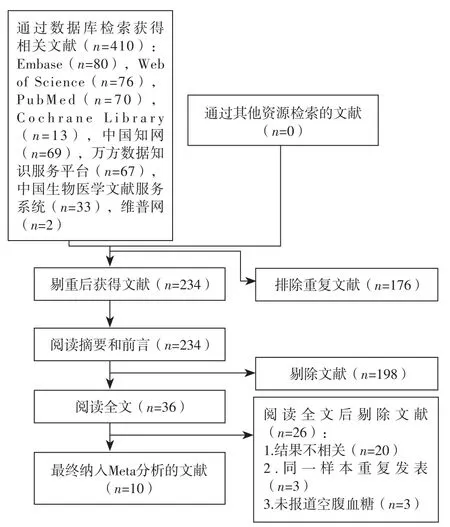
图1 文献筛选流程Figure 1 Flow chart of literature screening
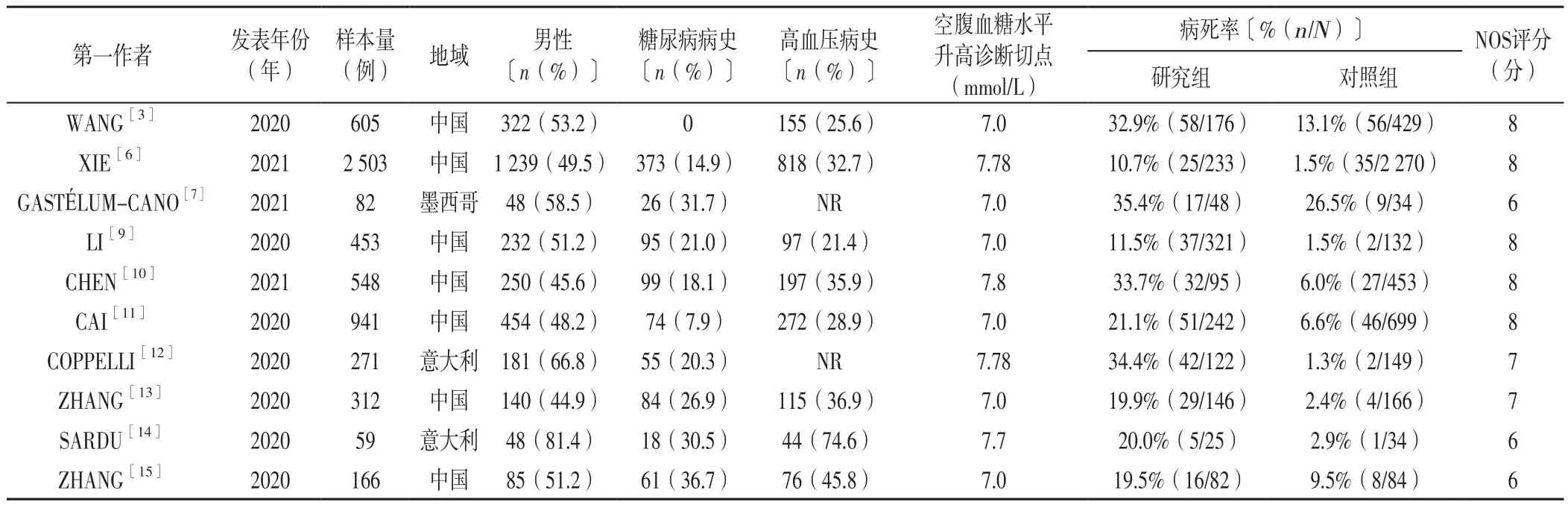
表1 纳入研究的基本特征及NOS评分Table 1 Basic characteristics and NOS score of the included literature
2.2 Meta分析结果 10篇文献[3,6-7,9-15]均分析了入院时空腹血糖水平升高与COVID-19患者病死率的关系,固定效应模型分析结果显示,各文献间有统计学异质性(I2=69%,P=0.000 6),研究组COVID-19患者病死率高于对照组,差异有统计学意义〔OR=5.31,95%CI(3.42,8.24),P<0.000 01〕,见图2。根据空腹血糖水平升高诊断切点(分为≥7.0 mmol/L和≥7.7 mmol/L)及地域(分为来自中国和不是来自中国)进行亚组分析,不同空腹血糖诊断切点亚组分析结果显示,各文献间无统计学异质性(I2=46%,P=0.10;I2=44%,P=0.15),两亚组间有统计学异质性(I2=86.7%,P=0.006),不同空腹血糖水平升高诊断切点研究组COVID-19患者病死率高于对照组,差异有统计学意义(P<0.05),见图3。不同地域亚组分析结果显示,各文献间有统计学异质性(I2=61%,P=0.02;I2=87%,P=0.000 5),两亚组间无统计学异质性(I2=0,P=0.75),来自中国的文献研究组COVID-19患者病死率高于对照组,差异有统计学意义(P<0.05);不是来自中国的文献研究组与对照组COVID-19患者病死率比较,差异无统计学意义(P>0.05),见图4。
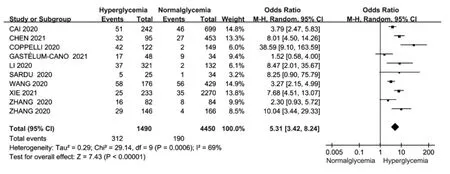
图2 入院时空腹血糖水平升高与COVID-19患者病死率关系的森林图Figure 2 Forest plot of the relationship between fasting hyperglycemia at admission and mortality of COVID-19 patients
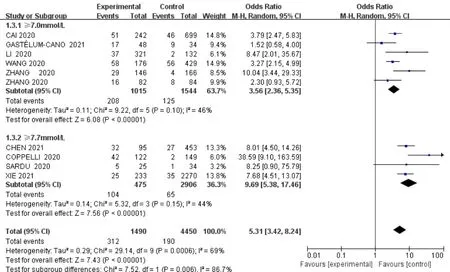
图3 不同空腹血糖水平升高诊断切点亚组入院时空腹血糖水平升高与COVID-19患者病死率关系的森林图Figure 3 Forest plot of the relationship between fasting hyperglycemia at admission and mortality of COVID-19 patients in different fasting hyperglycemia cut-off value subgroups
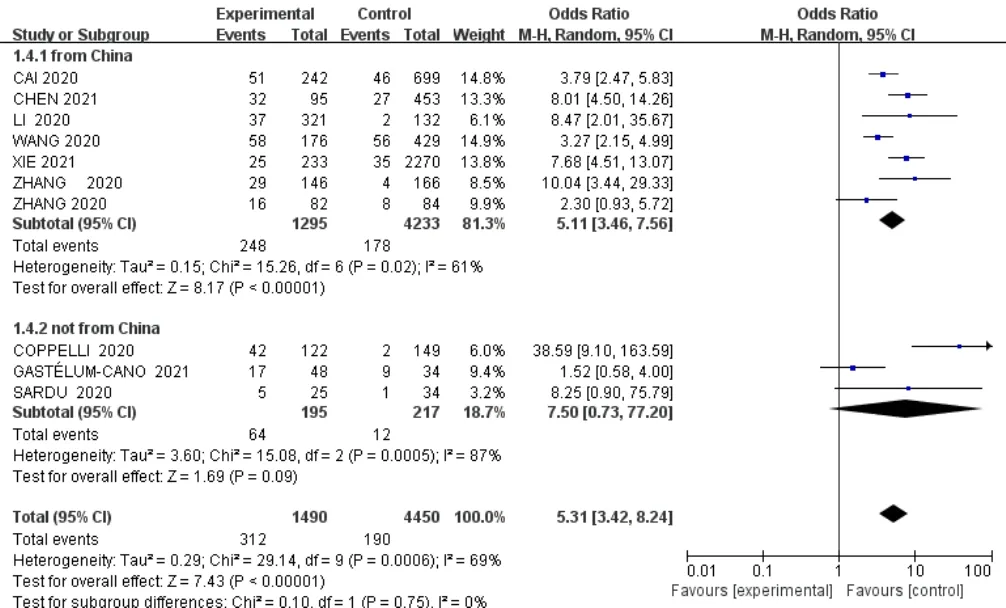
图4 不同地域亚组入院时空腹血糖水平升高与COVID-19患者病死率关系的森林图Figure 4 Forest plot of the relationship between fasting hyperglycemia at admission and mortality of COVID-19 patients in different region subgroups
2.3 发表偏倚 漏斗图显示数据点不对称,可能存在发表偏倚,见图5,出现发表偏倚的原因可能是研究者倾向于发表阳性研究结果,也可能是相对严格的纳入标准导致的。
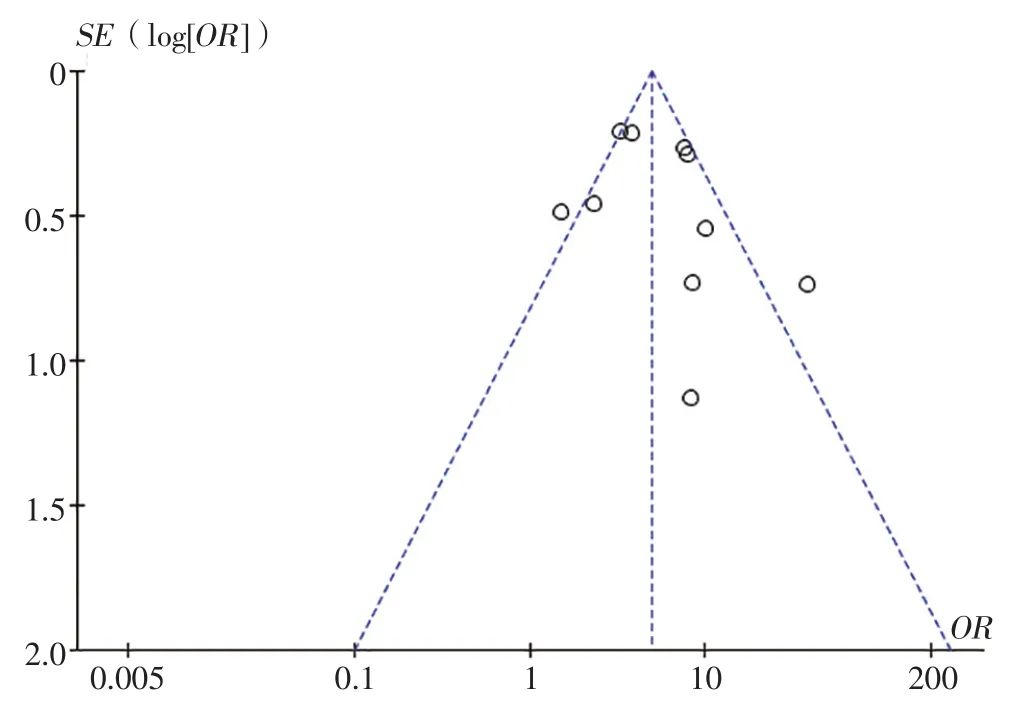
图5 纳入文献发表偏倚的漏斗图Figure 5 Funnel plot of included studies for publication bias
3 讨论
在COVID-19全球大流行背景下,研究影响COVID-19患者预后的危险因素有重要的临床价值。糖尿病、高血压、肥胖、心血管疾病、恶性肿瘤、吸烟和年龄均被确定为COVID-19患者死亡的独立危险因素[16-19]。虽然空腹血糖水平升高已被证明是流行性感冒、SARS和MERS患者死亡的独立危险因素[2,20-21],但仍不清楚其是否也是COVID-19患者死亡的危险因素。有研究探讨了入院时空腹血糖水平与COVID-19患者病死率的关系[3,6,11]。本研究通过Meta分析方法对这些研究的数据进行量化,以提高对COVID-19患者死亡风险因素的认识,为疫情防控、患者分级诊疗和医疗资源配置提供更多证据。
本研究合并了来自10项研究的5 940例COVID-19患者的结果,表明研究组COVID-19患者病死率高于对照组,提示入院时空腹血糖水平升高与COVID-19患者病死率相关。有研究表明,空腹血糖≥7.0 mmol/L是独立于糖尿病病史的COVID-19患者的死亡预测因子[3,11,13,15],也有研究以空腹血糖≥7.78 mmol/L作为诊断切点,同样也证实了这一观点[6,10]。与之相反,有研究指出,空腹血糖水平升高与COVID-19患者的病死率无关[7,14-15],这些阴性结果可能与研究样本量偏小有关。
本研究包括未确诊的糖尿病患者和应激性高血糖患者,与以往研究相似,COVID-19患者也可能出现应激性高血糖[22-23],重症患者可出现急性胰岛素抵抗,表现为血糖水平升高和高胰岛素血症。血糖水平升高也常发生在无糖尿病病史的患者中,如严重脓毒症和全身炎症反应综合征[23]。研究表明,重症监护病房的COVID-19患者空腹血糖水平升高与病死率增加相关[24]。糖皮质激素等药物的使用可能通过促进肝脏糖异生、减少外周组织糖摄取和利用、增加其他糖皮质激素的作用,来削弱糖耐量,从而使血糖水平升高[25]。既往研究中,糖尿病和血糖水平升高会导致肺容量和弥散的改变,被称为“糖尿病肺”[26]。全身炎症和血小板功能障碍与血糖水平升高致肺微血管病变相关,由于炎症和凝血功能亢进是COVID-19严重程度的主要特征,推测血糖水平升高可能直接加速病程,甚至增加病死率[27]。
由于免疫是对抗COVID-19的重要防线,血糖水平升高患者的免疫紊乱似乎允许病原体在宿主中大量持续存在[28]。血糖水平升高可抑制中性粒细胞趋化,减弱中性粒细胞、巨噬细胞和单核细胞的吞噬能力,损伤细胞介导的先天免疫[29]。因此,血糖水平升高患者可能表现为炎性反应[30]。此外,有报道称血糖水平升高可直接增加气道分泌物中葡萄糖浓度,从而损伤气道上皮的防御能力[31]。由于炎性反应的增强,血糖水平升高患者更容易受到细胞因子风暴的影响,这可能会导致COVID-19患者病情迅速恶化,甚至死亡[32-33]。此外,血管紧张素转换酶2(angiotensin-converting enzyme 2,ACE2)作为严重急性呼吸系统综合征冠状病毒2(severe acute respiratory syndrome coronavirus 2,SARS-CoV-2)的功能宿主受体,也可能解释了血糖水平升高与COVID-19的相关性[34],在血糖水平升高患者中,SARS-CoV-2的清除被延迟[11]。因此,空腹血糖水平升高可作为预测COVID-19患者病死率的因素之一,且更好地控制COVID-19患者的血糖水平可以降低患者病死率和危重症的发生率。
本研究亚组分析结果提示,空腹血糖水平升高诊断切点不同可能是文献异质性的来源,但空腹血糖≥7.0 mmol/L或≥7.7 mmol/L均增加COVID-19患者的病死率,证明荟萃分析的结果稳定;来自中国的文献研究组COVID-19患者病死率高于对照组,而不是来自中国的文献研究组与对照组COVID-19患者病死率比较差异无统计学意义,这可能与国外研究的文献少、样本量小有关。
综上所述,入院时空腹血糖水平升高是COVID-19患者死亡的独立危险因素。建议密切监测COVID-19住院患者的血糖水平,无论其既往是否诊断为糖尿病。但由于本文纳入文献均为回顾性研究,异质性较大,需要更大的样本量和高质量的前瞻性队列研究来验证这一结果。
作者贡献:王岗、付洪芳构思、设计和计划了这项研究;王岗、付洪芳、朱琦进行文献检索、筛选、提取数据,并进行数据分析、统计学处理;王岗、冯皓月进行结果的分析与解释,论文的修订;王岗负责文章的质量控制及审校,对文章整体负责、监督管理。
本文无利益冲突。

