醒后卒中患者再灌注治疗的最新进展
白 涛, 段正昊, 徐长虹综述, 冯 娟审校
随着卒中单元的广泛开展以及目前诊疗技术的普遍进步,缺血性脑卒中的死亡率在近7 y内有所下降,但其仍然是世界范围内第二大致死病因,并且是患者长期残疾的首要原因。一项美国心脏学会(American Heart Association,AHA)的研究结果显示,虽然目前急性脑梗死的死亡率呈下降趋势,但卒中相关死亡及伤残调整寿命年(Disability Adjusted Life Year,DALY)的损失仍在上升[1]。为最大程度的改善患者的远期预后,恢复缺血组织的再灌注是缺血性脑卒中急性期的治疗重点,然而受限于再灌注治疗严格的时间窗限制,大量脑卒中患者由于转运时间延误、最后正常时间(Last Known Well,LKW)未知以及睡眠清醒后发现卒中症状而不能接受急性期的再灌注治疗。
醒后卒中(Wake-up stroke,WUS)指患者睡前无明显异常,醒后发现神经功能缺损症状,约占全部缺血性脑卒中的25%~30%[2],由于通常患者在睡眠和苏醒间有数小时的间隔,因而常被从安全治疗窗内除外。影像学技术的不断发展,大规模临床随机对照试验(Randomized Controlled Trial,RCT)的不断深入,将指导临床医生更加合理地筛选WUS患者并给予再灌注治疗,从而更大程度地改善脑卒中患者总体预后,降低社会负担,故我们对目前WUS诊疗方面的最新进展做一综述。
1 醒后卒中的临床特征与潜在机制
基于目前普遍认为的“醒后卒中患者症状多发于接近清醒时”的观点[3],以LKW作为发病起点评判患者是否处于再灌注治疗时间窗内无疑会导致部分适合再灌注治疗的患者错过最佳治疗方案。有研究发现,WUS患者头部CT扫描出现缺血早期征象的频率同发病3~6 h内的患者相当[4];综合以上研究表明,一部分醒后卒中患者可能在达到医院时仍然处于溶栓的时间窗内。
WUS的发生与清晨密切相关,一项综合性荟萃分析[5]证实,缺血性卒中高发于上午6:00-12:00,其中4:00-8:00时其发生率显著增加,究其原因可能与血压、心率、止凝血过程以及房颤发作的昼夜波动节律相关,此外,快动眼睡眠周期、交感神经活性、肾素-血管紧张素-醛固酮(RAS)轴激活以及血浆醛固酮水平可能也在此过程中发挥重要生理学作用,然而值得注意的是,阻塞性睡眠呼吸暂停综合征(Obstructive Sleep Apnea,OSA)被证实在WUS患者中广泛流行。
正常血压的昼夜节律通常在上午达到峰值,于夜间睡眠时逐渐降至最低水平(约下降10%~20%),并在清晨苏醒时再次上升[6],而心率的昼夜变化通常与血压一致。除上述血流动力学的昼夜节律波动外,快动眼睡眠期也能够通过增强交感神经活性,引起血压升高及心率增快,导致不良血管事件的风险增加[7],然而,睡眠的最后几个周期包含更多的快动眼时相[8],且更易自发性或受外界刺激而觉醒并引起一过性血压及心率波动,因而在睡眠后半程脑血管病发生率较睡眠早期明显升高。Riccio等报告称在WUS患者中新诊断房颤的几率较非醒后卒中高3倍,新诊断房颤和WUS之间存在独立的关联[9];另外,尽管房颤高发于下午1时与午夜,然而其常见恢复窦性节律的时间约为清晨6时[10],此时可能造成血流动力学的巨大波动,引起附壁血栓松动以及脑血流量的改变,这在一定程度上解释了WUS清晨的高发性。与此同时,纤溶酶原激活物抑制剂-1、血小板也表现出清晨的活性高峰,可能对脑缺血发生有一定影响。而更高水平的低密度脂蛋白也可能对WUS的发生发展发挥潜在的作用[11]。
目前广泛认为OSA为缺血性脑卒中的独立危险因素,然而对于OSA与WUS的相关性,目前仍存在广泛争议。研究发现,在OSA过程中,在呼吸暂停的初始阶段,脑血流量一过性增加,而约15 s后,脑血流量下降20%左右,同时氧饱和度在这一过程中明显低于正常[12],此外,OSA患者可能同时伴有更高的血液粘滞度与血小板聚集活性,且纤溶水平下降[13],从而易发生缺血性脑血管事件。有研究表明[14]WUS较非醒后卒中患者,其OSA发生率更高,且短期预后更差,进一步试验发现OSA对于WUS的影响,在大动脉粥样硬化型及小血管闭塞型脑卒中更为显著[15],但相对而言,小动脉阻塞对于OSA的耐受性可能更差。此外,有学者认为WUS的患者中,男性相较于女性则更易合并严重的OSA[16]。一项国外的大规模人群研究[17]则表示WUS与非醒后卒中患者OSA的严重程度无明显差异且OSA的严重程度与WUS发生率无关。究其原因可能与各研究间评估方案、研究对象的异质性相关。
此外,另一种假说认为睡眠状态的大脑能够感知神经功能的缺损,并唤醒睡眠。Kakigi等[18]认为,睡眠期间大脑仍然能够对视觉、听觉以及疼痛等刺激做出一定程度的应答。这种感知能力即便部分保留,仍可能识别卒中在内的某些刺激并最终唤醒睡眠者。而遭受缺血性损伤的病灶,则可能释放神经递质或细胞因子,影响人脑警觉系统,从而起到唤醒作用[19]。这种潜在机制与“WUS发生在接近清醒时”的观点相匹配,为“组织窗”的应用提供了理论依据。
2 醒后卒中的相关研究进展
2.1 醒后卒中的溶栓治疗进展 自1995年NINDS溶栓治疗试验结果公布后[20],ECASS Ⅲ试验[21]进一步扩大rt-PA溶栓时间窗到4.5 h,然而急性期卒中再灌注治疗的获益被认为具有明确的时间依赖性,IST-3试验[22](4.5~6 h溶栓)的阴性结果也进一步证实了上述观点(见图1)。
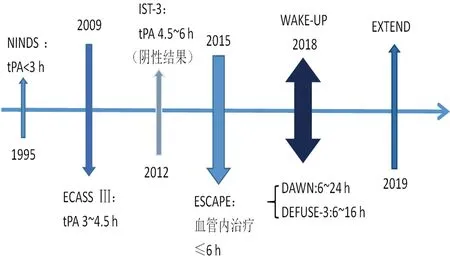
图1 脑卒中再灌注治疗的相关研究
近年来研究发现,由于急性脑血管病患者其解剖生理结构不尽相同以及脑卒中发生病理生理过程的广泛异质性,一些较晚时间(大于4.5 h)入院的患者,其功能影像学(CT灌注、磁共振灌注成像等)表现仍提示存在一定量的可挽救的脑组织,究其原因可能与良好的侧支循环以及发病时间处于睡眠后半程有关,而有假说也提出睡眠中脑组织相较于清醒状态而言,对缺血性损伤具有一定的抵抗力[15]。因而专家认为,根据急性脑卒中患者是否存在脑组织可挽救区来判断能否给予再灌注治疗可能较时间窗而言更加准确,继之临床试验以“组织窗”的原理试图扩大再灌注治疗窗,以期使更多患者获益,结合临床观察及可行性分析,“症状-影像学错配”、“DWI-FLAIR错配”、“DWI-灌注错配”等概念被陆续作为临床试验的核心。
2018年Wake-up试验结果公布,该研究以WUS患者“DWI-FLAIR不匹配”为标准,予254人溶栓治疗,最终溶栓组90 d良好预后(mRS 0~1分)比例为53.3%,显著高于对照组(41.8%)。由于Wake-up试验结果的公布,同期EXTEND试验提前结束,该试验意在观察9 h内符合“DWI-灌注不匹配”的患者溶栓治疗是否获益,其中醒后卒中患者(准备入睡时间与伴随症状清醒的时间重点距溶栓时间<9 h)占全部患者的65%,结果表明90 d良好预后(mRS 0~1分)占比35.4%(对照组29.5%,P=0.04)。在上述两项大规模多中心研究之前,已经有散在的小规模试验对醒后卒中是否能够从溶栓中获益进行探索。而最新的META分析[23]筛选并纳入Wake-up、EXTEND、THAWS及ECASS-4研究中的醒后卒中患者(实验组429:对照组414),得出溶栓组较对照组的90 d预后明显获益(P=0.011),然而症状性出血转化风险(P=0.024)也存在显著差异,为WUS的溶栓获益提供了Ⅰ级证据。
2.2 醒后卒中的机械取栓进展 急性缺血性脑卒中患者的血管内介入治疗自2015年ESCAPE试验结果公布后在各取栓中心广泛开展,起初其时间窗限定在发病后的6 h内,患者机械取栓前可以予rt-PA溶栓桥接治疗(<4.5 h)。2018年,DAWN[24]及DEFUSE-3[25]试验结果公布,进一步将机械取栓的时间窗扩大到16 h,甚至24 h,但可选择的血管最远端仍为大脑中动脉的M1段。值得注意的是,DAWN研究也分析得出12~24 h的患者远期预后较6~12 h显著下降,进一步证实了脑组织再灌注的时间依赖性。另外,两项试验设定了严格的病例纳入标准(见表1),也为扩大时间窗取栓治疗确定了明确的适应证。

表1 DAWN及DEFUSE-3试验纳入标准
3 醒后卒中的最新诊疗共识
3.1 2021年欧洲急性脑卒中静脉溶栓指南正式提出[26]:(1)对于醒后卒中患者,如果距最近被见到正常时间大于4.5 h,DWI-FLAIR不匹配,并且不适合或未计划机械取栓,建议rt-PA静脉溶栓;(2)对于醒后卒中患者,如果从睡眠中点开始的9 h内CT或MRI核心/灌注失配(核心梗死体积<70 ml;低灌注容积/核心梗死容积>1.2;失配体积>10 ml),并且不适合或为计划机械取栓,建议rt-PA静脉溶栓。
3.2 醒后卒中患者前循环大血管闭塞的机械取栓指南推荐[27]:(1)距患者最后看起来正常时间在6~16 h的前循环大血管闭塞患者,当符合DAWN或DEFUSE-3研究入组标准时,强烈推荐机械取栓治疗;(2)距患者最后看起来正常时间在6~24 h的前循环大血管闭塞患者,当符合DAWN研究入组标准时,推荐机械取栓治疗;(3)发病24 h以上大血管闭塞患者,机械取栓的获益性尚不明确。
4 总结与展望
由于凌晨的血流动力学波动及生理周期的昼夜节律变化,清晨及清醒前的睡眠周期为脑血管事件的高发时段。随着临床影像技术的进步,磁共振弥散成像与FLAIR成像、灌注成像间的不匹配现象可以在一定程度上反映脑组织缺血半暗带的体积,从而通过“组织窗”的概念指导急性期再灌注的选择。然而尽管为Ⅰ类证据推荐,但需要严格限定患者的入选条件。研究并没有涵盖NIHSS>25分的重型卒中,而对于机械取栓前是否需要桥接治疗仍处在专家推荐阶段并取决于各卒中中心的治疗能力,最优选择有待进一步大规模临床试验证实。尽管研究得出溶栓后患者出血转化的比例较对照组有所升高,但相较既往NINDS等溶栓试验而言,其比例相当,因而不因作为拒绝溶栓的依据。此外,时间仍是大脑,患者能否在疾病早期完成相应的影像学评估并予相应处置仍有赖于临床医生的技术水平及各卒中中心的资源配备,而标准量化缺血半暗带的影像学后处理软件(RAPID等)仍有待大范围推广。
从微观病理生理学改变考虑,实际血管的再通程度真正决定着患者的预后。随时间的延长,缺血再灌注损伤、氧化应激等病理生理机制将造成脑功能的进一步恶化,而目前除血管造影技术外,尚缺乏直观评估血管再通情况的技术手段,而通过Door-to-needle 时间来计算再灌注时间,显然有待进一步推敲。

