两种术式对小儿集合不足型间歇性外斜视患儿视觉功能影响
李秋慧, 黎昌江, 王兆堰, 黄梦运, 洪 娟, 李小芳
琼海市人民医院 眼科,海南 琼海 571400
间歇性外斜视(intermittent exotropia,IXT)是眼科常见斜视性疾病之一,介于外隐斜与恒定性外斜视间,好发于儿童期,在正常人群中发病率约为1%[1]。IXT病情进展迅速,对儿童双眼视功能发育及外貌造成不利影响[2]。集合不足型IXT约占间歇性外斜视患儿总数的20%,患儿看远和看近斜视度差距明显,手术方案设计相对困难,整体手术效果欠佳[3]。目前,对于集合不足型IXT患儿手术治疗多采用双眼内直肌截除术和单眼内直肌截除+外直肌后徙术,但两种术式何者更具优势尚存争议[4]。本研究旨在探讨双眼内直肌截除术和单眼内直肌截除+外直肌后徙术对小儿集合不足型IXT患儿视觉功能的影响。现报道如下。
1 资料与方法
1.1 一般资料 选取自2013年1月至2020年9月于琼海市人民医院治疗的164例小儿集合不足型IXT患儿为研究对象。纳入标准:(1)符合IXT诊断标准[5];(2)年龄3~15岁;(3)术前看近比看远时斜视度≥15△;(4)看近斜视度为-30△~-58△,看远斜视度为-15△~-40△;(5)单眼最佳矫正视力达到同龄儿童水平。排除标准:(1)全身系统性疾病;(2)其他眼部疾病;(3)既往眼部手术史;(4)临床资料不全。根据治疗方法将患儿分为A组(n=90)与B组(n=74)。A组中,男性42例,女性48例;平均年龄(7.57±1.06)岁。B组中,男性46例,女性28例;平均年龄(7.89±1.15)岁。两组患儿的一般资料比较,差异无统计学意义(P>0.05),具有可比性。本研究经医院伦理委员会批准。所有患儿家长均知情同意。
1.2 研究方法
1.2.1 治疗方案 全部患儿均在全身麻醉下完成手术。A组患儿行单眼内直肌截除+外直肌后徙术治疗,具体步骤:仰卧位下全身麻醉,利多卡因结膜下注射,颞下方穹窿结膜上做parks切口,勾起眼外直肌,分离眼节制韧带和肌间膜分离。采用6-0可吸收缝合线对眼外直肌肌止端旁约2 mm处进行套环缝合,再离断眼外直肌;将预留缝线缝合于外直肌肌止端,在缝线上量出需要后徙的长度后打结,剪去多余的线尾,将外直肌悬吊于需要后徙的位置。在患儿鼻下方穹窿结膜上做切口,钩起眼内直肌;根据术前测得斜视度对眼内直肌进行截除及套环缝合,缝合前将缝线拉紧并固定于患儿眼内直肌肌止端;B组患儿行双眼内直肌截除术治疗,内直肌截除步骤同A组,为双眼操作。散瞳验光中,12~15岁患儿采用0.5%复方托吡卡胺滴眼液,年龄<12岁患儿采用1%阿托品眼用凝胶。近视患儿足矫配镜,远视患儿适度欠矫配镜,弱视患儿行弱视训练,保证最佳矫正视力达正常同龄儿童水平。
1.2.2 评价指标 (1)斜视度检查采用三棱镜交替遮盖法,测量33 cm和6 m斜视度。(2)视功能检查采用同视机,包括同时视、融合范围及立体视。(3)近距离立体视觉检查采用Titmus近立体视觉检查图,自然光线下在术前和术后12个月进行检查,其中,立体视锐度>60″为异常[6]。(4)手术效果评估包括欠矫、正位、过矫。其中,欠矫为外斜视≥-10△;正位为外斜视<-10△,内斜视≥+6△[7]。

2 结果
2.1 两组手术前后斜视度和眼位情况比较 A组术前、术后12个月的远近斜视度差分别为16.0(15.0,22.0)、5.0(3.0,6.0),B组分别为16.0(15.0,20.0)、3.0(2.0,5.0)。B组术后12个月远近斜视度差显著少于A组,组间比较,差异有统计学意义(P<0.05)。B组术后1周正位率显著低于A组,差异有统计学意义(P<0.05);两组术后3、6及12个月眼位情况比较,差异无统计学意义(P>0.05)。见表1。
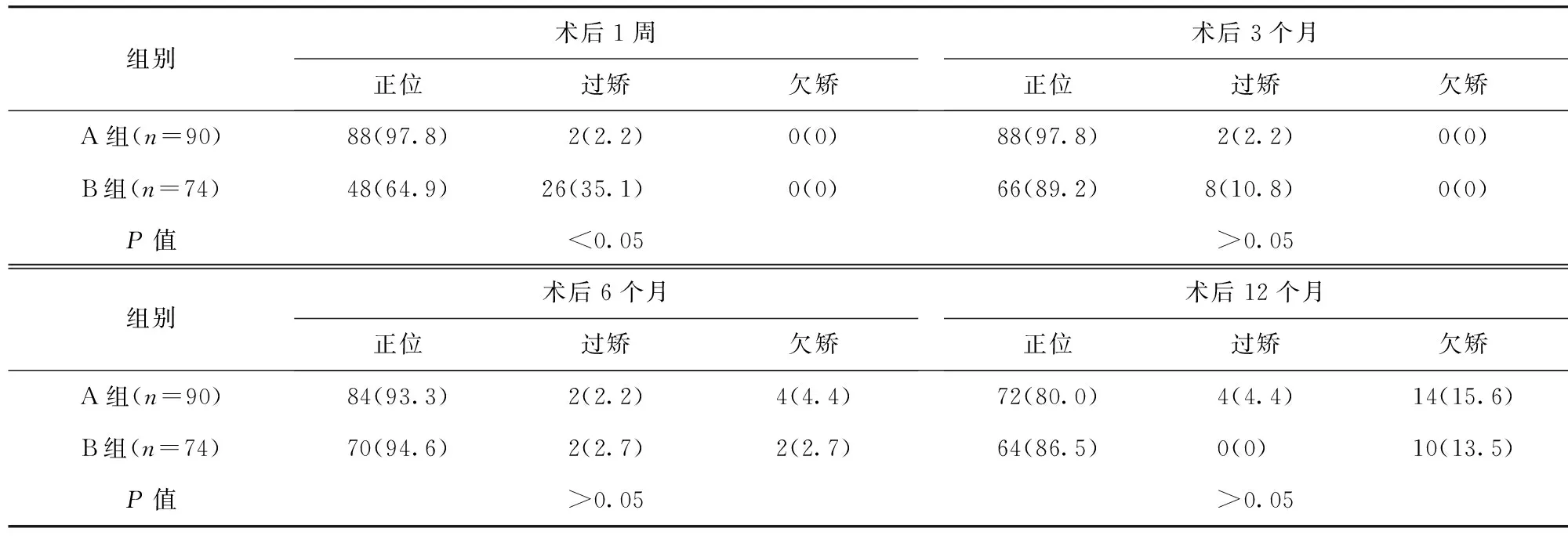
表1 两组手术前后眼位情况比较/例(百分率/%)
2.2 两组手术前后双眼视功能比较 两组手术前后双眼视功能分级情况比较,差异无统计学意义(P>0.05)。见表2。

表2 两组手术前后双眼视功能比较/例(百分率/%)
2.3 两组手术前后近立体视情况比较 两组手术前后近立体视情况比较,差异无统计学意义(P>0.05)。见表3。
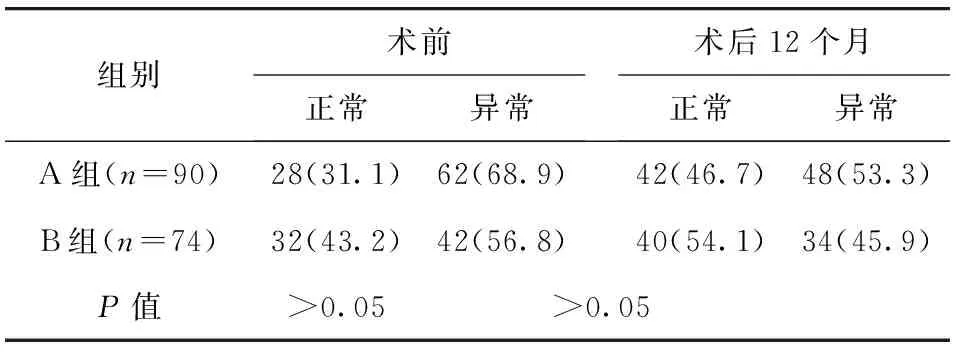
表3 两组手术前后近立体视情况比较/例(百分率/%)
3 讨论
目前,集合不足型IXT可采用外科术式包括单眼外直肌后徙+内直肌截除术、单眼内直肌截除术、双眼内直肌截除术等。主流观点认为,该类IXT治疗应以看近时所测得较大斜视度作为基础对内直肌进行加强,提高整体手术疗效[8-9]。本研究纳入患儿均属于中等程度斜视,更适合采用单眼内直肌截除+外直肌后徙术和双眼内直肌截除术,但两种术式在整体疗效及安全性方面是否存在差异尚无明确定论。
双眼内直肌截除术能够对称增强双眼内直肌力量,从而调节看近时斜视度,更适用于因内直肌功能不足所致的外斜视;同时,对称性手术更有助于促进双眼共同性运动生理平衡恢复,理论上更具有治疗合理性[10]。但近年来有研究报道,双眼内直肌截除术疗效个体间差异较大,远期疗效欠佳[11]。本研究结果发现,集合不足型IXT患儿接受双眼内直肌截除术治疗在早期易出现过矫,但术后3个月过矫程度明显改善,绝大部分可恢复正位状态;同时,随时间延长眼位呈外斜漂移变化,但患儿术后12个月的正位率仍维持在较高水平。笔者认为造成这一现象的可能原因包括:眼外肌力量主要受神经支配及肌肉长度影响,而静息眼位肌小节长度则能够调节肌肉张力;单纯内直肌截除术后短时间内因肌小节长度减少造成肌肉张力增加,而晚期肌小节长度恢复后肌肉张力下降,故患儿术后可见外斜回退倾向[12]。基础实验研究也提示,直肌截除术后可见暂时性肌纤维增粗,数周后肌纤维直径可恢复正常;同时,该术式仅造成双眼内直肌张力增加,但未加强肌肉功能,术后无法增加集合力且导致眼球外转受限,故术后看远易出现过矫问题,也减轻了术后外斜回退程度[13-14]。基于以上特点,笔者团队操作双眼内直肌截除术时手术量设计较为充足,故术后仅出现轻度过矫,且远期正位率较高,而外斜回退程度更轻。对于内直肌功能不足严重、看远斜视度小及视功能良好患儿,采用双眼内直肌截除术效果更佳。
本研究结果发现,单眼内直肌截除+外直肌后徙术后患儿斜视度较双眼内直肌截除术后明显增加,这主要与单眼内直肌截除+外直肌后徙术可实现对更大度数外斜视矫正有关。目前,临床并不推荐行超常量双眼内直肌切除,故对于外斜视度数较大者可通过单眼内直肌截除+外直肌后徙术处理。本研究结果还发现,单眼内直肌截除+外直肌后徙术后患儿短时间内存在较高正位率,但随时间延长逐渐出现外斜回退问题,术后12个月欠矫率较术后1周明显增加,造成这一现象主要原因为,解剖方面外直肌后徙从上影响眼球向外发展,看远/看近外直肌张力均明显不足,导致术后短期内直肌张力增加而外直肌张力降低,故术后短期眼位相对满意,但长时间后内直肌缰绳效应减弱,导致外斜回退率明显增加[15]。故对于看远斜视度较大、视功能较差或看近/看远斜视度相差较小的集合不足型IXT患儿,推荐采用单眼内直肌截除+外直肌后徙术。
术后视功能改善也是IXT患儿手术疗效评估的重要参考指标。IXT手术治疗最终目的是促进双眼单视功能恢复,而这对于小儿IXT尤为重要。IXT患儿具有一定控制力和融合潜力,如早期发现、早期手术,更有助于促进双眼视觉恢复,维持眼位稳定,从而避免或预防外斜视回退发生[16]。本研究结果发现,两组手术前后双眼视功能分级和近立体视情况比较,差异无统计学意义(P>0.05),提示单眼内直肌截除+外直肌后徙术和双眼内直肌截除均能够改善集合不足型IXT视功能,促进近立体视恢复正常,且两者整体疗效接近。有研究报道,IXT术后双眼视功能改善与发病年龄、术前眼位控制及双眼视觉损伤程度有关[17]。双内直肌截除术后因易出现过矫问题导致视功能恢复缓慢;而单眼内直肌截除+外直肌后徙术后因早期眼位较好,理论上更有助于促进视功能恢复。但是,本研究属于小样本单中心报道,且纳入患儿年龄较小,对同视机和立体图检查配合度相对较差,可能影响结论准确性,故上述两种术式对于患儿视功能恢复的影响尚不确定。
综上所述,双眼内直肌截除术与单眼内直肌截除+外直肌后徙术对小儿集合不足型IXT患儿视觉功能的影响无显著性差异。

