浅论医保基金监督条例下的医院医保内部治理
邓素彤 欧 凡 张倩莹
1 广东省人民医院//广东省医学科学院 广东广州 510080; 2 中山大学附属肿瘤医院 广东广州 510060
近年,国家持续加大医疗、医保、医药联动改革力度,完善基本医保和分级诊疗制度,发展互联网+医疗健康等方面取得新突破。2021年5月,备受社会关注的医疗保障基金监管制度体系改革迈出重要步伐,《医疗保障基金使用监督管理条例》正式实施,12月1日国家医疗保障局研究起草了《医疗保障基金飞行检查管理办法(征求意见稿)》,旨在保障医保基金安全,促进基金有效使用。
医保基金是百姓的“看病钱”“救命钱”,涉及百姓切身利益。但是,医保基金使用主体多、链条长、风险点多、监管难度大,欺诈骗保问题持续高发频发,监管形势一直比较严峻。 2020年,国家医保局会同卫生健康部门检查了定点医药机构60余万家,加上定点医疗机构自查,共处理违法违规违约定点医药机构40余万家,追回医保基金223.1亿元。
《条例》的出台对于依法加强医保基金使用的监管具有重要意义,同时,对于医疗机构依法合规规范使用医保基金,用好管好老百姓的“救命钱”也至关重要。医疗机构如何对标《条例》,做好内部管理,可以从以下几个方面进行:
1 加强内部管理体系建设
全民医保的时代已来临,医保精细化管理对医院的要求越来越高,加强自身的建设、科学合理地提高医保管理水平,是新时期医院所面临的新的挑战。首要建立规范的、完善的、科学的管理体系势在必行。图1是广东省某三甲医院的医保管理体系。

图1 医保管理体系
建议医疗机构以委员会-医保管理部门-临床科室三级作为医保管理体系,成立以主管副院长为组长的管理委员会,统筹医保、医疗、病案、信息、财务、药品、设备、纪检等多部门联合管理,构建合理的激励机制,理顺医保精细化管理流程。日常医保管理由医保管理部门负责,医保政策的实施、病患的管理等通过科室质控员具体负责各临床科室的管理,通过这种三级管理模式使医保政策深入到一线医护药技人员。
2 建立内部医保基金管理制度
采取分管院领导与行政职能处室监管负责制。临床科室主任负有管理责任。医保责任医师负有直接责任。对于差错违规行为,按上级医保部门认定金额的2倍,扣罚直接责任人50%、科主任10%,其余由科室承担。对于骗保违法行为,按上级医保部门认定金额的5倍,扣罚直接责任人50%、科主任10%,其余由科室承担。
2.1 差错违规行为
按上级医保部门认定金额的2倍,扣罚直接责任人50%、科主任10%,其余由科室承担。包括:
①分解住院、挂床住院;
②违反诊疗规范过度诊疗、过度检查、分解处方、超量开药、重复开药或者提供其他不必要的医药服务;
③重复收费、超标准收费、分解项目收费;
④串换药品、医用耗材、诊疗项目和服务设施;
⑤为参保人员利用其享受医疗保障待遇的机会转卖药品,接受返还现金、实物或者获得其他非法利益提供便利;
⑥将不属于医疗保障基金支付范围的医药费用纳入医疗保障基金结算;
⑦造成医疗保障基金损失的其他违法行为。
2.2 骗保行为
按上级医保部门认定金额的5倍,扣罚直接责任人50%、科主任10%,其余由科室承担。
①诱导、协助他人冒名或者虚假就医、购药,提供虚假证明材料,或者串通他人虚开费用单据;
②伪造、变造、隐匿、涂改、销毁医学文书、医学证明、会计凭证、电子信息等有关资料;
③虚构医药服务项目;
④其他骗取医疗保障基金支出的行为。
3 加强智能化管控手段
近期,最高人民法院下发了《关于发挥审判职能作用 依法严惩医保骗保犯罪的通知》,要求全国法院切实提高政治站位,充分认识依法惩治医保骗保犯罪的重要意义,依法加大惩处医保骗保犯罪力度,为维护国家医疗保障制度健康持续发展提供有力司法保障。最高人民法院刑事审判第三庭收集编写了7件2017年以来人民法院审结的医保骗保犯罪典型案例,并予以公布。这些案例从多个角度反映了医保骗保犯罪的行为手段及其社会危害性,对医疗机构进行内部监管,有很大的借鉴意义。
医疗质量是医院的生命线,在保证核心医疗制度执行、诊疗技术水平、护理质量等等的基础上,医保应加强智能化管控手段。医保管理注重的是结算类型是否合理、收费是否合理、是否存在低标准住院,大额病例检查、出入院管理等等。监管的重点是合理性。
3.1 加强患者身份核对
曾望清诈骗案。2017年7月,被告人相互邀约,分工负责,有组织地在湖北省大悟县实施利用虚假医疗资料骗取医疗保障金犯罪活动。两年间,借用了当地七十余名医保参保人员的居民身份证和农村商业银行卡,用于伪造虚假住院病历等医保报销资料。拿到大悟县医疗保障局和中华联合财产保险股份有限公司大悟支公司办理医保结算和大病保险理赔,共计骗取医疗保险金和大病保险102.5万余元,诈骗所得由参与各方按比例分成。
这个案例告诫医疗机构:应做好身份实名核对工作,从挂号、就诊、收费,都必须出示医保卡、身份证或电子医保凭证,医院应要求相关岗位的工作人员认真核对参保人身份,做到人证相符。同时,借助信息化手段,自动读取身份信息,在与医保信息不相符的情况下,提示参保人尽快修正错误。图2是患者身份信息和医保信息的对碰图由于参保人可能是老年人、未成年人、行动不便,有可能出现代开药的行为。《条例》第十七条明确规定:参保人员应当持本人医疗保障凭证就医、购药,并主动出示接受查验。参保人员应当妥善保管本人医疗保障凭证,防止他人冒名使用。因特殊原因需要委托他人代为购药的,应当提供委托人和受托人的身份证明。

图2 身份信息和医保信息对碰图
医疗机构应当加强宣传,直接面对患者的临床医生应当认真执行。
3.2 不定期自查挂床住院
马良、郭万灵诈骗案。该案是民营医院以“挂空床”的方式虚构医药费用,骗取医疗保障基金的典型案例。近年来,大量民营资金进入医疗行业,特别是面向老年人群体的医养护理型医院发展迅速,但行业发展质量参差不齐。部分民营医疗机构为获取非法利益,将目光锁定老年人群体身上,利用老年人违法认知不足、警惕不高等,骗取医疗保障基金。医院的股东、管理者,组织医护人员,拉拢、利用老年人使用医保卡虚假治疗,非法侵吞国家巨额医疗保障基金,严重扰乱民营医疗行业发展,社会危害性大,依法应予惩处。根据刑法规定,单位不能成为诈骗罪的犯罪主体,但可依法对单位负责人追究刑事责任。
这个案例告诫医疗机构:应不定期自查,可在夜间或非工作日突击前往临床病区,核对空床是否有登记住院参保人,或要求参保人出示医保卡核对身份,做到人床相符、人证相符。可设计类似表格,由医保管理部门登记(表1)。

表1 人床相符、人证相符核对表
3.3 合理检查、合理治疗、合理用药
金叶、张川、高峰、陶玉铨、顾翠霞诈骗案。本案是医疗机构以小额处方为病人治疗,以大额处方虚增药品金额,骗取医疗保障基金的典型案例。医疗机构应当加强行业自律和自我约束,规范医药服务行为,合理、如实提供医药服务,并如实出具费用单据和相关资料,不得串换药品、诊疗项目。
为了更好的指导科室做好医疗费用控制,对过往的事后监管提前到事前、事中、事后管理,原来粗犷型管理向精细型管理转变,在信息处的配合与支持下,全方位的实行医保控费监控。费用监控系统通过全院医保费用情况,可展开到全院各临床二级科室,通过权限设定,科主任可看到本科室的不同类型医保病人的使用情况,可通过合理收治病人、调整治疗方案、选择适宜的药品与材料,合理的控制医疗费用的使用。
对于各病种,制订全院医保管理标准体系,包括已颁发的15项医保信息业务编码规范、各病种的标准分值和预测次均费用。尤其是各病种的预测次均费用,是综合公开的医保计算公式以及我院历史医保费用数据,通过创建的预测分析模型,推断出各病种的次均费用,设立标准化目标,有效地为临床医师提供参考价值。
3.4 智能审核
在院方,物价管理部门要核对医疗收费是否合理,药品设备医保管理部门要核对三个目录匹配是否正确。需要各部门如医务、计财、临床科室等的通力配合,更需要加强智能化信息系统建设。
3.4.1 医嘱界面直接调用审核规则 由于医保系统还未能直接嵌套至医生诊间,返回错误比较晚,有条件的医疗机构应当在医嘱界面就直接调用审核规则(见图3)。
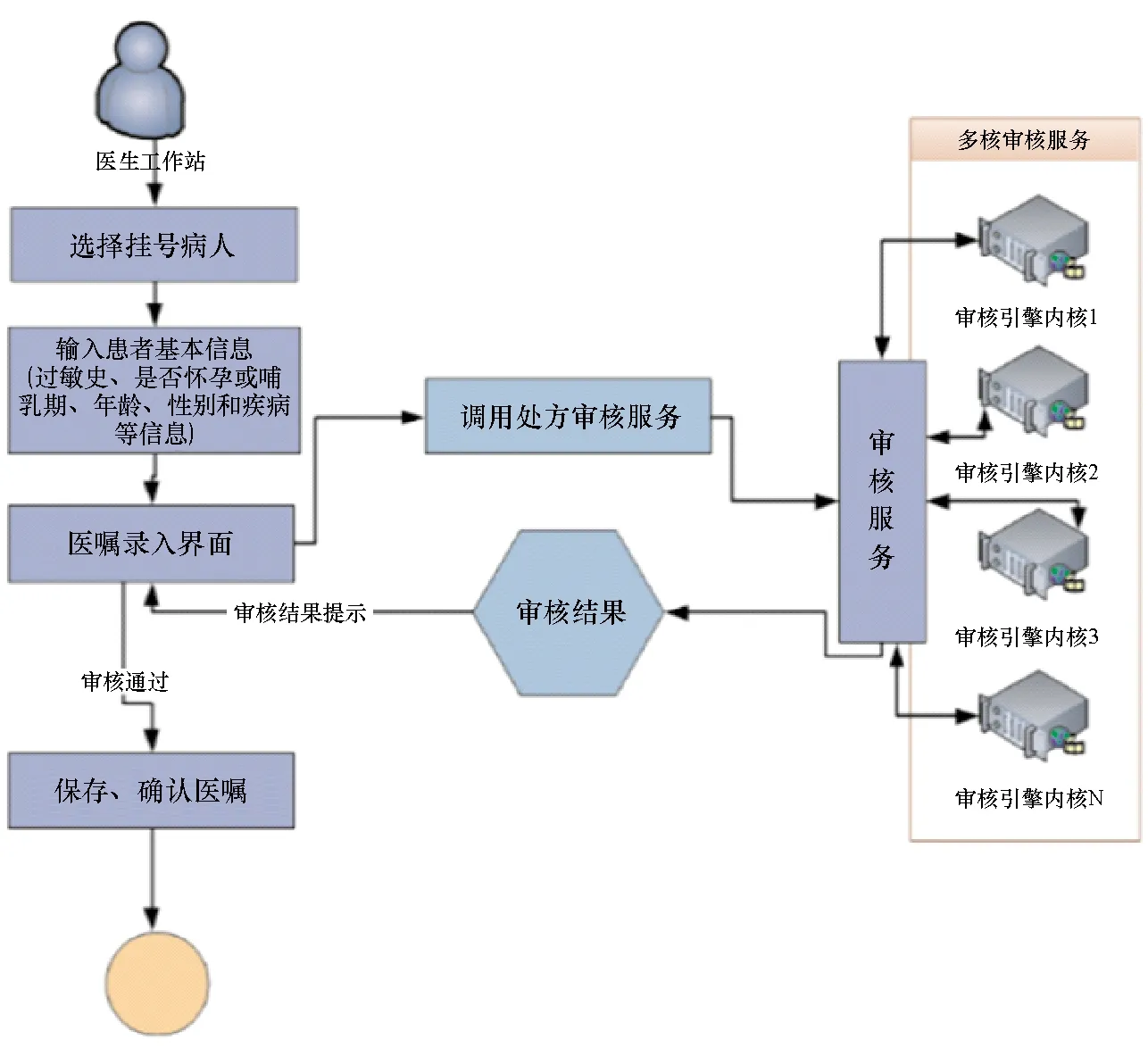
图3 医嘱界面调用流程图
3.4.2 针对常见错误建立审核规则 通过建立审核规则列表(表2),选择适合医院临床实际情况、容易出现问题的的11条规则,在医生的工作界面提示,将可疑情况提到事前、事中解决,提高了医保管理的有效率。
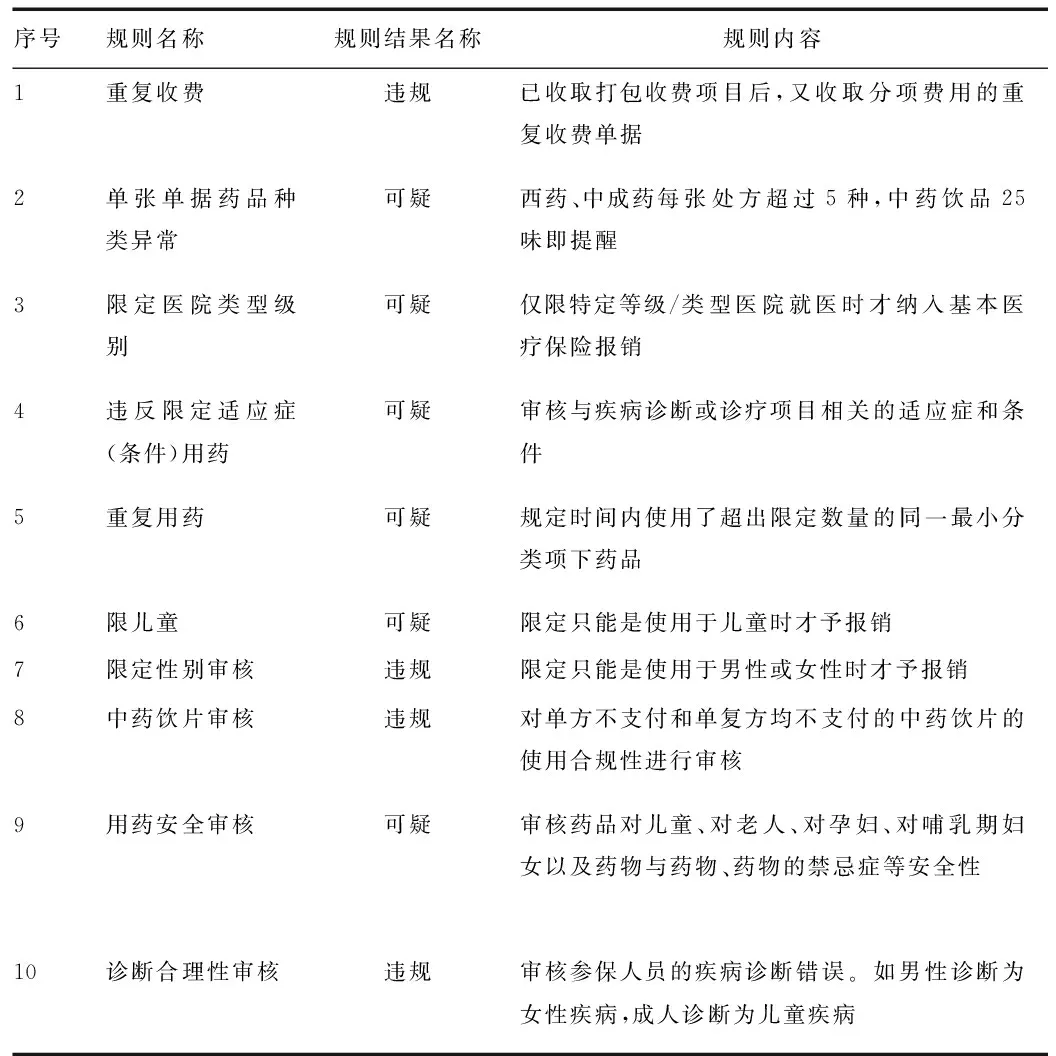
表2 智能审核上线规则表
4 夯实病案质控基础
《国家医疗保障局关于印发DRG/DIP支付方式改革三年行动计划的通知》(医保发〔2021〕48号)已颁布,该文件中指出:从2022到2024年,全面完成DRG/DIP付费方式改革任务,推动医保高质量发展。到2024年底,全国所有统筹地区全部开展DRG/DIP付费方式改革工作,先期启动试点地区不断巩固改革成果;到2025年底,DRG/DIP支付方式覆盖所有符合条件的开展住院服务的医疗机构,基本实现病种、医保基金全覆盖。
DRG/DIP是以病案首页为基础的支付方式改革。病历内涵是病案首页数据的支撑,其重要性地位亦不言而喻。医疗机构如何避免病案首页高套分值、低配分值非常重要。
医疗机构应当遵照病案质量控制和DIP相关法律、法规、临床诊疗指南、医疗技术操作规范和行业标准等,建立健全医院病案质量控制各项规章制度,建立与之相应的工作方案、操作规程、质量控制标准等可操作性文件(图4),并定期审核、及时修订和完善不适用内容。

图4 病案质量控制工作流程
病案质量评价标准应依据《病历书写基本规范》《医疗质量安全核心制度要点》《电子病历应用管理规范(试行)》《住院病案首页数据质量管理与控制指标(2016版)》《住院病案书写质量评估标准》《住院病案首页部分项目填写说明》《住院病案首页数据填写质量规范(暂行)》,以及《三级医院评审标准(2020年版)》进行制定。
4.1 入院记录监管要点
①入院记录,特别是主诉、现病史、既往史的记录应客观、详细、准确,不出现逻辑错误。
②规范意外伤害入院记录,对意外伤害患者致伤原因、时间、地点、致伤机制及处理过程应描述详细。
4.2 病程记录监管要点
①病程记录中有支持出院诊断的相关内容,升级诊断应在病程记录中详细记载相关依据。
②病情描述详细,应与医嘱护理级别相吻合。
③重大及关键检查项目,包括CT、MRI、病理、细菌培养等,要求医嘱、报告单完整,检查结果及分析在病程记录中有相应记录。重复多次的检查项目应在病程记录中载明原因。
④抗菌药物使用记录要求医嘱完整,使用情况在病程记录中有相应记录。
⑤恶性肿瘤化学治疗记录要求医嘱完整,使用情况在病程记录中有相应记录,与首页化疗记录相符;恶性肿瘤放射治疗记录要求医嘱(治疗单)完整,使用情况在病程记录中有相应记录,与首页放疗记录相符。
⑥临床用血相关记录要求输血知情同意书、医嘱、发血单、输血记录、输血疗效评估等相关内容符合规范。
⑦抢救记录要求医嘱完整、抢救记录的书写时限和内容符合规范,与首页抢救及成功次数相符。
⑧理疗记录要求理疗医嘱与治疗时间吻合,病程记录中有相应记录。
⑨操作相关记录要求操作医嘱、操作记录符合规范,操作内容与操作名称相符,与首页操作信息一致。
⑩病程记录应记录重要医嘱的更改及原因;医师查房记录要求及时、完整、规范;会诊记录要求医嘱完整、病程记录中有相应记录。
4.3 围术期记录监管要点
①手术相关记录要求手术医嘱、术前讨论、手术记录、手术安全核查表等手术相关内容符合规范,手术内容与手术名称相符,与首页手术信息一致。
②植入物相关记录要求植入物种类和数量等情况在手术记录或病程记录中有相应记录。
4.4 知情告知监管要点
各类告知书齐全、符合规范。除急诊、抢救等特殊情形外,使用自费项目应有患者或者其近亲属、监护人签署意见并签名的知情同意书。
4.5 出院(死亡)记录监管要点
诊疗经过记载完整、规范。出院诊断与首页相一致。
4.6 医嘱、报告单、护理记录监管要点
①医嘱开具或停止时间具体到时分。
②检查报告单齐全,内容规范,并与病程记录、医嘱一致。
③诊疗医嘱与病程记录相一致。
④护理记录与医疗记录相一致。
5 深入广泛的宣传培训
通过宣传培训让医务人员掌握DIP的结算要点、清算规则、监督考核细则等,提高临床医务人员的政策理论水平和实际操作能力,让医务人员充分了解和理解DIP,促进DIP在定点医疗机构合理、合规、合法开展。
①根据DIP政策规则编制并印发宣传手册;
②通过海报、展板等宣传方式进行政策运行前的宣传告知;
③充分利用新媒体传播平台,如在定点医疗机构官网上开辟专栏或在定点医疗机构微信公众号等进行DIP的宣传;
④对临床科室采取举办政策培训班、座谈交流会或利用早交班时间到临床科室做专项辅导等方式进行DIP的宣传;
⑤通过线下考核与线上答题等形式,对医生掌握DIP的情况进行考查。并对考查结果进行分析,针对医生易错的知识点进行专项再培训。
6 结论
《医疗保障基金使用监督管理条例》的出台进一步提高了对医疗机构的管理要求。医疗机构不能将《条例》视为紧箍咒,消极抵触,而是应将条例视为金箍棒。通过加强内部治理,建好管理体系、加强内部培训、借助智能化手段,由手工粗犷型向精细化管理过度,合理科学的进行费用控制,守好用好人民的救命钱。

