鼻窦炎患者鼻内镜术中扩大上颌窦自然口联合泪前隐窝入路的手术效果分析
张志宗 天津市黄河医院耳鼻咽喉科 300110
真菌性鼻窦炎是由于真菌感染鼻窦、鼻腔引起的传染性和/或过敏性疾病,可分为侵袭性及非侵袭性真菌性鼻窦炎,后者包括腐生真菌感染、真菌球及过敏性真菌性鼻窦炎[1-2]。临床主要采用鼻内镜下上颌窦自然开口扩大术治疗非侵袭性真菌性鼻窦炎,可有效清除病灶,但术中仍存在一定盲区,难以观察及处理上颌窦下壁、前壁及内侧壁交界处的病变,导致病变组织无法彻底清除,术后复发的发生风险增加[3]。泪前隐窝入路切除术可充分暴露病变部位,便于清除病变组织,同时可以保存鼻腔、鼻甲以及泪囊结构与功能的完整性[4]。本文旨在探讨鼻内镜下泪前隐窝入路切除术联合上颌窦自然开口扩大术治疗非侵袭性真菌性鼻窦炎患者的疗效,为其临床治疗提供参考依据,现将结果报道如下。
1 资料与方法
1.1 一般资料 选取2018年1月—2020年6月在我院诊治的非侵袭性真菌性鼻窦炎患者116例,并采用随机数字表法将其分为对照组(n=58)和观察组(n=58)。两组患者一般资料比较无显著差异(P>0.05),具有可比性,见表1。本研究由我院伦理委员会批准通过,所有患者均自愿参与并签署知情同意书。

表1 两组一般资料比较
1.2 纳入、排除标准 (1)纳入标准:非侵袭性真菌性鼻窦炎符合《中国慢性鼻窦炎诊断和治疗指南(2018)》[5]中的诊断标准,且经CT确诊;接受手术治疗者。(2)排除标准:侵袭性真菌性鼻窦炎患者;既往有鼻窦手术史者;恶性肿瘤患者;凝血功能异常者;存在严重心、肝、肾功能不全者;患有其他鼻窦疾病者。
1.3 方法 对照组采用鼻内镜下上颌窦自然开口扩大术:术前患者行鼻内镜及CT检查,以明确病变所在位置及其范围,然后于鼻内镜下切除中鼻道息肉及钩突,对中鼻道处的病变进行处理并将病变黏膜去除,随后,将上颌窦自然开口扩大,长度为1~2cm,于鼻内镜下清理窦腔内的真菌团块,并将脓性分泌物及病变黏膜清除,尽可能使可逆转的黏膜或窦内正常组织得以保留。观察组采用鼻内镜下泪前隐窝入路切除术联合上颌窦自然开口扩大术:术前及上颌窦自然开口扩大术操作均与对照组一致,扩大上颌窦自然开口后,沿下鼻甲前缘经鼻底做一弧形切口,沿切口将黏骨膜切开并分离,彻底清除下鼻甲附着组织,将黏骨膜分离,经下鼻甲根部将骨性上颌窦内侧壁凿除,并于鼻泪管鼻腔开口处取手术切口,使骨性鼻泪管下端开放,将下鼻甲瓣复位至膜性鼻泪管,使骨性鼻泪管得以充分暴露,然后经泪前隐窝进入上颌窦腔,将骨窗扩大,于鼻内镜下将病灶清除。所有手术均为同一组医师完成。术后,两组患者均给予常规冲洗鼻腔、止血、口服药物。
1.4 观察指标 (1)手术情况:观察对比两组患者手术时间、术中出血量及住院时间。(2)临床症状评分:采用视觉模拟评分(VAS)量表[6]评价两组患者疼痛程度,分值为0~10分。轻度:<3分,尚可忍受;中度:4~6分,对睡眠产生影响,但可忍受;重度:7~10分,明显不适,无法忍受且影响正常生活。采用鼻窦Lund-Mackay评分[7]评价两组患者疾病严重程度。总分为0~24分:①评估两侧鼻窦CT图像:窦腔内无浑浊为0分,有浑浊为1分,完全浑浊为2分;②评估两侧窦口鼻道复合体有无阻塞:无阻塞为0分,有阻塞为2分。总分为上述评分之和,总分越高提示患者疾病越严重。采用Lund-Kennedy评分[7]评价两组患者病情:①鼻息肉:0~12分,无鼻息肉为0分,未超出中鼻道为1分,超出中鼻道为2分;②水肿:无水肿为0分,轻度为1分,重度为2分;③分泌物:无分泌物为1分,清水样分泌物为1分,脓性分泌物为2分。总分为上述评分之和,总分越低提示患者病情恢复越好。(3)生活质量:采用SNOT-20评分[8]对两组患者生活质量进行评价。根据流鼻涕、头昏、耳闷胀、头面部疼痛及压迫感、难以入睡、半夜易醒等20个鼻部症状词条进行评估,单个词条分为无(0分)、轻(1分)、中(2分)、重(3分)4个等级,总分为60分,总分越高提示患者生活质量越差。采用SF-36评分[9]对两组患者生活质量进行评价。该量表包括8个领域,总分为0~100分,总分越高提示患者生活质量越好。(4)并发症发生情况及复发率:观察两组患者鼻腔粘连、鼻泪管损伤及面部肿胀等并发症情况及鼻窦炎复发率。
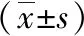
2 结果
2.1 两组手术情况比较 观察组手术时间、住院时间明显短于对照组,术中出血量明显少于对照组(P<0.05),见表2。

表2 两组手术情况比较
2.2 两组患者临床症状评分比较 两组患者术前VAS、Lund-Mackay及Lund-Kennedy评分比较无显著差异(P>0.05)。两组患者术后VAS、Lund-Mackay及Lund-Kennedy评分较术前明显降低,且观察组较对照组明显降低(P<0.05),见表3。
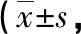
表3 两组患者临床症状评分比较分)
2.3 两组患者SNOT-20及SF-36评分比较 两组患者术前SNOT-20、SF-36评分比较无显著差异(P>0.05)。术后,两组患者SNOT-20评分较术前明显降低,SF-36评分较术前明显升高(P<0.05),且观察组SNOT-20评分较对照组明显降低,SF-36评分较对照组明显升高(P<0.05),见表4。
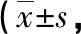
表4 两组患者SNOT-20及SF-36评分比较分)
2.4 两组并发症发生情况及复发率比较 观察组并发症发生率、复发率明显低于对照组(P<0.05),见表5。

表5 两组并发症发生情况及复发率比较[n(%)]
3 讨论
真菌可作为正常菌群生存于人体鼻腔内,但当机体受到外界环境、气候等因素影响时,鼻窦黏膜产生炎症反应,引发鼻窦黏膜水肿,造成鼻窦口狭窄或阻塞,导致窦腔内出现分泌物潴留、低氧、pH值降低及黏稠度增加等,为真菌细胞提供了良好的生长繁殖环境,最终引发真菌性鼻窦炎[10]。非侵袭性真菌性鼻窦炎患者以流鼻涕、鼻塞、嗅觉减退及头痛等为临床表现,若病情加重,会对患者视力及呼吸道功能造成一定的损伤[11]。随着微创手术的不断发展与成熟,鼻内镜手术成为临床治疗非侵袭性真菌性鼻窦炎的首选术式,其可在鼻内镜下清晰地观察病变,便于开放鼻窦口,将病变组织清除干净,从而改善鼻窦引流,同时还可以尽量保留正常组织结构及功能[12]。本文结果表明,鼻内镜下泪前隐窝入路切除术联合上颌窦自然开口扩大术治疗非侵袭性真菌性鼻窦炎患者疗效更好。
本文结果显示,与对照组相比,观察组手术时间与住院时间短、术中出血量少,说明鼻内镜下泪前隐窝入路切除术联合上颌窦自然开口扩大术手术时间短、出血量较少,患者术后恢复快。上颌窦自然开口扩大术难以观察及处理上颌窦内壁、前壁及泪前隐窝等部位的病灶,术中需使用多角度的器械进行操作,对鼻窦造成的损伤较大,因而术中出血量大,手术时间长,患者术后恢复慢。而相较于上颌窦自然开口扩大术,泪前隐窝入路切除术可扩大泪前隐窝,充分显露整个上颌窦腔,弥补上颌窦自然开口扩大术手术视野不足的弊端,消除手术视野死角,且鼻内镜下可将放大的鼻腔、鼻窦结构清晰地展现在监视器上,提供良好的照明及清晰的手术术野,医师可采用精细器械准确地将病变组织切除;同时还可直达病灶,将鼻窦开口扩大,清除鼻窦内真菌团块,维持鼻窦引流通畅,破坏真菌生长所需的低氧环境,进而改善鼻窦生理功能[13]。
另外,本文结果发现,两组患者术后VAS、Lund-Mackay、Lund-Kennedy及SNOT-20评分明显降低,SF-36评分明显升高,且观察组上述指标改善情况明显优于对照组,说明鼻内镜下泪前隐窝入路切除术联合上颌窦自然开口扩大术治疗非侵袭性真菌性鼻窦炎患者,可缓解患者疼痛,改善临床症状及提高生活质量。泪前隐窝入路切除术可通过下壁骨甲瓣,扩大手术视野,使上颌窦充分暴露,不留死角,并开放牙槽及泪前隐窝,有利于全面清除病变组织,患者术后恢复较快[14-15]。同时,泪前隐窝入路切除术中可最大限度地保留窦腔内的正常黏膜,且通过对鼻泪管和下鼻甲的移位,可保护鼻腔和鼻泪管的结构与功能,避免损伤后引起鼻泪管狭窄和闭锁,进而有效促进患者康复[16]。此外,本文结果显示,观察组并发症发生率、复发率明显低于对照组,说明鼻内镜下泪前隐窝入路切除术联合上颌窦自然开口扩大术治疗非侵袭性真菌性鼻窦炎患者疗效可靠,且具有一定安全性。
综上所述,鼻内镜下泪前隐窝入路切除术联合上颌窦自然开口扩大术治疗非侵袭性真菌性鼻窦炎患者效果较好,能够缓解患者疼痛感及临床症状,提高患者生活质量,降低并发症发生率及减少复发。

