外伤性慢性重度肛管直肠狭窄的诊疗策略(附3例病例报道)
张恒,任东林,苏丹,刘访
中山大学附属第六医院肛肠外科 广东 广州 510655
肛管直肠狭窄是指由于各种因素导致的肛管直肠环以下末端消化道内径缩小,导致粪便变细、排粪困难甚至无法排粪的一类疾病。根据发病机制的不同,可分为原发性和继发性肛管直肠狭窄[1]。继发于外源性损伤的肛管直肠狭窄是肛肠外科最常见的类型,主要包括医源性狭窄和外伤性狭窄。近年来,由于其他肛肠外科手术(如,痔切除术、PPH、肛裂切除术)操作规范化以及以皮瓣成形术为代表的肛门成形术的普及应用,医源性肛管直肠狭窄的治疗效果良好[2-3]。但继发于车祸、火器伤或穿刺伤等的外伤性慢性肛管直肠狭窄仍是肛肠外科的一大难题,其临床治疗目前尚缺乏系统总结的文献报道。本文报告中山大学附属第六医院肛肠外科近年来成功治疗的3例外伤性慢性肛管直肠狭窄病例,总结并提出此类病例的临床诊疗策略,以供同道参考。
1 病例介绍
1.1 病例 1(下段肛管直肠瘢痕闭锁,正常中轴位)
患者男性,26岁,2020年1月18日因车祸导致全身多发伤、脾破裂、肛管直肠破裂并创伤性休克,于当地医院急诊行腹腔镜探查+脾切除+乙状结肠双腔造口+肛管直肠清创缝合术。2020年1月29日行全身多处坏死性筋膜炎切开清创引流+肛管直肠切开探查引流术,后经多疗程多发伤切口负压封闭引流(vacuum sealing drainage,VSD)护理,四肢及躯干创面愈合。后因肛管直肠切开处瘢痕愈合导致肛门闭锁于2020年3月来我院就诊。术前排粪造影+肛管MRI检查:肛门及下段肛管直肠完全闭锁(图1A)。肛提肌及肛管直肠环保留尚可,外括约肌主体部损毁。整体解剖结构维持中轴位,无侧向偏倚。2020年3月15日于我院行狭窄瘢痕切除+双侧“V—Y”皮瓣转移成形术。手术过程:首先沿肛门窝原位切除瘢痕闭锁段肠管(图1B),显露正常直肠残端(图1C)。然后沿直肠残端向近端游离约2 cm正常肠管,充分消毒手术创面后,设计双侧肛周“V—Y”皮瓣(图1D)并充分游离,最后间断缝合直肠残端和“V—Y”皮瓣,重建“新肛门”(图1E)。术后坚持扩肛2个月,确认“新肛门”无狭窄后关闭乙状结肠造口。术后半年“新肛门”形态良好(图1F),Wexner肛门失禁评分为3分,对稀水便控制能力稍差。

图1 病例 1手术前后图像
1.2 病例 2(下段肛管直肠瘢痕闭锁,中轴右偏位)
患者男性,51岁,于2019年5月7日因车祸导致骨盆粉碎性骨折、直肠重度裂伤、大面积皮肤撕脱伤并创伤性休克,于当地医院急诊行多发伤清创缝合+横结肠袢式造口术,病情平稳后分期行骨盆骨折重建术、会阴—下肢创面植皮术、尿道修补术,拟关闭造口时发现肛门闭锁,遂于2021年1月来我院就诊。入院后肛管MRI检查显示肛管直肠和外括约肌复合体完全损毁(图2A)、肛门瘢痕闭锁,残余直肠及肛提肌整体向右侧瘢痕区偏离(图2B)。术前评估直肠残端对应于尾骨水平,横结肠造口排粪造影显示直肠残端距离闭锁瘢痕处约4 cm(图2C)。逆行膀胱造影显示膀胱正常充盈,排尿过程顺利,未见尿道狭窄及渗漏。与病例1相比,病例2重建“新肛门”的手术难点在于:(1)右侧肛周会阴皮肤损伤范围广泛,瘢痕重,转移皮瓣供体质量较差,无法提供充足的全厚组织瓣(图3A);(2)肛提肌下方肠管及肌肉组织完全损毁,直肠残端距离表面瘢痕组织距离远,且正常骨盆中轴位畸形右偏,解剖过程没有明确定位标志物,探查显露正常直肠残端困难。针对以上情况,治疗团队于2021年1月14日行经骶尾—肛周—会阴联合入路肛管直肠瘢痕切除+近端直肠拖出吻合+肛管括约肌复合体修补术。手术过程:(1)沿闭锁的肛管直肠右偏侧,经括约肌外侧入路,作大小合适的骶尾—肛周—会阴部切口,沿坐骨肛管窝充分显露盆底瘢痕区域(图3B),以尾骨为解剖标志物定位“原肛提肌层面”(图3C)。(2)经闭锁肛门窝向右侧已显露的盆底瘢痕区域切除肛管直肠瘢痕组织(图3D、图3E)。(3)切除尾骨,有利于显露肛提肌上间隙。根据术前定位,在对应肛管直肠环上方分次、薄层切除瘢痕组织。同时,经造口远端行术中肠镜抵达直肠残端。在逐层切除深部瘢痕组织的过程中,利用肠镜光源逐步引导定位并显露直肠残端(图3F~3H)。(4)向直肠残端近端游离正常的肠管。直肠前壁游离是手术的难点之一,关键是在正确的组织间隙中进行游离。首先利用残端直肠指诊和适当张力牵拉的方式游离直肠前方间隙,避免尿道损伤(图3I)。为保证拖出的直肠残端的长度足够长,直肠前方游离至前列腺上方,直肠前壁完整保留邓氏筋膜(图3J)。直肠游离过程注意保留足够的直肠系膜(图3K)。(5)沿闭锁肛门窝切口游离双侧括约肌复合体断端(图3L)。间断折叠、缝合该断端[4],重建肛管直肠环(图3M)。肛管直肠环出口可容纳2指通过。(6)将经右侧括约肌外切口充分游离的直肠肠管经重建的肛管直肠环出口拖出,按Turbull-Cutait吻合[5]的方式重建“新肛门”(图3N、图3O)。术后1个月拖出直肠残端无回缩、坏死(图2D、图3P),行二期肛门成形术。术后坚持扩肛,于二期肛门成形术后2个月关闭横结肠造口,术后半年Wexner肛门失禁评分为2分,“新肛门”形态良好(图3Q)。

图2 病例 2术前和术后影像对比

图3 病例 2的手术相关情况
1.3 病例 3(中段直肠“管型”重度狭窄,中轴右偏位)
患者男性,16岁,2017年7月22日因车祸导致骨盆骨折、全身多发撕脱伤,于当地医院急诊行耻骨上膀胱造口+多发伤清创缝合术。2017年7月26日因“反复高热伴血便”于当地医院行剖腹探查+小肠造口术,术中未见腹腔内肠穿孔,可见多处腹膜后血肿形成。2017年8月1日因持续高热,于当地医院诊断为“盆腔脓肿”,行经直肠切开引流术时发现直肠右侧壁巨大缺损,可扪及骨折断端。后经多次引流手术盆腔脓肿消退。2017年12月至2018年2月先后于多家医院就诊,发现渐进性中段直肠狭窄,并直肠尿道瘘可能。2018年12月于上海某专科医院行后尿道成形术后恢复正常排尿,并拔除膀胱造口管。2019年4月患者希望关闭小肠造口并解决直肠狭窄,遂来我院就诊。入院后腹盆腔CT检查结果显示,中段直肠“管型”重度狭窄(图4A),肛管直肠整体向右前方偏离,并与尿道狭窄成形处粘连紧密(图4B)。左侧耻骨下支及耻骨联合处畸形愈合,左侧坐骨肛管窝丧失正常解剖形态。肛门及下段肛管直肠正常,双侧括约肌复合体保留较好。逆行膀胱造影显示无法完全置入6Fr尿管,后尿道修补段狭窄,造影剂缓慢通过后膀胱正常充盈,未见尿道直肠瘘形成(图4C)。泌尿系统B超显示排尿后未见残余尿量。该病例的手术难点在于:(1)狭窄段肠管前壁与尿道修补处粘连极度紧密,因尿道狭窄无法置入尿管,手术游离直肠前壁与尿道后壁时无标志物引导,下尿道损伤风险大;(2)肛管直肠向右前方偏离,左侧耻骨下支及耻骨联合处畸形愈合,左侧坐骨肛管窝丧失正常解剖形态,显露高位狭窄段肠管困难。针对以上情况,治疗团队于2019年4月15日行经骶尾—肛周联合入路直肠狭窄瘢痕切除+直肠端端吻合术。手术与病例2相似,采用患侧骶尾—肛周弧形切口充分显露盆底瘢痕区域,以尾骨为标志物定位“原肛提肌层面”。切除尾骨后在直肠指诊协助下薄层、分次切除瘢痕,显露狭窄段肠管(图5A、图5B)。确认狭窄段直肠后,分别沿直肠后方、双侧方向近端及远端直肠游离约4 cm肠管,保留足够的直肠系膜。借鉴克罗恩病小肠狭窄成形手术中的Heineke-Mikulicz成形术[6]的理念,在切除狭窄肠管过程中,保留该肠段前壁1/3左右、与尿道紧密粘连的瘢痕肠壁,只切除狭窄段肠管后2/3周径的瘢痕肠壁,再采用端端吻合的方式,横缝扩大吻合口内径(图5C~5E)。采用这种方式处理狭窄段肠管,可以避免因游离直肠前壁而损伤尿道的风险,有效解决了前述的第一个难点。术后2个月复查排粪造影显示直肠吻合口通畅,遂关闭小肠造口。术后1年再次复查排粪造影未见异常(图4D),Wexner肛门失禁评分为1分。

图4 病例 3术前和术后影像对比
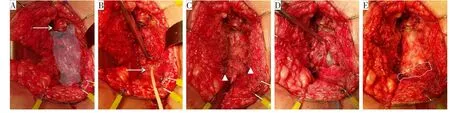
图5 病例 3的手术相关情况
2 讨论
随着急诊转运水平的提高,以及高级别生命支持治疗、广谱抗生素和直肠损伤后“4D”原则(Direct repair,Divert,Drain,Distal washout)[7-8]的应用,严重骨盆和会阴部损伤的死亡率显著下降[9]。在外伤性肛管直肠狭窄急诊处理过程中,由于组织损伤广泛,创面感染严重,损伤的肛管直肠及周围括约肌复合体难以在初期得到正确的治疗(如一期修补时机不明确,抢救过程中容易忽略对损伤的肛管直肠进行及时处理,恢复期容易遗漏扩肛治疗等),常常发展成为慢性重度肛管直肠狭窄。外伤性重度肛管直肠狭窄的主要特点:(1)长段的、高位的“管型”狭窄,甚至是完全肛门闭锁;(2)较重的括约肌损毁;(3)多数患者伴有同时性尿道慢性损伤(如,尿道瘘、尿道狭窄);(4)肛周、会阴和下肢区域广泛的瘢痕形成;(5)骨盆多发骨折导致的解剖形态畸形;(6)残留的碎骨片和各种瘘导致的顽固性慢性肛管直肠周围感染等。外伤性肛管直肠狭窄的治疗需要进行系统的评估,以制定个体化的治疗方案(如图6)。肛管直肠狭窄的特征评估(表1)包括狭窄程度、狭窄高度、狭窄长度[10]。肛管外括约肌复合体和肛提肌的损毁程度,毗邻区的脂肪结缔组织存留丰度也是重要的术前评价指标。术前逆行膀胱造影+排尿造影,肛管增强MRI和钡灌肠+排粪造影是提供上述信息有价值的检查组合。此外,对于完全肛门闭锁的患者,术前经会阴彩超标记正常肠管残端的投影区有助于术中切口设计。治疗外伤性肛管直肠狭窄前应遵循以下两个基本原则:(1)彻底清除肛周、盆腔慢性脓肿及去除引起感染的因素;(2)优先治疗尿道狭窄,膀胱、尿道瘘。目前,狭窄或闭锁肠段瘢痕组织切除、近端正常肠管游离和各种类型转移皮瓣(“V—Y”皮瓣、House皮瓣、菱形皮瓣、“S”皮瓣)是治疗外伤性肛管直肠狭窄的基本手术策略。

图6 外伤性肛管直肠狭窄的诊疗流程图

表1 肛管直肠狭窄的特征评估
本文针对外伤性慢性重度肛管直肠狭窄这一少见、疑难疾病进行了病例总结,以3例典型病例为切入点,由易到难展示了外伤性慢性重度肛管直肠狭窄的系统性诊疗流程。治疗团队根据各病例狭窄的类型、程度和高度,存留括约肌的程度及周围脂肪结缔组织的存留丰度来决定瘢痕段和直肠残端显露的手术入路及肠管、肛门重建的方式。病例1的狭窄段肠管位于骨盆中轴位,且周围肌肉发育良好,坐骨肛门窝脂肪存留丰度良好,因此采用原位瘢痕切除后可直接游离转移皮瓣重建“新肛门”。而对于肛管直肠已偏离骨盆中轴位,且周围脂肪肌肉组织损毁严重的病例2、病例3,沿患侧适当大小的探查切口更有利于深部直肠残端的显露。此外,良好的手术视野也有利于肛管括约肌复合体肌肉断端的显露和修补。对于不适合直接采用皮瓣转移肛门成形术的患者,充分游离近端肠管后施行各种类型的肠吻合术是重建“新肛门”的合适治疗方式。此外,对于一些病例,在术中同时联合肠吻合术和皮瓣成形术,可以塑造更高质量的“新肛门”。
不规范的急诊期处理是导致外伤性慢性重度肛管直肠狭窄的重要原因。外伤性慢性重度肛管直肠狭窄的处理非常棘手,因此降低该类狭窄的发生率尤为重要。创伤初期正确评估是否可同时修补肛管直肠和肛门缺损,及时行转流性造口(首选横结肠造口);对于无法一期修补的肛管直肠缺损,及时采用预防肛管直肠瘢痕狭窄的治疗措施(如,早期留置支架管、定期扩肛等),可有效降低外伤性慢性重度肛管直肠狭窄和完全肛门闭锁的发生率。
利益冲突声明全体作者均声明不存在与本文相关的利益冲突。