筋膜外全子宫加双附件切除术对Ⅰa期高分化子宫内膜样腺癌患者生活质量的影响
张 雯,吴衡慧,杜近云
(1.柘城县人民医院妇科 河南 柘城 476000;2.河南省人民医院妇科,河南 郑州 450003)
子宫内膜样腺癌(endometrioid adenocarcinoma,EA)多数为腺癌,近些年其发病率有上升趋势,每年约有20万新发病例,目前仅次于宫颈癌[1-2]。其中Ⅰ期5 a生存率为80%~90%,若发生宫颈下受累则降低至67%~77%,因此早期诊治对改善预后及延长生存期具有积极意义[3]。目前手术是治疗子宫内膜癌重要手段,但其极易通过淋巴结发生转移,既往研究认为,腹主动脉旁及盆腔内淋巴结转移是重要分期指标之一,但迄今为止,Ⅰ期子宫内膜癌是否需要接受腹主动脉旁及盆腔内淋巴结清扫术,临床尚存在较大争议[4-5]。有学者认为对Ⅰ期子宫内膜癌患者实施淋巴结切除,属于过度治疗,不仅增加患者痛苦及经济负担,而且对改善预后意义不大[6-7]。为此本研究将筋膜外全子宫+双附件切除术应用于Ⅰa期高分化EA患者,观察其对生活质量的影响,现报道如下。
1 资料与方法
1.1 一般资料选取2018年2月至2020年2月柘城县人民医院收治并经病理证实的Ⅰ期高分化EA患者134例作为研究对象,所有患者肿瘤仅限于黏膜层。所有入组患者均签署研究知情同意书,且研究已获得医院伦理委员会的审核批准。依据手术方式不同分为2组,每组50例。2组患者年龄、孕激素治疗、体质量、合并疾病等临床资料比较差异无统计学意义(P>0.05),具有可比性。
1.2 治疗方法
1.2.1 试验组 予以筋膜外全子宫+双附件切除治疗,取仰卧位,全麻,在下腹部正中作10 cm左右纵切口,逐一切开皮肤,钝性分离腹直肌,充分显露腹腔。取腹腔、盆腔冲洗液,立即接受细胞学检查,后对整个腹腔进行仔细观察,通过触诊判断盆腔及主动脉旁可疑淋巴结及其增大情况。用中弯钳夹持圆韧带,在中间离断,处理残端,并夹持卵巢固有韧带及输卵管峡部,在阔韧带无血管区域离断,切除双侧附件,将膀胱推向宫颈外口处,将子宫两侧疏松组织分离,显露并切断相关血管,处理主韧带、宫骶韧带,用纱布垫于宫颈口,在宫颈前壁纵形切开宫颈外口、宫颈,残端用组织钳钳夹,环形剪开阴道穹隆,切除子宫,夹闭阴道残端,残端用1号线缝合,用质量分数0.5%活力碘消毒并填埋至阴道,宫颈筋膜、腹膜用4号线间断缝合,并于后腹膜外包埋残端。
1.2.2 对照组 予以筋膜外全子宫+双附件切除+盆腔淋巴清扫术治疗,在试验组手术基础上,切除子宫及两侧附件后,观察子宫肌层浸润情况,清除淋巴结,送病理检查。
1.3 观察指标围手术期情况,主要包括手术用时、术中失血量、住院时间等;术后并发症发生情况;术后随访1 a后采用简明健康状况调查量表(SF-36)[8]从躯体活力、心理健康、生理职能、躯体疼痛、总体健康等方面评估患者生活质量,各项评分越高,生活质量越好;术后随访2 a,观察并记录患者生存及复发情况。2组所有观察指标均进行比较分析。
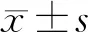
2 结果
2.1 2组围手术期情况比较试验组手术用时、术中失血量、住院时间均少于对照组,差异均有统计学意义(t=14.237,P<0.001;t=9.689,P<0.001;t=10.911,P<0.001)。见表1。

表1 2组围手术期情况比较
2.2 2组术后并发症比较试验组术后并发症发生率为4.00%,低于对照组的20.00%,差异有统计学意义(χ2=6.061,P=0.014)。见表2。

表2 2组术后并发症比较 n(%)
2.3 2组SF-36评分比较术后12个月,试验组SF-36量表躯体活力、心理健康、生理职能、躯体疼痛、总体健康评分均高于对照组,差异均有统计学意义(t=7.022,P<0.001;t=6.658,P<0.001;t=14.870,P<0.001;t=6.040,P<0.001;t=11.758,P<0.001)。见表3。

表3 2组SF-36评分比较 分
注:术前2组比较:t=1.296,P=0.198;t=0.758,P=0.451;t=1.269,P=0.208;t=0.953,P=0.343;t=1.082,P=0.282。术后12个月2组比较:t=7.022,P<0.001;t=6.658,P<0.001;t=14.870,P<0.001;t=6.040,P<0.001;t=11.758,P<0.001
2.4 2组生存及复发情况比较随访24个月,试验组脱落1例,对照组脱落2例,2组患者随访期内均存活,1 a生存率、2 a生存率均为100.00%。试验组复发率为2.04%(1/49),对照组为4.17%(2/48),差异无统计学意义(χ2=0.000,P=0.986)。
3 讨论
临床数据表明,EA占子宫内膜癌的80%~90%,内膜腺体高度异常增殖、伴有筛孔状结构形成其主要表现,Ⅰa期EA患者肿瘤仅浸润至子宫内膜层,通过以手术为主的综合治疗可获取较好的治疗效果[9-10]。国际妇产科联盟提出应对早期内膜癌患者实施全面分期手术,从临床分期角度来看,及早切除子宫内膜癌腹膜后淋巴结及取样活检十分必要,能为判断是否发生淋巴结转移及术后诊疗提供依据[11-12]。但切除腹膜后淋巴结属于一种潜在风险较高的创伤性手术,临床上因合并多种并发症、麻醉、肥胖、经济限制等,约15%的EA无法实施此项手术[13]。同时切除淋巴结是否能改善Ⅰa期EA患者预后,临床争议较大。
目前,国内外对子宫内膜癌手术切除范围尚未达成一致,尤其是早期子宫内膜癌,问题依然聚焦在是否需要处理淋巴结上。一些学者认为扩大子宫内膜癌手术切除范围,可最大程度提高患者生存机会,减少复发风险,但扩大手术切除范围不仅增加患者创伤及经济压力,同时还会增加术后并发症发生风险,进一步影响患者生活质量[14]。本研究将筋膜外全子宫+双附件切除术应用于Ⅰa期EA患者,结果显示,与行筋膜外全子宫切除+双附件切除+盆腔淋巴清扫术的患者相比,生存率、复发率无明显差异,但手术用时、住院时间较短,术中失血量较少,术后并发症发生率较低,生活质量各维度评分较高,这说明对于缩短a期高分化EA患者而言,筋膜外全子宫加双附件切除术治疗具有一定临床效果,有助于减少术后并发症发生率,提高患者生活质量。究其原因可能在于早期Ⅰa期EA肿瘤仅局限于子宫肌层,淋巴结转移风险极低,对患者的生命安全尚未构成威胁,因此无需行淋巴结清扫术,同时行淋巴结清扫术还可能增加术后并发症发生风险。EA属于一种生长缓慢的恶性肿瘤,分化程度较高病变范围主要存在于内膜及浅肌层,淋巴结转移风险≤5%,故部分学者认为无需切除高分化EA腹膜后淋巴结切除[15-16]。此外流行病学监测数据显示,对于Ⅲ~Ⅳ期患者来说,随着淋巴结清除数目增加,其5 a生存率也随着上升,但对于Ⅰa及Ⅰb期患者来说,淋巴结清扫数目与生存率无明显相关性[17]。因此筋膜外全子宫+双附件切除术应用于Ⅰa期高分化EA患者,具有较高可行性,而扩大手术切除范围,并不能改善患者生存率,预防复发发生。
目前淋巴结切除仍是评定子宫内膜癌患者分期及预后的手段,但不属于治疗方法。临床调查数据显示,Ⅰa期子宫内膜癌淋巴结转移概率基本为零,Ⅰc期可有所上升。Chi等[18]报道指出,Ⅰ期高分化子宫内膜癌患者深肌层、浅肌层、无肌层浸润的盆腔淋巴结转移率均为0%,由此可知,肿瘤肌层浸润状况及组织分化程度可能与淋巴结转移存在紧密联系。前瞻性研究证实,早期子宫内膜癌患者生存期并未从盆腔淋巴结清扫术中受益[19]。虽然子宫内膜癌的淋巴结转移可随淋巴液流动到达盆腔,但对子宫内膜癌患者行前哨淋巴结活检,相关结果显示,检出的淋巴结均位于髂闭孔区,在主动脉旁未发现前哨淋巴结[20]。因此本研究认为Ⅰa期高分化EA患者接受淋巴结切除术仅能用于判断手术分期及评价预后,对临床治疗价值有限,手术时可不做淋巴结清扫及活检,但需对腹主动脉旁及盆腔内淋巴结进行仔细观察,以便及时清除增大或可疑淋巴结。通过本研究分析,我们认为手术时必须严格把握淋巴结清扫术手术指征,以免造成治疗不足或治疗过度,增加不必要的手术并发症风险及治疗费用。
综上可知,筋膜外全子宫加双附件切除术应用于Ⅰa期高分化EA患者,可缩短手术用时、住院时间,并减少术中失血量,降低术后并发症发生率,提高患者生活质量,值得推广。

