数字化设计游离腓骨瓣重建下颌骨缺损的三维有限元分析
孙 悦,郭 蕴,李建成,刘 亮,杨东昆,陈 默,胡 恺
蚌埠医学院第一附属医院口腔颌面外科,安徽 蚌埠233004
因肿瘤、外伤、炎症等行手术治疗常导致下颌骨不同程度的缺损,不仅造成面下1/3的畸形,而且严重影响患者的咀嚼、语音、吞咽等功能[1,2]。游离腓骨瓣凭借固有的血液供应系统,具有可取骨段长、供区并发症少等优势,目前已经成为修复下颌骨缺损的首选方法[3]。随着现代计算机辅助外科设计(ⅤSP)和3D打印技术的发展,下颌骨重建精确度的研究得到越来越多国内外学者的重视[4,5]。目前,对于下颌骨重建精确度的评价方法主要有两种,一种是通过对患者术后功能进行评价;另一种是通过测量患者术前设计与术后实际下颌骨位置误差值行对比分析。前者多以患者主观感受作为评估指标,分析结果缺乏客观准确性,而后者虽具有结果可视化、客观等优点,但无法反映重建术后下颌骨的功能状态。既往研究表明[6,7],应力因素是影响重建下颌骨功能的最重要因素,因此下颌骨修复重建不仅要恢复面部外形,还要恢复应力传导通路,实现应力均匀分布,才符合生物力学要求。
下颌骨、腓骨是几何力学特性复杂的材料,很难通过动物实验进行模拟,三维有限元法(FEM)采用数学模拟计算的方法,可量化分析下颌骨内部应力分布规律[8-10]。虽然已有学者[11,12]运用有限元法开展对正常下颌骨应力分布规律的研究,但对缺损重建后下颌骨的应力分布的研究仍有不足;后学者在正常下颌骨CT数据的基础上,通过计算机模拟缺损、修复重建的过程,建立缺损下颌骨重建后的有限元模型,去研究缺损重建后下颌骨应力分布特点[13-14],但建立模型与实物的几何相似性有一定差距,为此本研究基于下颌骨缺损行腓骨重建术后的CT数据直接进行建模,量化比较下颌骨重建后应力分布差异,从生物力学的角度分析探讨数字化设计在辅助腓骨重建下颌骨缺损中的价值,现报道如下。
1 资料和方法
1.1 一般资料
研究对象为48例因肿瘤需行下颌骨节段性切除并行游离腓骨瓣Ⅰ期修复重建的患者。纳入标准:(1)恶性肿瘤累及或附着下颌骨上,出现骨侵犯;(2)良性肿瘤累及下颌骨下缘者,连续性遭到破坏者;(3)无其他严重器质性病变能耐受手术并自愿签署同意书。(4)供区小腿无畸形、血管病变。排除标准:(1)术后腓骨感染、坏死者;(2)不能按时随访者。本研究经蚌埠医学院第一附属医院伦理委员会批准(2020KY104),告知患者并与患者签署知情同意书。
1.2 手术方法
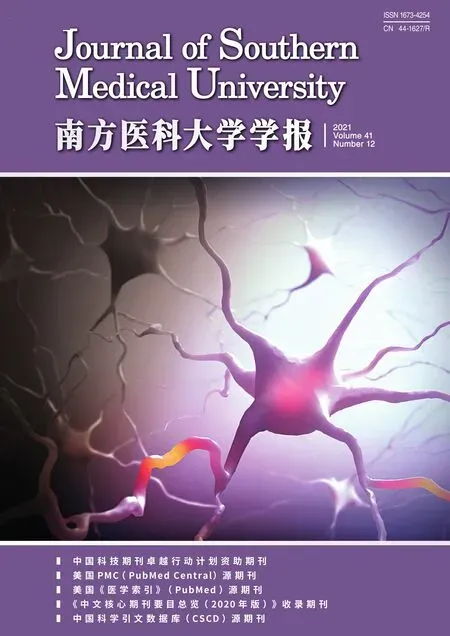
1.2.1 实验组手术步骤(1)术前准备:术前对实验组24例患者行颌骨及腓骨薄层CT扫描,层厚0.625 mm,获得影像学数据保存为DICOM格式。采用Mimics19.0、Geomagic、Solidworks软件对上下颌骨及颅骨进行三维重建,重建出下颌骨病灶范围,根根据术前临床体征及影像学资料确定下颌骨截骨线,模拟切除被肿瘤破坏的下颌骨,并制备下颌骨截骨导板,根据下颌骨切取范围和形状,计算出切取腓骨的长度、设计截取方式并制备截骨导板(图1);(2)手术操作:可分为病灶切除和腓骨制备。①病灶切除:恶性肿瘤肿瘤位于下颌骨中部且未越过颏孔者,肉眼可见浸及下颌骨骨膜或术前影像学资料提示有肿瘤侵犯骨组织者,肿瘤外至少扩大两个牙位行下颌骨节段性切除;肿瘤破坏集中在一侧下颌骨且未越过下颌孔者,行保留髁状突的单侧下颌骨及升支切除术;肿瘤向后破坏越过下颌孔者行连同髁突的半侧下颌骨切除术。按无瘤操作原则和肿瘤根治原则行手术操作,常在颈淋巴组织清扫后将下唇正中破开,患侧唇颊瓣翻起充分暴露瘤体和需切除的下颌骨后,放置并固定好下颌骨截骨导板,沿截骨导板线切断下颌骨,并行四周及底切缘冰冻活检以确定手术安全切缘。良性肿瘤采用下颌下切口或口内切口,暴露被肿瘤破坏的下颌骨病灶,放置截骨导板,沿截骨线将病变下颌骨切除;②腓骨制备:根据术前CTA选择腓动静脉及穿支血管较良好的一侧小腿作为供区,将供区臀部垫起,采用大腿内收、小腿内旋位,沿腓骨体表投影行“S”型切口暴露腓骨长短肌及与比目鱼肌肌间沟,采用消融电极在腓骨骨膜外由后向前翻起腓骨长短肌,暴露腓骨的中2/3,放置制备好的截骨导板,切取腓骨,并根据血管吻合需要切取一定长度的腓动静脉血管蒂;(3)腓骨成形:将已预弯好的下颌骨成形板按设计固定于下颌骨上,并将切取并塑形好的腓骨块沿成形板就位固定。最后行显微血管吻合(一般腓动脉与颌外动脉吻合,腓静脉与面总静脉吻合,图2)。
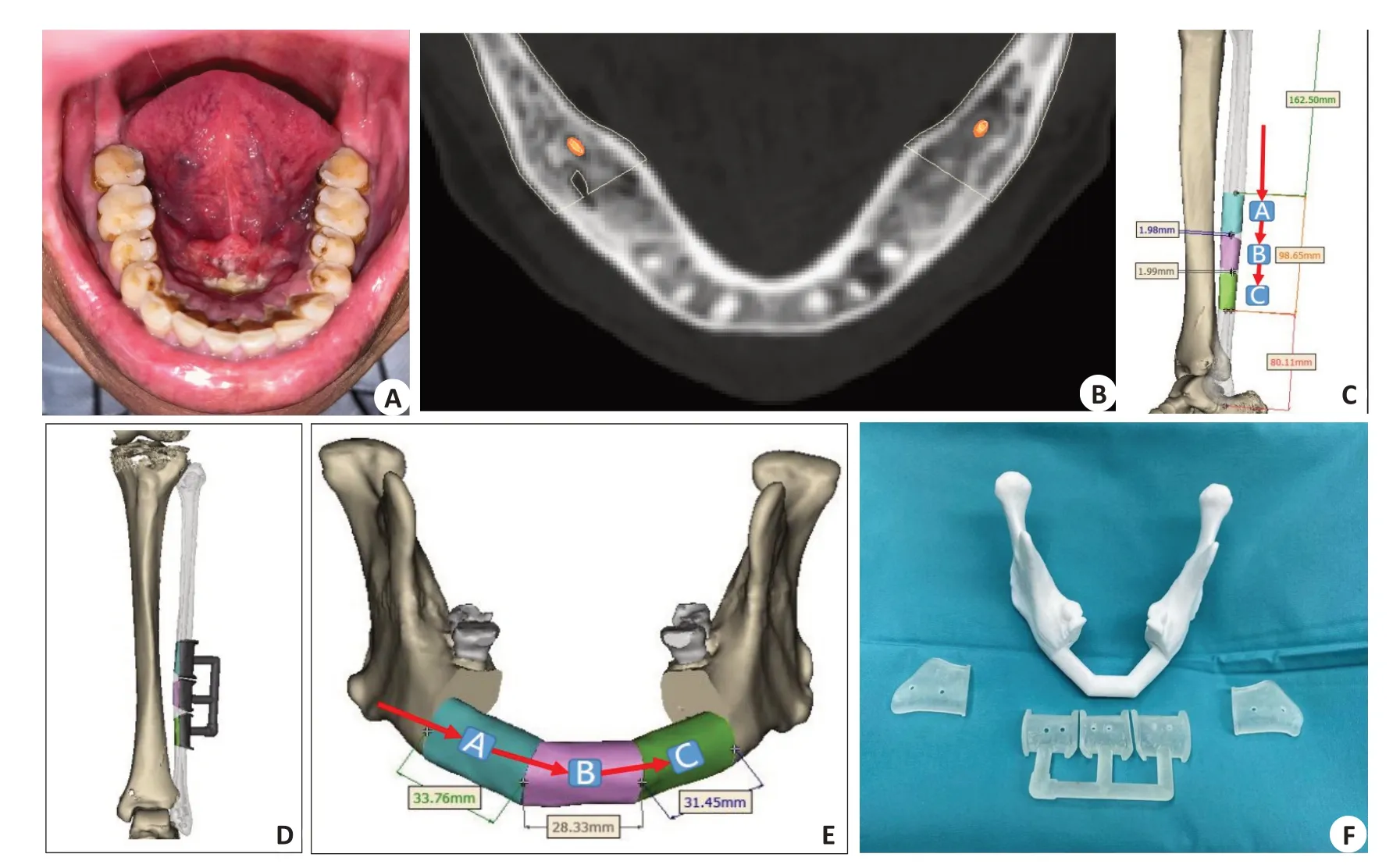
图1 数字化设计Fig.1 Digital design of free fibula flap.A:Primary lesion.B:Determination of the extent of bone tissues to be removed.C:Three-dimensional reconstruction of the fibula.D:Design of plastic guide plate for fibula osteotomy.E:Simulated reconstruction of the mandible with the fibula flap.F:3D printing.
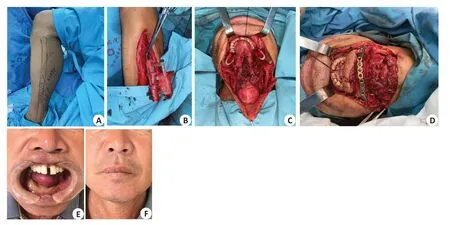
图2 游离腓骨瓣修复重建缺损的下颌骨Fig.2 Reconstruction of mandibular defect with free fibula flap.A:Surgical planning for cutting free fibula flap with perforator flap.B:Placement of the fibula osteotomy guide to cut the fibula.C:Tissue defect after resection of the lesion.D:Free fibula flpa was transplanted to the mandibular defect and fixed with pre-curved titanium plate.E:Oral cavity after transplantation.F:Postoperative facial appearance.
1.2.2 对照组手术步骤 对照组无术前数字化设计,采用常规手术操作行病灶切除。在临床经验的基础上,根据下颌骨缺损情况对腓骨临时设计并加以塑形。术后治疗、护理与对照组相同。
1.3 图像获取及建模
追踪随访术后1年移植腓骨愈合情况,采用CT对腓骨重建后的下颌骨进行扫描,获得影像学数据保存为DICOM格式。将数据导入到ANSYS17.0有限元分析软件中,进入Mechanical工作界面,在geometry中对下颌皮质骨、下颌松质骨、腓骨、牙齿、钛板和钛钉等模型赋予相关的材料。对模型进行网格划分,为了保证计算的精度达到分析的要求,对网格的类型、大小进行控制,细化接触位置网格,网格类型设置为10节点四面体网格。设置位移边界条件和载荷边界条件。①材料参数设定:假设下颌骨(松质骨、密质骨)、牙齿、腓骨块等各组织结构均为各向同性、均质、连续的弹性材料。参考一些已发表的相关研究数据[15-17],设置下颌骨及腓骨的皮质骨、松质骨的弹性模量及泊松比(表1);②边界条件设定:对双侧下颌骨髁状突进行固定约束,防止下颌骨刚性移动,分析下颌骨应力分布特点;③加载:对健侧后牙区垂直组合加载,第一、第二磨牙区分别施加200 N、175 N[18],咀嚼肌加载,其大小分别为翼内肌44 N、咬肌深层50.5 N、咬肌浅层37.5 N、颞肌后份41.5 N、颞肌前份71 N和翼外肌5.5 N[19,20];④对模型行生物力学分析(图3)。
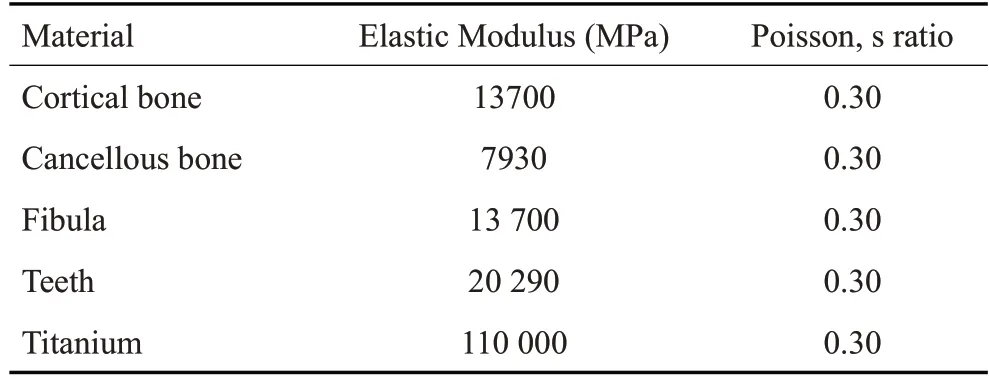
表1 48 例患者基本资料Tab.1 Mechanical parameters of tooth,bone and titanium
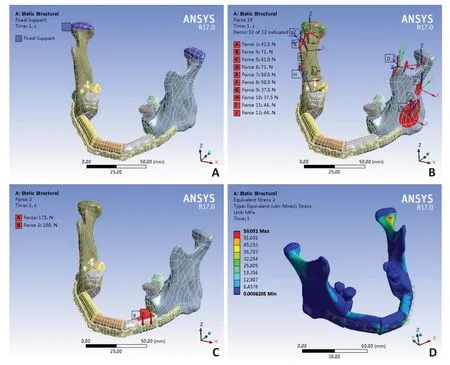
图3 游离腓骨重建缺损下颌骨的三维有限元模型Fig.3 Three-dimensional finite element model of the mandible reconstructed using free fibula flaps:A:Displacement boundary condition.B:Boundary conditions for muscle loading.C:Combined load bite force in the unilateral posterior area.D:Stress distribution nephogram.
1.4 统计学处理
根据本研究预试验结果,实验组在H型、L型、LCL型腓骨重建下颌骨后最大应力值分别为104.53±2.09 MPa、83.08±2.79 MPa、54.57±3.35 MPa;对照组L型、H型、LCL型腓骨重建下颌骨后最大应力值分别为113.58±4.64 MPa、99.38±7.22 MPa、74.57±4.82 MPa 确定α=0.05,检验效能1-β=0.90,利用PASS15.0软件计算,对照组需要10例,实验组需要13例,允许20%的失访率,考虑到计算标准差的不确定性,每组选择24例患者。
采用SPSS23.0统计软件进行统计分析,计量资料以均数±标准差表示,样本均数比较采用独立样本t检验,P<0.05,为差异有统计学意义。
2 结果
2.1 基线情况比较
实验组24例,术前行数字化方案设计,年龄46~74岁,平均年龄59.37±7.22岁;对照组24例,未行术前数字化方案设计,年龄48~77岁,平均年龄61.63±8.42岁。根据HCL[16]分类法,对48例患者进行分组,其中H型缺损13例(一侧下颌体、下颌角、下颌升支和髁突的缺失),L型缺损19例(一侧下颌体、下颌角、下颌升支),LCL型缺损16例(缺损越过中线,该研究是指不越过下颌骨升支的缺损)。两组一般资料比较,差异无统计学意义(表2)。
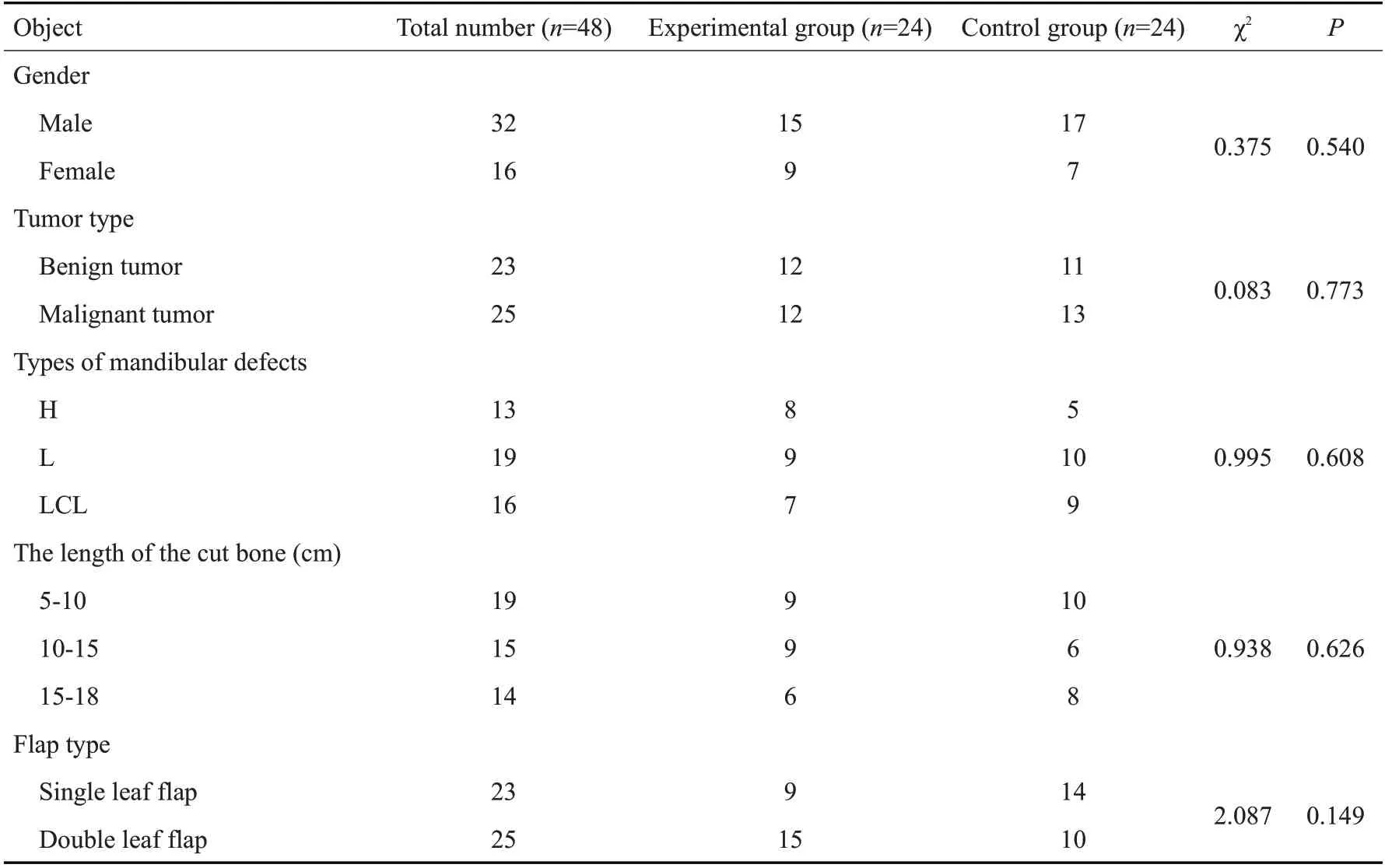
表2 48 例患者基本资料Tab.2 Clinical characteristics of the 48 patients(n)
2.2 腓骨重建不同缺损类型下颌骨的应力分布特点
重建后下颌骨的应力主要集中共同点在双侧髁突颈,腓骨后缘与下颌骨连接处及双侧下颌角附近。对比H、L型缺损健侧髁突颈最大应力值,实验组中均数为107.94±6.23 MPa、73.38±8.66 MPa,对照组中均数为113.76±5.26 MPa、88.67±9.87 MPa,差异均具有统计学意义(P<0.001),随着患侧下颌骨缺损骨量的增加,健侧髁状突的应力也相应增大。
2.3 两组应力分布特点对比
根据重建后下颌骨的应力分布特点,选取健患侧髁突颈、健患侧下颌角及移植腓骨段等5个区域作为应力观测区,对比分析两组在各区域内的最大Ⅴon Mises应力:①H型缺损中实验组健侧髁突颈、移植腓骨区最大应力值均小于对照组;②L型缺损中实验组健、患侧髁突颈、移植腓骨最大应力值均小于对照组,而实验组健侧下颌角应力值较对照组有所上升,且差异均具有统计学意义(P<0.05);③LCL型缺损中实验组健侧髁突较对侧髁状突最大应力值小,在患侧髁状突区、双侧下颌角区及腓骨区均较对照组大,差异均具有统计学意义(P<0.05,表3、4、5)。
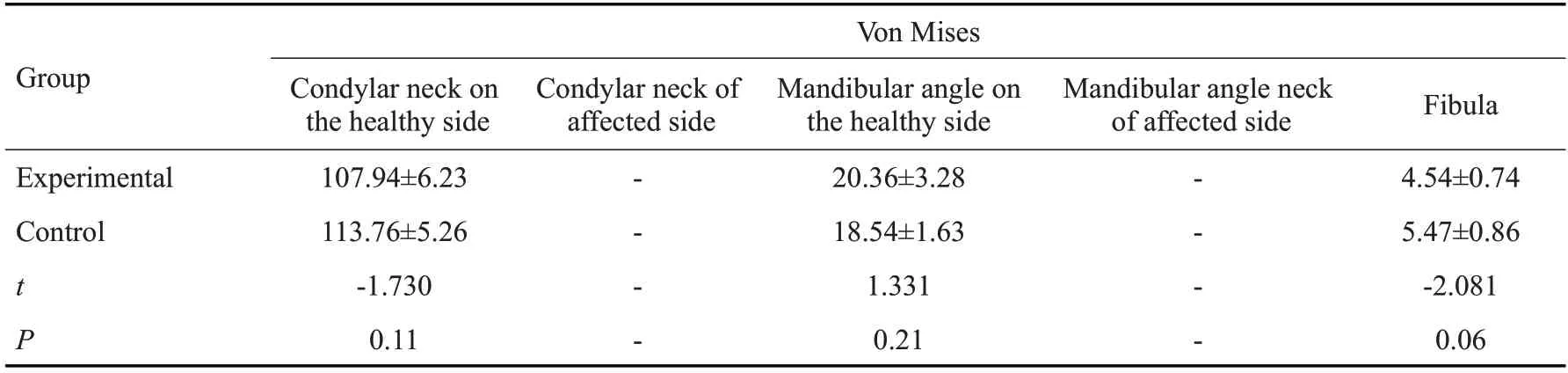
表3 H型缺损加载下各兴趣区Ⅴon Mises应力(MPa)Tab.3 Von Mises stress in each region of interest under H-type defect loading(MPa)
3 讨论
近年来,游离腓骨瓣用于修复重建缺损下颌骨逐渐受到重视[21-22]。主要由于:①同时具有骨膜和骨内血管两个供血系统,在保留一侧骨膜完整、连续的基础上进行折叠可增加骨的高度,可以提供最长达25 cm骨量,据统计[23]国人成年人下颌体长度高度分别为7.40±0.71 cm、2.94±0.26 cm;下颌支的高度为6.40±0.55 cm。在临床上修复下颌骨缺损所需骨量一般不会超过15 cm,因此,无论是单层腓骨瓣还是双层折叠腓骨瓣修复下颌骨缺损,腓骨可取骨量在理论均可以满足受区需求;②在下颌骨缺损合并大量软组织缺损时,可切取适量的腓动脉穿支皮瓣充填创腔,当不同解剖层面同时有缺损时,制备成双叶皮瓣,能有效恢复口腔、口咽各解剖结构,避免了因单一游离组织瓣直接覆盖创面而导致口腔内臃肿的缺点[24-26];③腓动脉穿支血管解剖较为恒定,且穿支血管较浅,制备简单损伤小;④供区创面一般可直接拉拢缝合,不需要开辟第三手术区域。
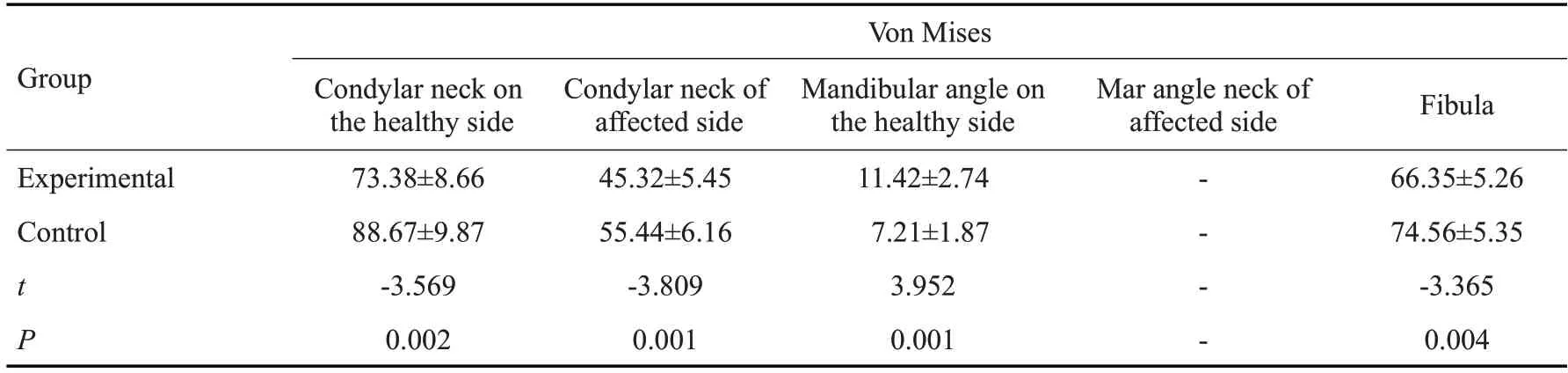
表4 L型缺损加载下各兴趣区Ⅴon Mises应力(MPa)Tab.4 Von Mises stress in each region of interest under L-type defect loading(MPa)
游离腓骨段无弧度,塑形难度大、增加了重建下颌骨的难度和手术时间,传统重建下颌骨缺损的方法主要根据术者的临床经验和残留下颌骨的情况进行腓骨长度的截取及塑形固定。在大型下颌骨缺损中,原有的颌骨标志已遭到严重破坏,难以确定其原始的解剖形态,数字化外科模拟技术的出现,为下颌骨大型缺损的个体化修复提供了一种全新策略[27,28],其主要优势:①对健侧下颌骨进行三维镜像翻转,模拟腓骨塑形摆位以期与镜像下颌骨达到最佳匹配,探索最理想的修复效果;②为术者提供准确的截骨方向和角度,一方面引导术者准确地行病灶切除,另一方面术前模拟可准确得知腓骨截骨长度,可以防止腓骨的浪费,同时也可避免移植腓骨量不足而影响重建后的形态和功能;③多节段的骨移植时,可根据术前设计的预弯钛板重建下颌骨轮廓,直接确定每个腓骨段的位置,一方面减少腓骨瓣离体缺血时间和骨磨改修整次数,另一方面有效避免术中反复弯制钛板产生的金属疲劳。下颌骨缺损精确重建需要相应的评估体系,以往对于数字化模拟手术方案的研究方法主要有两种,一种是从功能角度出发,通过对患者面部外形满意度、手术时间、出血量及术后生理功能(如咀嚼效率、吞咽功能)、术后并发症(偏颌、咬合功能紊乱)等进行综合评价,然而功能评测过程中受主观因素影响较大,导致评测结果客观准确性不足;另一种通过直接测量法,测量患者术前设计与术后实际在下颌骨边缘、髁状突位置、腓骨截骨线、重建钛板重合度等方面的误差值行对比分析,此方法可直接反映术后实际效果与术前模拟是否一致,但无法证实重建准确度与术后功能状态是否具有一致性。国内外研究表明[6,7],应力因素在移植骨愈合及远期骨吸收方面发挥重要作用,因此而本研究从生物力学角度出发,求证术前数字化设计在腓骨重建下颌骨缺损中的价值。
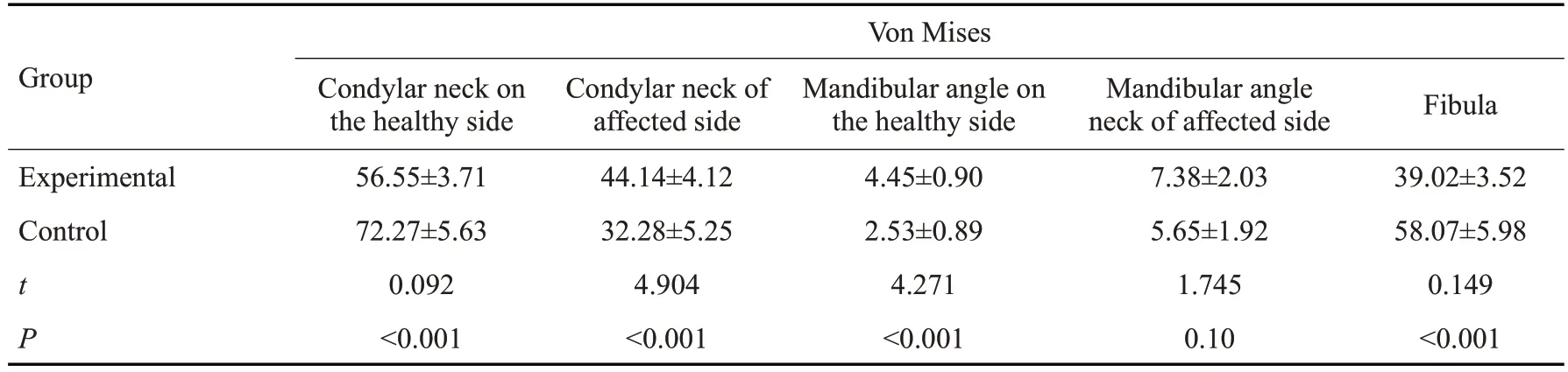
表5 LCL型缺损加载下各兴趣区Ⅴon Mises应力(MPa)Tab.5 Von Mises stress in each region of interest under LCL-type defect loading(MPa)
FEM作为生物力学计算和分析的有力工具,可对几何形态复杂的物理模型进行重建,显示研究模型的内部应力分布状态,量化实验结果,保证了实验结果的客观性。通过有限元力学分析,发现重建后两组下颌骨的应力分布发生明显改变,应力集中区主要在双侧髁突颈、腓骨后缘与下颌骨连接处及双侧下颌角,此结果与嵇海虹、董强等[29]生物力学研究结果相似,这是由于腓骨重建缺损下颌骨后,原有的应力轨迹遭到破坏。对比H、L、LCL三种缺损的应力分布云图,未保留髁状突H型缺损,患侧移植腓骨处于游离状态,故未测其应力值,发现其健侧髁突颈部所受应力值高于L型缺损约1~1.5倍,其他缺损类型最大应力值均小于该值,其中实验组健侧髁突颈、腓骨区最大应力值的均值均小于对照组,而实验组健侧下颌角区应力值略高,但差异均不具有统计学意义(P>0.05),结果提示良好的移植腓骨连接,在一定程度上可以将患侧受力均匀到健侧下颌角区;L型缺损中修复升支缺损的腓骨段应力明显高于修复下颌骨体部腓骨段,最大应力值出现在腓骨后缘与髁状突连接处,临床中应对此处加以固定,防止术后远期因固位不牢而产生髁状突的旋转移位。实验组健、患侧髁突颈、移植腓骨最大应力值均小于对照组,而健侧下颌角应力大于对照组,这是由于数字化设计使得腓骨与腓骨的连接、腓骨后端与下颌骨的连接更加精准、固定方式更加合理,有利于应力的传导和分布。实验组健侧髁突颈的部分应力均匀分布至健侧下颌角及其他下颌骨部分,故实验组中健侧下颌角的应力较对照组升高;LCL型缺损中统计分析结果显示,下颌骨最大应力值仍为健侧髁状突颈部(健侧指下颌骨缺损相对较小处),在移植腓骨区实验组与对照组的最大应力值均出现在腓骨与腓骨连接处,且对照组数据波动较实验组大,腓骨段连接较差者,应力传导出现中断,健侧髁状突应力显著增大。Kucukguven[30]通过对比不同移植骨修复下颌骨缺损应力分布特点,认为移植骨块与下颌骨获得更大接触面是影响应力传导、分布的重要因素,对比三类应力分析结果,数字化设计在L型缺损、LCL型缺损中均匀应力分布的优势更加明显。术前数字化设计及3D打印的实体下颌骨截骨导板、腓骨截骨成型导板,并术前预制重建板,指导手术按照规划方案精准实施,在保证面部轮廓的基础上,增加了骨断端接触面积。骨断端接触面积增加不仅能加速骨愈合,降低延迟愈合及骨不连的发生率,还直接影响了术后应力分布特点。
本研究构建了三种下颌骨缺损类型行腓骨重建的三维有限元模型,特点如下:(1)几何形态的真实性:既往对下颌骨缺损重建的有限元研究以正常下颌骨作为研究对象,采用计算机辅助计算模拟下颌骨缺损、修复过程并行生物力学分析,忽略了手术过程中造成的移植骨的位移偏差,直接影响实验结果的可靠性,因此该研究通过采用腓骨重建后下颌骨CT作为建模的数据来源,最大程度还原了下颌骨重建术后的几何结构形态;(2)模拟肌肉缺损:下颌骨的功能与咀嚼肌的关系密不可分,不同骨缺损的通常伴随部分或全部肌肉的缺损,所以我们根据骨缺损情况增添肌肉附着,使术后模型更逼近实际情况;(3)精度较高、可视化效果更好:对模型进行网格划分,为了保证计算的精度达到分析的要求,对网格的类型和网格大小进行控制,细化接触位置网格,网格类型设置为10节点四面体网格,在保证解剖形态的前提下增强可视化效果。
综上所述术前数字化设计辅助游离腓骨重建缺损下颌骨不仅增加手术精确性、提高手术效率,还提高了腓骨重建结构的合理性,从而达到均匀下颌骨应力分布的效果。该研究具有一定的局限性,任何有限元分析的结果都是对实际情况的近似,存在一定的误差,因此还要结合动物实验和临床观察来进行综合分析,从而起到相辅相成的作用。