两种手术路径矫治新生儿心上型完全性肺静脉异位引流的效果评价
王 刚,周更须,王 辉,蒙 强,宋林宏
完全性肺静脉异位引流(total anomalous pulmonary venous connection,TAPVC)是指所有肺静脉均不与左心房相连接,而是直接或间接通过异常血管回流异位连接于右心房,TAPVC 约占全部先天性心脏畸形的3.0%[1]。 该疾病自然预后差,50%完全性肺静脉异位引流的患儿将在出生后3 个月内死亡,80%死于1 岁以内。 近年来随着诊疗水平的提高,婴幼儿和儿童完全性肺静脉异位引流的手术治疗取得了良好的效果,但新生儿TAPVC 的手术死亡率以及术后肺静脉梗阻的发出率仍然较高[2-3]。 清晰的术野显露是成功矫治新生儿TAPVC 的重要条件。本中心从2014 年1 月至2020 年1 月共完成新生儿心上型TAPVC 矫治手术32 例,现报道如下。
1 资料与方法
1.1 临床资料和分组 纳入本中心2014 年1 月至2020 年1 月诊断心上型TAPVC 并行外科矫治的新生儿患儿,排除合并右室双出口、完全性房室间隔缺损、法洛四联症、单心室、主动脉缩窄或中断等复杂畸形。 全组患儿共32 例,男22 例,女10 例;手术中位年龄11(2,26)d;手术中位体质量3.1(2.5,4.3)kg。 合并畸形包括卵圆孔未闭19 例,合并继发孔房间隔缺损13 例,合并动脉导管未闭18 例。 垂直静脉位于左侧汇入无名静脉25 例,垂直静脉位于右侧汇入上腔静脉7 例。 术前肺静脉梗阻13 例。 肺静脉梗阻患儿术前给予强心、利尿、纠正酸中毒、有创或无创呼吸机支持等治疗,在明确诊断后24 ~48 h之内急诊手术。 根据手术路径将患儿分为两组:改良心包斜窦路径组17 例,心房顶路径组15 例。
1.2 评价指标 全组患儿术前均行超声心动图、心脏血管成像检查明确心脏解剖及肺静脉发育和垂直静脉走行情况。 早期死亡指手术后30 d 内或住院期间死亡;晚期死亡指手术后>30 d 且已出院或再次入院时的死亡[4]。 术前肺静脉梗阻和手术后肺静脉梗阻的定义为超声心动图检查测量垂直静脉血流速度、吻合口或肺静脉的血流速度≥1.5 m/s。
1.3 手术方法 手术入路由主刀医生选择。 全部患儿均采用胸骨正中切口,在中浅低温体外循环下手术。 常规切除胸腺,游离、结扎动脉导管或动脉导管韧带,经升主动脉插管、上腔静脉直角插管、下腔静脉插管建立体外循环,心肌保护液使用4℃HTK 液。
1.3.1 改良心包斜窦组 打开右侧胸腔,将心脏翻入右侧胸腔,显露心包斜窦。 心脏表面用纱布包裹冰泥覆盖。 沿长轴剖开共同静脉前壁,仔细探查肺静脉及其开口有无狭窄,如有狭窄切口可向肺静脉内延伸。 沿长轴剖开左房后壁,采用7-0 Prolene 连续缝合左心房后壁与共同肺静脉,注意避免吻合口扭曲。 缝合时避免针距过大,避免缝线荷包效应导致吻合口狭窄。 本组垂直静脉结扎16 例,切断缝扎1 例。
1.3.2 心房顶路径组 在主动脉和上腔静脉之间显露游离共同静脉。 纵行切开共同静脉前壁至左、右肺静脉的分支处,在左心房后壁平行于肺静脉共汇方向切开,采用7-0 Prolene 连续缝合左心房后壁与共同静脉。 本组垂直静脉结扎11 例,切断缝扎4 例。两组患儿均经右心房切口关闭房间隔缺损或卵圆孔。 合并卵圆孔或较小的房间隔缺损予以直接缝合关闭,较大的房间隔缺损用牛心包补片修补。
1.4 统计学分析 分析计量资料为非正态分布,用中位数(四分位间距)即P50(P25,P75)表示。 两组间比较采用χ2检验或Fisher 确切概率法。P<0.05为差异有统计学意义。 采用SPSS 13.0 统计软件进行统计学分析。
1.5 随访 随访终点时间为2020 年6 月,2 例患儿失访,随访率92.9%,随访的中位时间为22(6,70)个月。 随访资料包括远期死亡、再手术、超声心动图等。
2 结 果
2.1 术前资料 本中心在2018 年1 月之前全部采用心房顶路径矫治心上型TAPVC,2018 年1 月之后开始采用改良心包斜窦路径矫治心上型TAPVC。两组患儿年龄、体重、垂直静脉走行、术前肺静脉梗阻等资料差异无统计学意义,见表1。
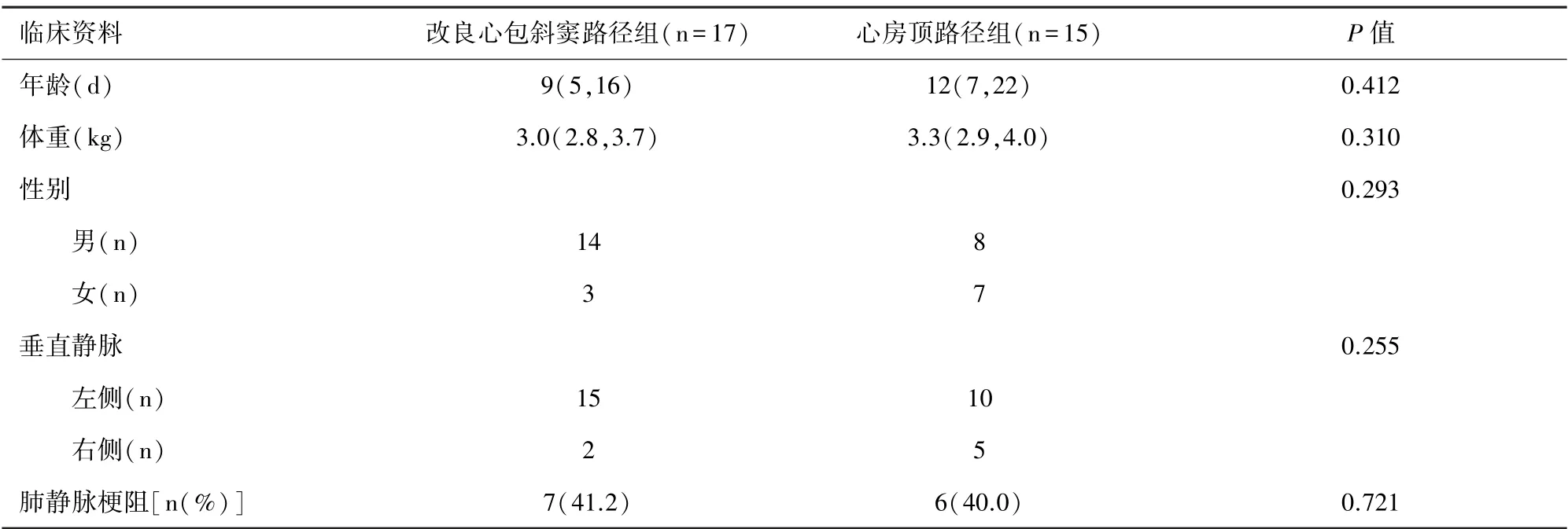
表1 患儿术前资料
2.2 术中资料 改良心包斜窦路径组体外循环时间、主动脉阻断时间、延迟关胸较心房顶路径组差异均无统计学意义(P>0.05)。 见表2。
2.3 术后早期死亡和远期死亡 全组术后早期死亡4 例(死亡率12.5%,4/32),改良心包斜窦路径组术后早期1 例,死于低心排血量综合征。 心房顶路径组术后早期死亡3 例,2 例死于低心排血量综合征,1 例死于脑出血。 改良心包斜窦路径组术后早期死亡率明显低于心房顶路径组,差异有统计学意义(P<0.05)。 两组在随访期间均无远期死亡病例。见表2。
2.4 术后肺静脉梗阻 两组患儿出院前超声心动图显示均无肺静脉梗阻,改良心包斜窦路径组术后肺静脉流速及吻合口直径较心房顶路径组差异无统计学意义(P>0.05)。 随访期间发生肺静脉梗阻2例,2 例均为心房顶路径组患儿,肺静脉流速分别为
2.2 m/s、2.4 m/s。 术后肺静脉梗阻发生率改良心包斜窦路径组显著低于心房顶路径组(P=0.000)。 2例术后肺静脉梗阻患儿均再次住院行吻合口扩大术,术后恢复良好。 见表2。
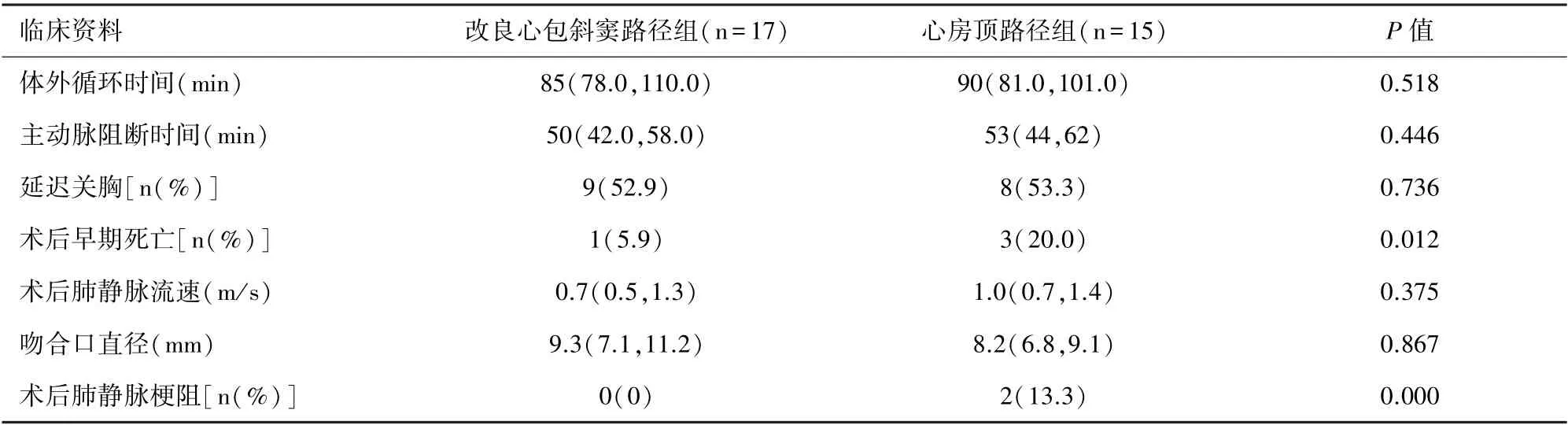
表2 患儿术中及术后资料
3 讨 论
心上型是TAPVC 最多见的一种解剖类型,约占45%。 祝忠群[5]等根据肺静脉的走行和连接方式的变化又将心上型TAPVC 分为四种亚型:①左行,垂直静脉在左肺动脉前方向上走行,汇人无名静脉;②右行,垂直静脉在右肺动脉前方向上走行汇入上腔静脉左侧、右侧或后方;③后行,垂直静脉沿右主气管下方向后走行,在脊柱前方向上汇入上腔静脉;④双行,右肺静脉汇合成一支汇入上腔静脉,左肺静脉经左侧垂直静脉上行或对角上行汇入无名静脉或上腔静脉。 由此可见,心上型TAPVC 的解剖变异较大。 多种手术路径已应用于心上型TAPVC 的矫治。但不论哪种手术路径,手术成败的关键是吻合口要足够大,还要注意吻合技术,防止吻合口出血。 同时在缝合时要防止吻合口扭曲。 经左右心房联合切口路径心内操作较复杂,因切断界嵴损伤后结间束,术后可出现房性或结性心律失常,目前已很少用[6]。心房顶路径是近年来被广泛采用的手术路径[7-8]。通过升主动脉和上腔静脉间隙可以良好的暴露共同肺静脉和左房后壁。 但对于低体重的新生儿手术空间仍然有限,对于共同肺静脉发育不良的患儿不利于扩大吻合口,增加术后吻合口狭窄的风险。 传统的经心包斜窦路径须用手或板状拉钩上翻心脏,不利于心肌保护。
本文介绍的改良心包斜窦路径的特点是打开右侧胸腔,将心脏向右上方翻起,心尖置入右侧胸腔,心脏表面用湿纱布包裹冰泥覆盖,从而获得更好的心肌保护。 心脏翻入右侧胸腔后不易滑脱,后心包一览无余,可以清晰的暴露肺静脉分支和共同肺静脉。 对于肺静脉分支狭窄或共同肺静脉发育不良的患儿,可以方便扩大吻合口,也便于无内膜接触缝合技术的使用。 吻合空间大,便于手术操作,缩短手术时间。 吻合时一定要避免吻合口扭曲,本中心的经验是必要时可以切断垂直静脉,消除垂直静脉对共同肺静脉的牵拉,而且还可以利用垂直静脉扩大吻合口。 这种方法打开右侧胸腔时破坏了右侧胸腔的密闭环境,但是对于新生儿,纵隔空间小,术后易出现心肌水肿、低心排,打开右侧胸腔增加了纵隔的空间,降低了心脏压迫的风险。 广东省人民医院的回顾性研究分析得出在新生儿心上型及心下型TAPVC 的矫治中,与房间沟路径和心房顶路径相比,改良心包斜窦路径能够提供较为满意的手术空间,缩短手术时间,降低术后肺静脉吻合口狭窄发生率、围术期及远期死亡率[9]。 本研究中两种手术入路的体外循环时间和主动脉阻断时间差异无统计学意义,但心房顶入路组术后早期死亡率高于改良心包斜窦组,考虑与心房顶入路术中为充分暴露对心脏牵拉压迫较大,造成心肌损伤有关。
术后肺静脉狭窄是TAPVC 再手术或造成远期疗效不佳的最重要的原因,该并发症发生率5%~18%[10-11],且80%发生在术后6 个月内[3]。 无内膜接触缝合技术最早用于TAPVC 术后肺静脉狭窄的治疗,目前越来越多的中心将这一技术用于TAPVC的初次矫治。 有学者提出在与传统手术方式相比,无内膜接触缝合技术可有效降低新生儿TAPVC 术后吻合口狭窄发生率及死亡率[12]。 但该技术在初次TAPVC 手术中使用的效果尚存在争议[13-14],本中心在TAPVC 的初次矫治中使用无内膜接触缝合技术的经验不多,目前仍采用传统的吻合技术。 本研究中两组患儿术后早期肺静脉流速及吻合口直径差异无统计学意义,且无肺静脉梗阻表现,但在随访过程中心房顶路径组术后肺静脉梗阻发生率高于经心包斜窦路径组,两例肺静脉梗阻患儿梗阻位置均位于吻合口,为吻合口瘢痕增生导致梗阻。 这种梗阻为外源性梗阻,发生在肺静脉共干与左心房吻合口处,与手术有关,系手术刺激局部反应造成的纤维增生和瘢痕组织形成[15]。
综上所述,经改良心包斜窦路径矫治新生儿心上型TAPVC 可获得良好的术野显露,手术效果满意。 本研究为单中心回顾性研究,样本数量少,缺乏对照研究,随访时间短,有一定的局限性。 尚需进一步开展大样本、长时间随访的研究。

