单枚空心钉治疗未成年MeyersⅡ、Ⅲ型前交叉韧带胫骨止点撕脱骨折
杨文君,张会久,李晨辰,韩露
(锦州医科大学附属第三医院骨二科,辽宁 锦州 121000)
前交叉韧带胫骨止点位于胫骨髁间嵴的前部,故前交叉韧带胫骨止点撕脱骨折有时也被称为胫骨髁间嵴骨折,随着交通事故和国民运动量的不断提升,前交叉韧带胫骨止点撕脱骨折的病例也在逐年增多,且主要以8~14岁的儿童为主[1-2],成人则更多表现为前交叉韧带的损伤。针对儿童和青少年等未成年人关节内骨折的特点和特殊要求,我们将符合手术指征的Meyers-MckeeverⅡ和Ⅲ型前交叉韧带胫骨止点撕脱骨折患者共21例,采用关节镜下复位,单枚空心螺钉内固定治疗,经术后至少10个月的随访,治疗效果良好,报道如下。
1 资料与方法
1.1 一般资料
选取我科2010年1月至2017年3月间有手术指征的Meyers-MckeeverⅡ和Ⅲ型前交叉韧带胫骨止点撕脱骨折患儿共21例:年龄10~18岁,平均年龄11.4岁,其中男16例,女5例。右膝15例,左膝6例,入院行患膝DR片,三维CT检查及核磁共振成像检查,依据Meyers,Mckeever[3]和Zaricznyj[4]的前交叉韧带胫骨止点撕脱骨折分型标准,Ⅱ型8例,Ⅲ型13例。本组患儿均表现为患膝肿胀,浮髌试验阳性,患膝疼痛,屈伸受限,Lysholm膝关节功能评分[5]为(40.33±5.81)分。患膝关节屈曲角度为(27.14±8.45)°。术前麻醉下查前抽屉试验、Lachman试验均呈阳性。对于合并膝关节内、外侧副韧带、半月板等复合性损伤,胫骨止点粉碎性骨折,或撕脱骨折块较大,1枚螺钉固定不能牢固固定者不在观察之列。本组病例均为闭合性损伤,手术时间为伤后2~8 d,平均4.1 d,手术持续时间为35~65 min,平均49.5 min。
1.2 手术方法
本组患儿均为全麻,麻醉成功后,取仰卧位,患侧大腿上气囊式止血带,常规消毒,铺无菌单。患膝关节屈曲90°,分别于患侧膝关节前间隙,髌韧带内、外侧缘进入,建立关节镜工作通道,置入关节镜,冲净关节腔内积血,在镜下观察关节腔内情况,本组病例中有5例可见内侧半月板前角不同程度挫伤或撕裂,撕裂的半月板给予适当修整。关节镜下探查见前交叉韧带均完整,但有不同程度的松弛,韧带止点附着处撕脱骨块大小不一,小者约0.8 cm×1.0 cm,大者约1.6 cm×2.0 cm,形状均不规则,近似椭圆形。Meyers,MckeeverⅡ型者骨折块前缘翘起,突出于关节面而后缘未翘起,未突出于关节面;Ⅲ型者骨折块前后缘均明显突出于关节面,前交叉韧带松弛明显。术中清理骨折块周围血凝块,关节镜直视下用探钩按压骨折块,使之复位,紧贴髌骨下缘正中经髌韧带钻入一直径为1.0 mm的导针,由骨折块中心与胫骨平台呈30°~35°角向下、后方进入,钻入角度视骨折块的具体形状与部位而定,如果骨折块偏向外侧,则沿骨折块中心向下、内、后方钻入;如骨折块偏向内侧,则沿骨折块中心向下、外、后方钻入;如骨折块正位于髁间嵴纵轴上,则在骨折块中心矢状面上,由前上向后下进针,临时固定骨折块,在C臂X光机监视下,导针尽可能不穿透骨骺。如为Meyers,MckeeverⅡ型骨折,进针点可选在骨折块中心点稍偏前部位;如为Ⅲ型骨折,则进针点可选在骨折块中心点。以导针为中心纵行扩大髌骨下方切口,长度不超过1 cm,沿着导针钻孔,测深后拧入直径3.5 mm的带垫片的空心螺钉固定,长度35~45 mm。关节镜监视下活动膝关节见骨折复位、固定可靠,钉帽与股骨髁无撞击。透视下观察,尽可能使螺钉不穿透骨骺。
1.3 术后护理
术后用可调支具固定患侧膝关节于屈曲15°~20°位3~4 w,关节腔引流管引流36~48 h,术后12 h开始做股四头肌的等长收缩及踝泵运动。18 h开始练习患肢直腿抬高,预防性应用抗生素1~2 d,切口每3~4 d换药1次,术后视切口愈合情况决定拆线时间。术后2 w开始拄双拐,患肢带支具不负重行走;术后4 w去支具,开始患膝功能锻炼。3个月内每月复查1次。3个月后每2~3个月复查1次。术后10个月,本组患儿患侧膝关节功能均基本恢复。
1.4 统计学方法

2 结 果
本组患者术后10~12 d拆线,切口均甲级愈合。术后3 d复查膝关节正侧位DR片,骨折复位及内固定均较满意,典型病例的术前、术后放射学检查图片见图1,术中关节镜下所见情况见图2。21例患者均获得满意随访,随访时间最短者10个月,最长者近24个月,平均为15.1个月。术后3个月内,每个月复查1次,8~12 w骨折均达到骨性愈合,平均愈合时间为8.6 w。术后4 w拆除支具,开始练习患侧膝关节的屈伸运动,8 w后在双拐的辅助下部分负重活动下肢,术后3个月复查时有13例患者患侧膝关节屈曲角度不足90°有6例屈曲角度在90°~120°之间,有2例屈曲角度在120°~140°之间.术后6个月复查时有3例患者患侧膝关节屈曲角度不足90°有6例屈曲角度在90°~120°之间,有12例屈曲角度在120°~140°之间。术后10个月时复查只有2例患者患侧膝关节屈曲角度不足120°,但对日常生活无太大影响,其余患者患侧膝关节屈曲角度在120°~140°之间.基本与健侧膝关节屈曲角度差别不大,术后12个月复查DR片及患膝屈伸活动情况见图3。术后10个月复查,患者Lysholm膝关节评分明显高于术前评分;患侧膝关节屈曲角度明显高于术前,具体数值见表1。检查患者患侧膝关节,局部无压痛,无明显肿胀,前抽屉试验和Lachman试验均为阴性。且经过至少10个月的随访,并未发现患侧骨骺发育出现异常。
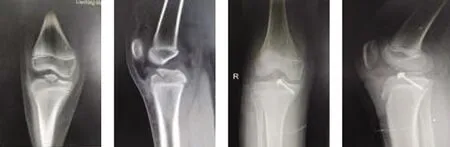
A B C D
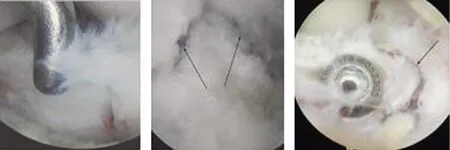
A B C
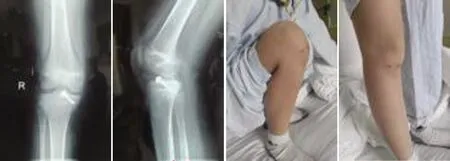
A B C D

表1 患者手术前后Lysholm评分和膝关节屈曲角度平均值比较
3 讨 论
前交叉韧带是膝关节内限制胫骨向前过度移位,防止胫骨过伸及过度内旋,并与膝关节内其他韧带共同作用,来维持膝关节稳定的重要结构。在交通意外、剧烈的体育运动等过程中,当外部力量使膝关节瞬间过伸或过度内旋,超过前交叉韧带的承受能力时,就会引起前交叉韧带的损伤或胫骨止点的撕脱骨折。由于未成年人胫骨近端软骨的含量较多[6],前交叉韧带胫骨附着处结构与韧带相比较疏松薄弱[6],所以,当未成年人膝关节遭受暴力时,更易出现前交叉韧带胫骨附着处的撕脱骨折[7]。而成年人更多的会出现前交叉韧带损伤。
20世纪50年代末期,Meyers和Mckeever在骨关节外科杂志上公开发表文章提出前交叉韧带胫骨止点撕脱骨折的分型[3]:骨折块无明显移位者为Ⅰ型;骨折块前缘移位翘起,后缘无明显移位者为Ⅱ型;骨折块前后均移位者为Ⅲ型;20世纪70年代中期,Zaricznyj增加骨折块粉碎并完全移位者为Ⅳ 型[4]。随着时代的发展,前交叉韧带胫骨止点撕脱骨折的患者逐渐增多,人们对此损伤的认识也逐渐深入,Meyers、Mckeever和Zaricznyj提出的分型标准也逐渐在世界范围内得到认可。
目前,国内骨科医师普遍认为:Ⅰ型患者无需手术,给予石膏或支具固定患膝于屈曲10°~20°位6w即可;而Ⅱ~Ⅳ型骨折,存在手术指征[8-9],需要手术复位后予以坚强内固定[10],否则有可能出现骨折延迟愈合、不愈合、畸形愈合、前交叉韧带松弛等并发症,致使患者出现关节疼痛、不稳、关节绞锁、屈伸受限等后果[11-12]。
早期传统的手术方法,采用大切口经髌骨入路暴露胫骨髁间嵴来复位骨折块,手术存在诸多的弊端,如术中暴露有限,骨折部位关节有时仅依靠手指触摸,很难达到解剖复位,且损伤的组织较多,损伤范围大,术后并发症较多,屈伸功能恢复较慢,对膝关节功能影响较大。随着外科手术器械和手术技术的不断发展,骨科手术也在逐步向简单、微创方向发展。关节镜技术在临床上因其具有创伤小,损伤小及骨折复位可视、康复较快、并发症少等诸多优点而成为治疗前交叉韧带胫骨止点撕脱骨折的主流术式[13-15],在关节镜辅助下手术,骨折复位变得相对容易,但使用克氏针内固定不如钢丝捆绑和螺钉固定牢固;针尾外露限制膝关节活动且易引起皮肤感染。用丝线、可吸收线或带线锚钉内固定强度不足,容易断裂,造成骨折复位丢失。经胫骨隧道钢丝捆绑内固定,定位不准确,建立隧道时损伤大;钢丝容易断裂而且有可能对韧带止点产生切割,而且固定不稳定,骨折块易动,愈合困难。而空心钉固定切口小,操作方法简单,符合生物力学特征,关节镜监视下导针定位准确,空心钉在导针引导下拧入更加准确,固定牢固,而且大多数患者术后无明显不适感觉,可以不取出螺钉。本组21例Meyers,MckeeverⅡ、Ⅲ型患者均为未成年人,考虑其关节及骨骼的特点,为了尽可能减少对骨骺的损伤,我们用直径较小的单枚空心钉,术中使螺钉与胫骨平台呈30°~35°角,较传统习惯的45°角有所减小,既保证螺钉长度不影响固定的稳定性,又使螺钉尽量少损伤骨骺。另外,从胫骨髁间嵴撕脱下来的骨块多为不规则形状,骨折面之间参差不齐,所以,只要不是陈旧性骨折,且骨折复位确切,受骨折块周边骨轮廓的限制,骨折块基本上不发生旋转移位。事实上,我们观察的病例,术后无1例复位丢失,骨折愈合均良好,康复效果也均满意。因Meyers、MckeeverⅣ型和骨折块较大的Ⅲ型撕脱骨折情况较复杂,单枚空心钉无法达到固定效果而未被列入本观察范围。
综上所述,结合已有的临床研究和我们的临床观察结果表明:关节镜下单枚空心拉力螺钉治疗未成年MeyersⅡ、Ⅲ型前交叉韧带胫骨止点撕脱骨折[16]是一种操作简单,损伤小,固定可靠,治疗效果非常好的手术方式。

