紫癜性肾炎患儿动态血压与临床指标及病理的相关性
应 蓓 李宇红 邵晓珊 邱 杰 郑莎莎 张晓婵 刘远辉 唐 勇
贵阳市妇幼保健院肾脏科(贵州贵阳 550003)
紫癜性肾炎(Henoch-Schönlein purpura nephritis,HSPN)是儿科常见的继发性肾小球疾病之一。近年来,由于诊断标准和随访时间不同,过敏性紫癜患儿中发生肾损害的比例差异大,为10%~100%不等[1-2]。研究发现,部分HSPN 患儿预后不佳,甚至进展为慢性肾功能不全[3-5],而临床上出现高血压、大量蛋白尿以及病理改变程度加重与预后密切相关[6-7]。故探讨HSPN 患儿血压特点及其与临床表现及肾脏病理改变的关系意义深远,但目前关于HSPN患儿血压特点尤其动态血压特点的报道相对少见。本研究回顾分析HSPN患儿动态血压特点及其与临床及病理改变相 关性。
1 对象与方法
1.1 研究对象
收集2016年6月至2020年6月贵阳市妇幼保健院肾内科收住的紫癜性肾炎患儿的临床资料。研究对象纳入标准:①年龄5~18 岁;②符合中华医学会儿科学分会肾脏病学组制定的《紫癜性肾炎诊治循证指南(2016)》诊断标准[2];③经皮肾穿刺活检术确诊。满足以下任意一项者排除:①其他肾脏疾病(如狼疮性肾炎、乙肝相关性肾炎);②其他继发性高血压(如内分泌性高血压及肾血管性高血压);③接受肾脏替代治疗(腹膜透析、血液透析、肾移植)患儿;④院外已使用降压药及激素治疗。
将研究对象根据国际儿童肾脏病研究组(ISKDC)肾小球病理分级分为Ⅰ~Ⅱ级组和Ⅲ~Ⅵ级组;根据肾小球滤过率(eGFR)分为eGFR<60 mL/(min·1.73m2)组及eGFR≥60 mL/(min·1.73m2)组。
本研究获贵阳市妇幼保健院伦理委员会批准(贵阳市妇幼保健院伦2020-01 号)。患儿家属均签署知情同意书。
1.2 方法
1.2.1 临床和病理分级 根据中华医学会儿科学分会肾脏病学组制定的《紫癜性肾炎诊治循证指南(2016)》[2]进行临床分型,分为:①孤立性血尿型;②孤立性蛋白尿型;③血尿和蛋白尿型;④急性肾炎型;⑤肾病综合征型;⑥急进性肾炎型;⑦慢性肾炎型。病理分级根据ISKDC肾小球病理分级分为Ⅰ~Ⅵ级[2]。Ⅰ级:肾小球轻微异常;Ⅱ级:单纯系膜增生,分为a.局灶节段,b.弥漫性;Ⅲ级:系膜增生,伴有<50%肾小球新月体形成和/或节段性病变(硬化、粘连、血栓、坏死),其系膜增生分为a.局灶节段,b.弥漫性;Ⅳ级:病变同Ⅲ级,50%~75%的肾小球伴有上述病变,分为a.局灶节段,b.弥漫性;Ⅴ级:病变同Ⅲ级,>75%的肾小球伴有上述病变,分为a.局灶节段,b.弥漫性;Ⅵ级:膜增生性肾小球肾炎。
1.2.2 动态血压监测 所有患儿在入院当日或次日未使用降压药及激素治疗前进行动态血压监测。采用ABPM6100动态血压监测仪(美国伟伦公司)进行24 h 动态血压监测。根据患儿不同年龄和身高,选择适宜宽度的袖带,日间(6:00~22:00)每30 min、夜间(22:00~6:00)每60 min 测量1 次血压。测量的有效血压读数达到监测次数的80%以上为有效[8],无效者重新进行监测。动态血压正常参考值参照1997 年德国Soergel研究标准[9]。最后经动态血压软件BI ABP进行数据分析,得到相应参数,包括①24 h 平均收缩压及舒张压;②日间平均收缩压及舒张压;③夜间平均收缩压及舒张压;④血压负荷:超过同性别同身高正常儿童第95 百分位[9]的动态血压占所有测得有效血压数据的百分比;⑤夜间收缩压下降率=日间平均血压-夜间平均血压)/日间平均血压×100%。根据夜间收缩压下降率将血压昼夜节律类型分为杓型(夜间收缩压下降率≥10%)、非杓型(夜间收缩压下降率<10%)和反杓型(夜间血压无任何下降或反而超过白天血压)。高血压诊断标准参照2014年美国心脏协会诊断标准[10],异常血压类型包括非杓型及反杓型 血压。
1.2.3 临床资料收集 包括患儿一般资料(年龄、性别、身高、体质量)、临床表现(有无肉眼血尿及其持续时间)、实验室检查(血肌酐、血小板计数、血白蛋白、血补体C3、24 h尿蛋白定量、尿常规)和用药情况。采用床旁Schwartz 公式计算肾小球滤过率(eGFR):eGFR=[36.2×身高(cm)]/肌酐(μmol·L-1)[11]。
1.3 统计学方法
采用SPSS 21.0统计软件进行数据分析。符合正态分布的计量资料以均数±标准差表示,多组间比较采用单因素方差分析,进一步两两比较采用LSD-t检验,两组间比较采用两独立样本t检验;非正态分布计量资料以中位数(P25~P75)表示,组间比较采用秩和检验。计数资料以例数(百分比)表示,组间比较采用χ2检验。以P<0.05为差异有统计学意义。
2 结果
2.1 一般情况
共纳入121 例患儿,男68 例、女53 例,平均年龄(8.8±2.3)岁,身高(125.6±11.8)cm,体质量(25.1±9.7)kg。伴肉眼血尿21 例(17.4%),其中Ⅰ~Ⅱ级组38 例,Ⅲ~Ⅵ级组83 例。eGFR ≥60 mL/(min·1.73m2) 110例,eGFR<60 mL/(min·1.73m2) 11例,性别和年龄分布见表1、2。
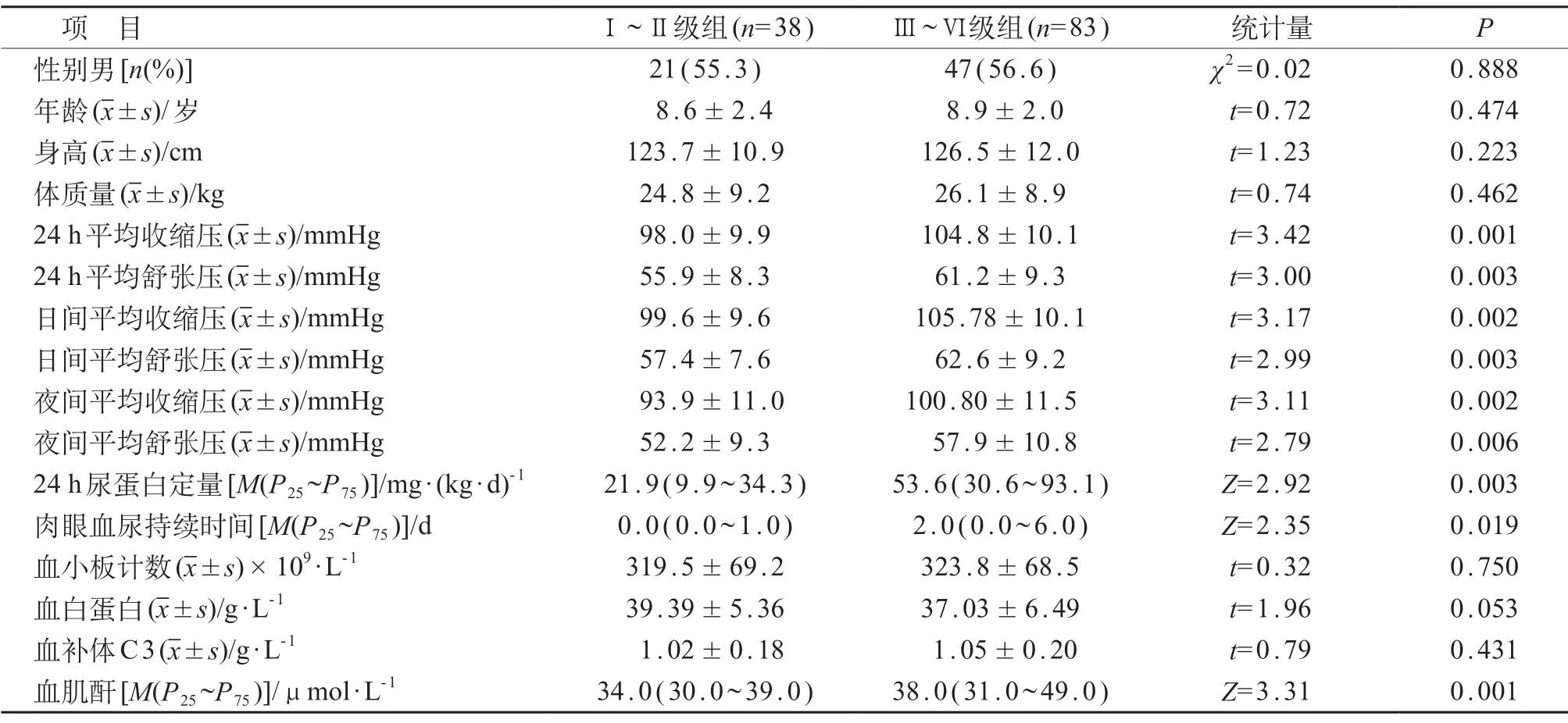
表1 不同病理分级组动态血压参数及临床指标比较
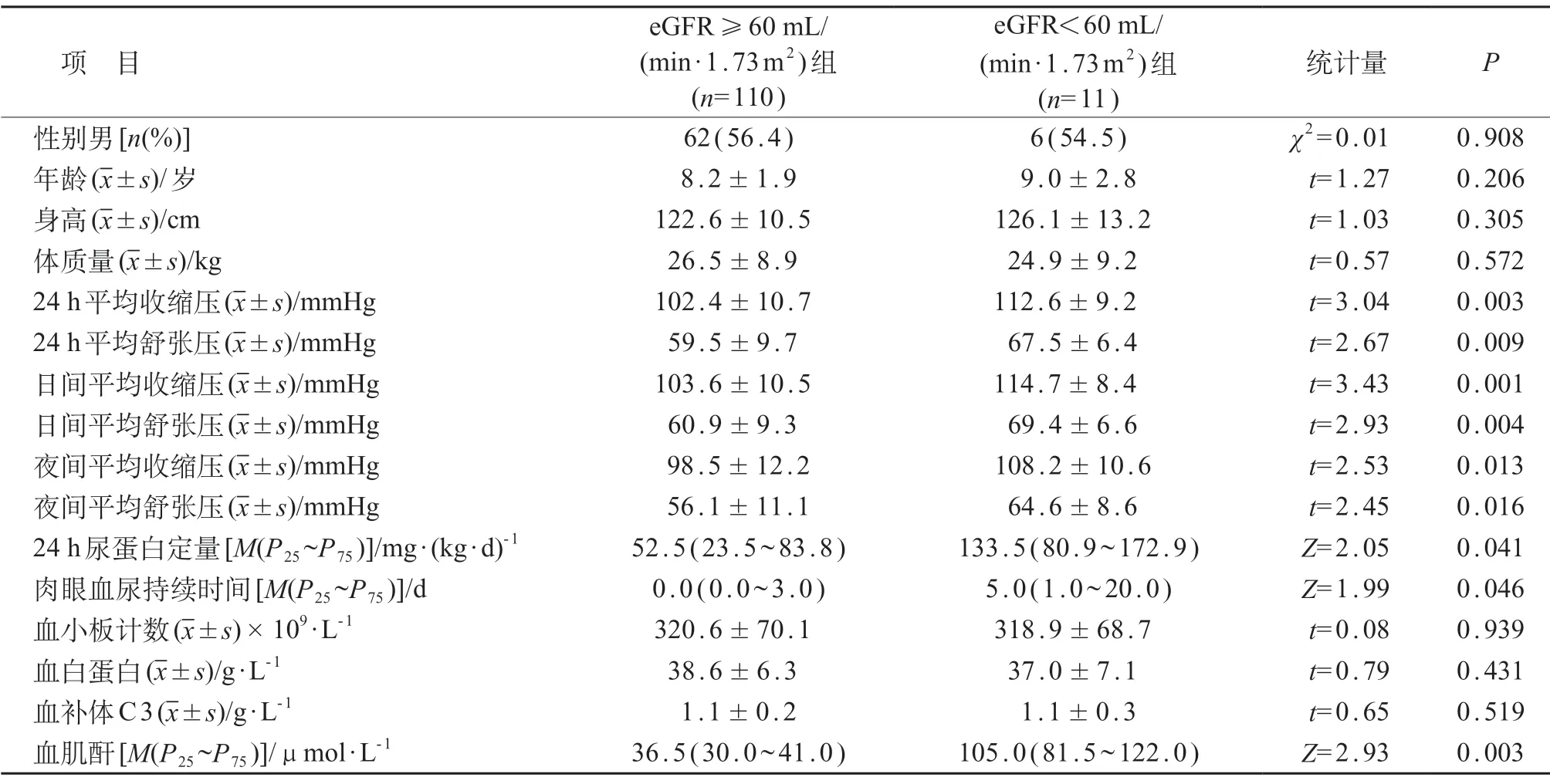
表2 不同肾功能组动态血压参数和临床指标比较
2.2 24小时动态血压特点
杓型血压16例,非杓型90例,反杓型15例。其中异常血压类型(非杓型及反杓型)105例(86.8%)。日间和/或夜间平均血压异常升高38例(31.4%),其中仅日间血压升高2 例(1.7%),仅夜间血压升高31 例(25.6%);仅夜间高血压发生率高于仅日间高血压发生率(χ2=29.51,P<0.001)。
日间收缩压负荷、舒张压负荷、平均收缩压和平均舒张压分别为0.0(0.0~3.2)%、0.0(0.0~0.1)%、(104.11±10.45)mmHg 和(61.12±9.15)mmHg,夜间收缩压负荷、舒张压负荷、平均收缩压和平均舒张压分别为0.0(0.0~30.0)%、0.0(0.0~33.3)%、(99.02±12.20)mmHg 和(56.39±10.92)mmHg。日间收缩压负荷明显低于夜间收缩压负荷(Z=6.04,P<0.001),日间舒张压负荷明显低于夜间舒张压负荷(Z=6.38,P<0.001)。
2.3 临床分型以及不同病理分级组动态血压参数及临床指标比较
临床分型中孤立性血尿型2 例,孤立性蛋白尿型18例,急性肾炎型3例,肾病综合征型34例,血尿和蛋白尿型64例,未见急进性肾炎型及慢性肾炎型。
肾小球病理分级中Ⅰ级2 例,Ⅱ级36 例(Ⅱa 级13 例、Ⅱb 级23 例),Ⅲ级73 例(Ⅲa 级27 例、Ⅲb 级46 例),Ⅳ级7 例,Ⅴ级3 例,Ⅵ级0 例。与Ⅰ~Ⅱ级组相比,Ⅲ~Ⅵ级组患儿的24 h 平均收缩压及舒张压、日间平均收缩压及舒张压、夜间平均收缩压及舒张压、24 h尿蛋白定量、血肌酐水平显著升高,肉眼血尿持续时间更为延长,差异均有统计学意义(P<0.05)。见表1。
2.4 不同肾功能组动态血压特点及临床指标比较
与eGFR ≥60 mL/(min·1.73 m2)组相比,eGFR<60 mL/(min·1.73 m2)组24 h 平均收缩压及舒张压、日间平均收缩压及舒张压、夜间平均收缩压及舒张压、24 h 尿蛋白定量、血肌酐水平显著升高,肉眼血尿持续时间更为延长,差异均有统计学意义(P<0.05)。见表2。
3 讨论
HSPN 是儿童时期最常见的继发性肾脏疾病,男性发病略高于女性[12]。本研究121 例患儿中,男女比为1.3:1。HSPN具有一定自限性且大多预后良好,但仍有部分患儿预后不佳,甚至进展为慢性肾衰竭,肾脏受损程度是决定本病预后的关键。研究发现HSPN预后与其临床表现、病理损伤程度相关,24 h 尿蛋白定量、尿素氮、肌酐水平越高,病理分级越重,预后越 差[6]。相关研究也发现HSPN临床分型与肾脏病理损伤程度具有相关性,尿蛋白及血压水平越高,肾脏病理损害程度越重[13]。本研究显示,患儿的病理分级越重、肾功能越差,则24 h平均收缩压及舒张压、日间平均收缩压及舒张压、夜间平均收缩压及舒张压、24 h尿蛋白定量、血肌酐水平显著升高,肉眼血尿持续时间更为延长。因此,在临床工作中遇到临床表现较重的HSPN患儿,更应积极治疗及争取时间尽快进行肾活检,以明确肾脏病理类型,选择合适的治疗方案,以进一步改善患儿预后,防止进展为慢性肾功能不全。
动态血压监测和传统血压相比,具有避免因医疗环境诱发的高血压、识别隐匿性高血压及发现异常血压模式的优点[10],能更好地评估各时间段血压尤其是夜间血压水平。动态血压监测在成人中的研究及应用较成熟,但在儿童中尤其在HSPN方面的研究相对较少。本研究采用动态血压监测仪监测HSPN患儿24 h血压水平,从而更准确地评价HSPN患儿血压水平与肾脏病理改变之间的关系。高血压是肾脏疾病主要表现之一,而高血压本身又能加速肾脏疾病进展,导致高血压与肾功能损害之间的恶性循环,特别是恶性高血压引起的肾脏损害可达63%~80%[14]。目前研究发现,肾脏疾病患者异常血压模式发生率高,血压升高以夜间明显[15-16],本课题组在前期工作中亦有类似发现[17]。其机制尚未完全明确,推测主要与肾脏病患者肾脏排钠功能降低,白天排钠减少,夜间排钠代偿性增加,以及肾素-血管紧张素-醛固酮系统的过度活化有关[18]。另有研究指出夜间血压升高与肾脏疾病患儿的肾功能损害及预后相关[19]。本研究中未发现恶性高血压患儿,推测与样本量较小,且由过敏性紫癜引起恶性高血压者较为少见有关,但本研究发现HSPN患儿异常血压类型的发生率高,以夜间血压升高为主,而夜间血压升高与更重的肾脏损害有关。
在肾脏疾病中,随着肾功能下降高血压发病率逐渐升高,且随着肾功能的进一步恶化,血压将进一步升高[20]。本研究根据肾功能水平将HSPN 患儿分为eGFR<60 mL/(min·1.73m2)组和eGFR≥60 mL/(min·1.73m2)组,结果发现肾功能损伤较重的HSPN患儿血压水平更高,可见在HSPN患儿中高血压与肾脏损伤之间互为因果,互相促进。因此,积极有效地控制HSPN患儿血压水平对减轻肾组织损伤及延缓肾功能降低至关重要。
总之,HSPN的临床特点与病理分级、eGFR相关,临床上出现大量蛋白尿、血压升高、持续肉眼血尿时间长及肾功能损害,往往提示肾脏病理改变较重,建议此类患儿应尽早行肾活检,积极控制血压尤其夜间血压水平,制定合适的治疗方案,延缓肾脏病变进展。但本研究为单中心研究且样本量较小,期待后续多中心、大样本量进一步研究。

