后颅窝肿瘤合并脑积水患者围手术期脑积水的处理
董康,钟东,杨佳,武有涛,蒋宏,杨瑞,吴越,黄志坚,程崇杰,夏海坚,孙晓川
后颅窝空间狭小,包含脑干、小脑、中脑导水管、第四脑室等重要结构[1]。因后颅窝为脑脊液循环的必经之地,且其代偿空间有限,故后颅窝肿瘤易致脑脊液循环受阻,造成梗阻性脑积水[2]。有关文献报道后颅窝肿瘤切除术前脑积水的发生率约为80%[3],肿瘤切除术后的脑积水发生率为7%~45%[3-5],为后颅窝肿瘤患者围手术期的严重并发症之一;后颅窝肿瘤切除术后早期因小脑、脑干水肿等其他因素可引起急性脑积水,严重威胁患者生命及影响预后。神经外科手术后的颅内感染率为1.8%~8.9%;后颅窝肿瘤切除术操作空间小,手术难度大、时间长,故其术后的颅内感染率远高于其他神经外科手术,约为其他神经外科手术后颅内感染率的3倍[6]。术后颅内感染可导致并加重脑积水,有文献报道神经外科术后颅内感染并发脑积水的发生率为5.9%~40.9%[7]。为此,本研究回顾分析重庆医科大学附属第一医院神经外科2017年1月—2020年1月行肿瘤切除术的241例后颅窝肿瘤患者的临床资料,其中67例患者合并脑积水;以探讨后颅窝肿瘤围手术期脑积水的处理方式及其效果。
1 资料与方法
1.1 一般资料 纳入241例行肿瘤切除术的后颅窝肿瘤患者,其中男110例,女131例;年龄8~73岁,平均年龄(47.53±12.68)岁。肿瘤位置:窦汇区9例、脑干7例、小脑半球及蚓部27例、四脑室10例、松果体区3例、小脑幕14例、间脑2例、下斜坡3例、乙状窦16例、桥臂6例、桥小脑角区103例、岩斜区25例、枕骨大孔区3例、横窦旁2例、颈静脉孔区11例。肿瘤类型:脊索瘤2例、海绵状血管瘤6例、低分化癌1例、血管母细胞瘤17例、砂砾体脑膜瘤1例、胶质瘤16例、精原细胞瘤1例、转移瘤3例、孤立性纤维瘤1例、蛛网膜囊肿1例、神经纤维瘤2例、室管膜瘤4例、错构瘤1例、表皮样囊肿2例、神经鞘瘤7例、髓母细胞瘤3例、听神经鞘瘤87例、面神经鞘瘤2例、三叉神经鞘瘤6例、胆脂瘤9例、肠源性囊肿1例、横纹肌恶性来源1例、脑膜瘤67例。
1.2 纳入与排除标准
1.2.1 后颅窝肿瘤合并脑积水 纳入标准:(1)CT或MRI检查证实肿瘤位于后颅窝;(2)肿瘤切除术前合并脑积水;(3)于显微镜下行后颅窝肿瘤切除术。排除标准:(1)肿瘤切除术前行侧脑室外引流(extraventricular drainage,EVD)、脑室-腹腔分流(ventriculoperitoneal shunt,VPs)、三脑室底造瘘(third ventriculostomy,ETV)术;(2)脑萎缩引起的脑室扩大;(3)临床资料不全。
1.2.2 后颅窝肿瘤切除术后颅内感染 纳入标准:于显微镜下行后颅窝肿瘤切除术后发生颅内感染。排除标准:合并其他系统感染,或临床资料不全者。
1.3 诊断标准
1.3.1 脑积水诊断标准 (1)影像学表现:脑室增大,Evans指数>0.33,脑室周围可出现低密度间质性水肿带(图1、2),额角<100°,颞角宽度>3 mm,第三脑室球样扩张,基底池、脑沟受压或消失;(2)临床表现:头痛、恶心、呕吐,共济失调,视乳头水肿、视物模糊,智能障碍,步态不稳,尿失禁等[8]。
1.3.2 颅内感染诊断标准 须满足下列条件之一,(1)脑脊液细菌培养阳性;(2)出现以下症状或体征之一而无其他可疑因素,体温>38.0 ℃、头痛、脑膜刺激征阳性,并至少满足下列条件之一:①脑脊液白细胞计数、蛋白含量增高,糖减低;②脑脊液细菌涂片阳性。
1.4 治疗方法
1.4.1 围手术期处理 根据患者的病情予以甘露醇、速尿、糖皮质激素等缓解颅内高压,保持大便通畅,并维持水、电解质平衡。肿瘤切除术前急性颅内压增高,保守治疗难以缓解者,予以急诊行EVD;肿瘤切除术后急性颅内压增高,保守治疗难以缓解者,选择性行EVD或VPs。
1.4.2 术前腰大池引流 后颅窝肿瘤切除术前,气管插管全麻完成后,置入腰大池引流管,置管长度以15 cm左右为适宜。置管成功后,连接并固定腰大池外引流系统,放于手术台旁关闭备用。打开骨瓣后根据患者脑压、脑组织膨胀程度打开腰大池引流管,缓慢释放脑脊液20~50 mL。术后匀速缓慢释放脑脊液,每日约100~150 mL。无术后颅内感染者于术后5 d左右拔除腰大池引流管;有颅内感染者可延长至术后7~9 d拔管,或按需要再次行腰大池引流。
1.4.3 术后颅内感染治疗 肿瘤切除术后颅内感染一经确诊,立即行静脉抗生素抗感染治疗,细菌培养及药敏实验结果出来前,采用“降阶梯”治疗法,抗生素选用碳青霉烯类(美罗培南、帕尼培南)、三代头孢(头孢他啶、头孢曲松),必要时加用万古霉素及利奈唑胺。细菌培养及药敏实验结果出来后,选用敏感抗生素抗感染治疗。根据患者颅内感染病情及脑脊液检查结果选择性行术后腰大池引流;每日匀速缓慢释放脑脊液100~150 mL,置管时间为7~9 d。
1.5 分组 依据后颅窝肿瘤切除术前气管插管全麻后是否行腰大池引流,将后颅窝肿瘤合并脑积水患者分为术前腰大池引流1(preoperative lumbar cerebrospinal fluid drainage 1,PLCFD1)组(22例)与无术前腰大池引流1(non-preoperative lumbar cerebrospinal fluid drainage,NPLCFD1)组(45例)。两组患者的性别、年龄、肿瘤位置及病理类型、肿瘤次全及以上切除率、手术时间、术中失血量比较,差异均无统计学意义(均P>0.05);具有可比性(表1)。再将241例后颅窝肿瘤患者分为PLCFD2组(43例)与NPLCFD2组(184例),按照排除标准排除了14例患者。
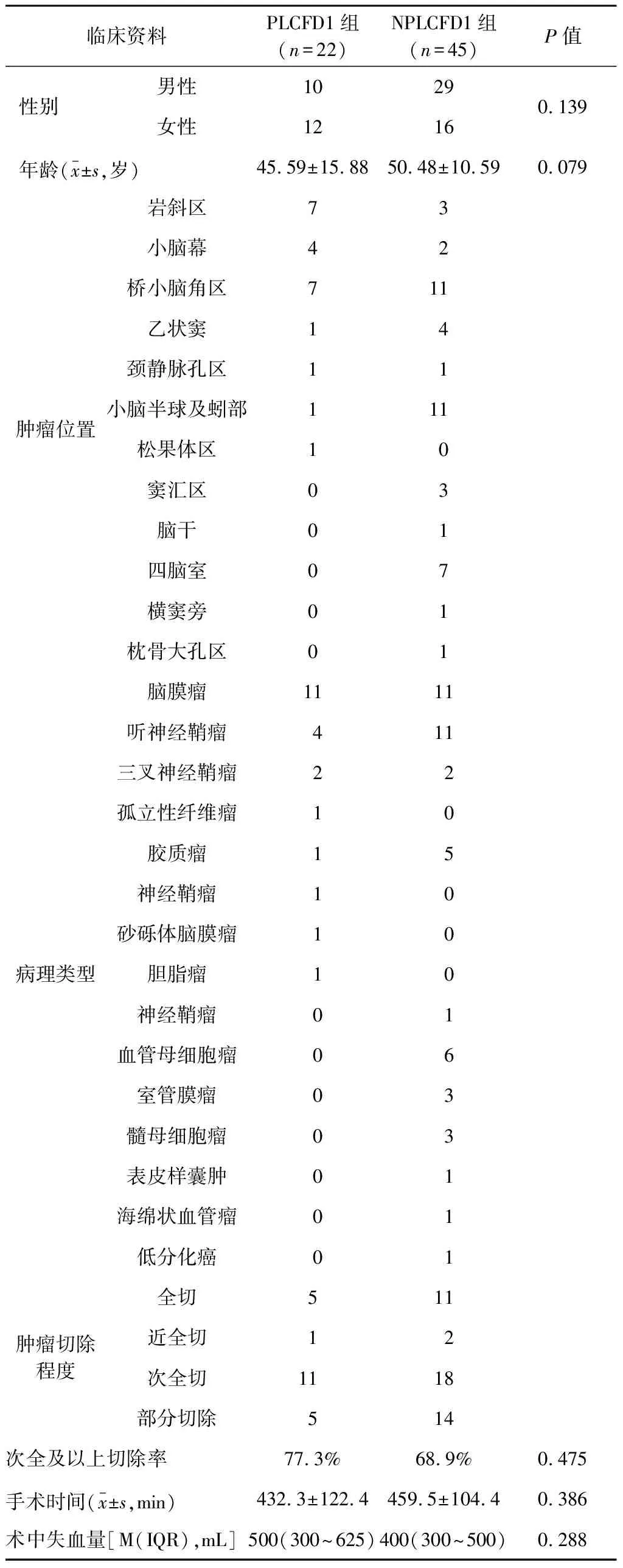
表1 PLCFD1组与NPLCFD1组患者的临床资料比较(例)

2 结 果
2.1 后颅窝肿瘤合并脑积水患者的肿瘤切除率及脑积水缓解率 后颅窝肿瘤合并脑积水患者67例,手术肿瘤次全及以上切除率为71.6%(48/67例);其中术后脑积水需进一步外科处理者4例,脑积水缓解率为94.0%(63/67例)。3例因肿瘤切除术前急性颅内压升高行EVD而未入组的患者,于EVD拔除后脑积水缓解。所有患者在术后随访中(至少6个月)无新发及进展性脑积水。
2.2 PLCFD1组与NPLCFD1组术后早期脑积水缓解率比较见表2。以术后患者症状改善、术后1周复查头颅CT脑室大小无进行性增大为术后早期脑积水缓解。PLCFD1组患者中术后早期脑积水缓解者19例,缓解率为86.4%;NPLCFD1组患者中术后早期脑积水缓解者28例,缓解率为62.2%;PLCFD1组患者的术后早期脑积水缓解率显著高于NPLCFD1组,差异具有统计学意义(P<0.05)。PLCFD1组患者中3例患者术后早期脑积水未缓解,其中2例患者经保守治疗后缓解,1例患者因术后急性脑水肿行EVD后脑积水得到缓解。NPLCFD1组患者中17例患者术后早期脑积水未缓解,其中14例患者经保守治疗后缓解,3例患者术后出现颅内感染,经保守治疗后脑积水未缓解,颅内感染控制后行VPs。
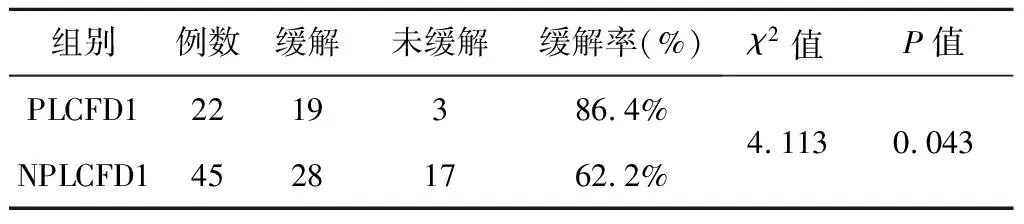
表2 PLCFD1组与NPLCFD1组患者术后早期脑积水缓率比较(例)
2.3 PLCFD2组与NPLCFD2组术后颅内感染率及抗生素使用时间比较 见表3。本研究241例行后颅窝肿瘤切除术患者中,出现术后颅内感染者100例,其中14例患者合并其他系统感染予以排除,总的术后颅内感染率为37.9%(86/227例)。PLCFD2组患者中出现术后颅内感染者10例,术后颅内感染率为23.3%,抗生素使用时间为14(10.75,20.5)d。NPLCFD2组患者中出现术后颅内感染者76例,术后颅内感染率为41.3%,抗生素使用时间为17(13.25,22.75)d。PLCFD2组患者的术后颅内感染率显著低于NPLCFD2组,差异有统计学意义(P<0.05)。两组术后颅内感染患者的抗生素使用时间比较,差异无统计学意义(P>0.05)。

表3 PLCFD2组与NPLCFD2组术后颅内感染率及抗生素使用时间比较
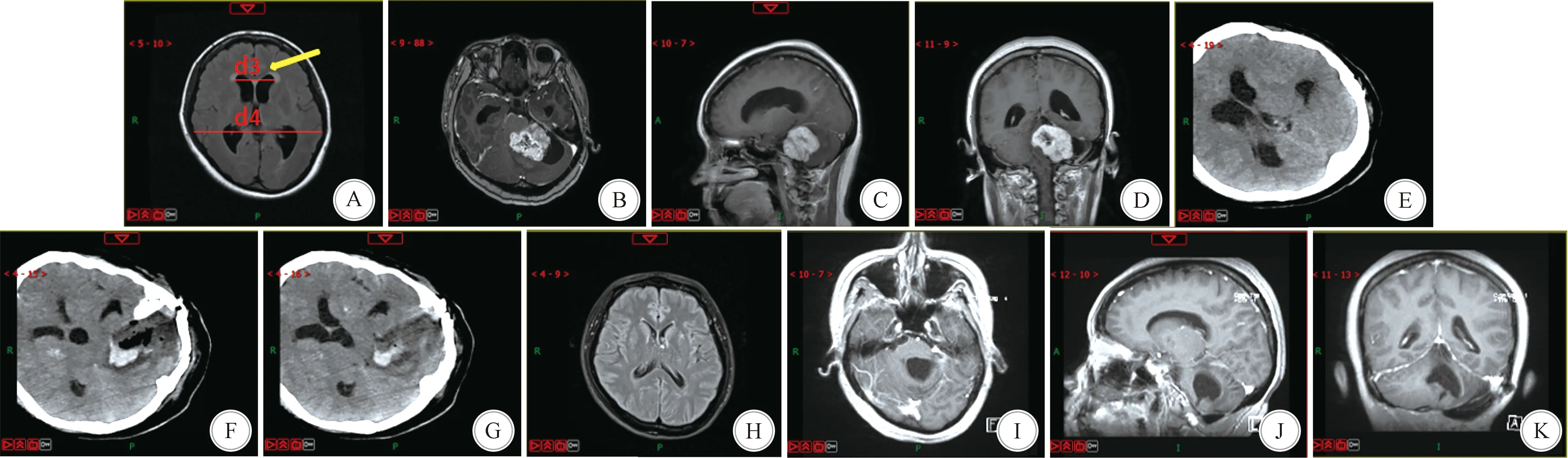
A:术前头颅MRI示,Evans指数d3/d4>0.33,脑室周围间质性水肿(黄色箭头所指); B、C、D:术前头颅MRI增强扫描示左侧听神经瘤鞘瘤; E、F、G:术后1周头颅CT示术区血肿、水肿,脑积水未有效缓解; H:术后1年余头颅MRI示无新发及进展性脑积水; I、J、K:术后1年余头颅MRI增强扫描示肿瘤近全切除图2 NPLCFD1患者手术前后影像学检查结果
3 讨 论
后颅窝为脑脊液循环必经之地,空间狭小、代偿空间有限,随着后颅窝肿瘤生长,压迫脑脊液循环通路,继而引起梗阻性脑积水;部分患者于肿瘤切除术后脑积水未得到缓解,可致颅内高压,严重影响患者生命及预后,需进一步处理。目前后颅窝肿瘤围手术期脑积水的处理方式仍有争议[2-3,10-12],围手术期行VPs或ETV为主要外科处理方式。既往认为对于后颅窝肿瘤术前合并脑积水者行VPs或ETV可缓解患者脑积水进展,有利于进一步手术切除肿瘤,改善预后。但随着医学技术和理念的进步,肿瘤切除术前行VPs、ETV越来越得不到广泛认同;常规后颅窝肿瘤切除术前行VPs或ETV会使部分患者经历不必要的外科干预[3,13],且手术相关并发症较高的缺点不可忽略[2,5,10-11]。本研究中67例后颅窝肿瘤合并脑积水患者肿瘤切除术后的脑积水缓解率达94.0%(63/67例),略高于文献报道的71.2%~91%[5,12],肿瘤次全及以上切除率为71.6%;仅少数患者(4例)术后脑积水需进一步外科治疗。与围手术期行VPS或ETV相比,本研究的后颅窝肿瘤合并脑积水患者肿瘤切除术前减少了不必要的外科干预,并且肿瘤切除术后与VPs及ETV相关并发症降低,住院费用减少,术后生存质量得到提高。
肿瘤残留、颅内血肿、颅内感染、局部脑组织水肿等为后颅窝肿瘤切除术后脑积水的危险因素[5,12,14-15],急性小脑、脑干梗死可能亦为危险因素。根据文献报道与本研究结果,后颅窝肿瘤切除术后脑积水的预防措施有以下几点:(1)后颅窝肿瘤合并脑积水患者术前颅内高压明显,经脱水剂、利尿剂治疗无效者可急诊行EVD[3],并尽早行后颅窝肿瘤切除术,本研究中3例未入组的后颅窝肿瘤合并脑积水患者,均为术前急性颅内压增高明显行EVD,肿瘤切除术后颅内压恢复正常,拔除EVD脑积水缓解,术后随访无新发及进展脑积水;(2)后颅窝肿瘤合并脑积水患者一经确诊达手术指征者,应尽早行肿瘤切除术,术中在保护神经、血管等重要结构的前提下尽可能全切肿瘤[5,12,14],减少术后肿瘤残留,打通脑脊液循环通路;(3)显微手术操作过程中,动作尽量轻柔,减少微小血管的出血及对脑组织的牵拉,术区止血彻底,肿瘤切除后,以升高血压、鼓肺、降低头位后未见渗血为宜;(4)术中减少不必要的自动脑压板的使用,以减少自动脑压板相关性脑损伤;(5)减少术后颅内感染的易发因素,术中应严格遵循无菌操作观念,术区及整个手术视野于手术结束前,用生理盐水冲洗干净,减少血凝块与组织碎片的残留,对术后颅内感染者予以足程、足量抗感染治疗。
后颅窝肿瘤切除术后早期可因术区血肿压迫、术区及周围脑水肿,以及脑脊液循环系统中含有血性、炎性脑脊液、大分子蛋白及细胞组织碎片等阻塞脑室系统,造成蛛网膜粘连而引起术后早期急性脑积水,可引起致命性高颅压[14]。因此,后颅窝肿瘤切除术后早期急性脑积水值得特别关注。有文献报道,后颅窝肿瘤切除术后早期急性脑积水发生率约为7%~15%[4]。本研究中,PLCFD1组患者术后早期脑积水未缓解率为13.64%,与文献报道相符;NPLCFD1组患者术后早期脑积水未缓解率为37.78%,高于文献报道。考虑其原因为,本研究的67例患者均为后颅窝肿瘤合并脑积水患者,因肿瘤压迫致梗阻性脑积水时间较长,脑脊液分泌、吸收平衡被破坏,尽管肿瘤切除术后,脑积水有自缓趋势,但新的脑脊液分泌与吸收尚未达到新的平衡。PLCFD1组患者的术后早期脑积水缓解率显著低于NPLCFD1组(86.4%vs62.2%,P=0.043);表明术前腰大池引流加术后持续低量引流可缓解后颅窝肿瘤合并脑积水患者肿瘤切除术后的早期脑积水进展,与此前的研究结果相似[16-17]。
后颅窝肿瘤位置特殊,手术难度大、时间长;并且后颅窝手术本身即为神经外科术后颅内感染的危险因素,其术后颅内感染率远高于其他神经外科手术,约为其他神经外科手术的3倍[6]。术后颅内感染,脑脊液蛋白升高、沉积,造成脑脊液循环系统、蛛网膜颗粒等的阻塞,可能引起并加重脑积水。临床上,后颅窝肿瘤术后颅内感染合并脑积水患者往往处理困难,严重者可致死、致残[7]。本研究227例后颅窝肿瘤患者的术后颅内感染率为37.9%(86/227例),高于文献报道的16.1%~26.7%[6,18];其原因考虑为本研究的颅内感染诊断标准未采用脑脊液细菌培养阳性作为唯一标准。PLCFD2组患者的术后颅内感染率显著低于NPLCFD2组(23.3%vs41.3%,P=0.028);因后颅窝肿瘤患者术前行腰大池引流加术后持续低量引流可更早且平稳地改善术后脑脊液性状,从而减少后颅窝开颅术后颅内感染的发生率[15-16,19-20]。
后颅窝肿瘤切除术前安置腰大池引流加术后持续低量引流的优势有以下几点。(1)可根据术前腰大池的脑脊液自然引流速度来判断颅内压的高低,指导后颅窝肿瘤术前脱水剂用量;(2)后颅窝肿瘤切除术中,通过腰大池引流释放脑脊液降低颅内压,增加脑组织顺应性,使病变暴露更为充分,为术者提供更大的手术视野,减少术中对脑组织的牵拉,减少不必要的自动脑压板相关性脑损伤,降低术后脑水肿发生率及程度[16-17];(3)术后早期加速脑脊液循环,加速脑脊液自身置换及廓清作用,将术中残留的血性、炎性脑脊液、大分子蛋白及细胞组织碎片等及时引流出脑脊液循环系统,减少脑室系统、蛛网膜下腔的堵塞的可能性及其程度[15],降低术后早期急性脑积水的发生率;(4)更早地将后颅窝肿瘤切除术后颅内残留的可能作为细菌培养基的组织碎片、渗血等引流出脑脊液循环系统,降低术后颅内感染率[19-20];(5)提高术后脑脊液采集、检查,必要时考虑行鞘内注射等操作的安全性[7];(6)术后联合利尿剂及其他脱水剂的使用,可有效降低颅内压,同时通过腰大池的引流高度控制性、缓慢持续引流脑脊液,可安全降低颅内压。本研究的术前安置腰大池引流患者均未出现逆行性感染、脑疝、急性硬膜下血肿等腰大池引流相关并发症。其原因考虑为:(1)置管时间合适,相关研究显示[18],腰大池引流置管时间超过10 d应考虑换管或行间断腰穿,置管时间超过10 d,逆行性感染率显著增加,本研究患者的腰大池置管时间为7~9 d;(2)适宜的引流高度、均匀的引流速度、控制的引流量尤为关键,本研究行腰大池引流患者的术后日引流量为50~150 mL,引流速度尽可能保持全天缓慢匀速(约5 mL/h);(3)本研究中,后颅窝肿瘤患者出现以下情况禁止术前行腰大池引流:①术前矢状位MRI提示存在慢性小脑扁桃体下疝;②术前影像学检查提示中度以上脑积水;③肿瘤病变位于枕骨大孔区。
综上所述,后颅窝肿瘤合并脑积水患者肿瘤切除术前,除有显著急性颅内压增高且药物保守治疗无效者外,一般不应行EVD、VPs、ETV等外科操作;肿瘤切除程度达次全切除及以上时,肿瘤切除术后大部分患者的脑积水可有效缓解,仅小部分患者的脑积水需进一步外科处理。术中腰大池引流可增加术区暴露空间,术中、术后妥善的腰大池引流可促进后颅窝肿瘤合并脑积水患者肿瘤切除术后早期廓清炎性及血性脑脊液,从而减少术后脑积水的发生;并且术后持续低量腰大池引流还可降低后颅窝肿瘤切除术后的颅内感染率。

