非瓣膜性房颤合并急性缺血性脑卒中危险因素分析及临床风险评估①
哈尼克孜·买买提衣明,马晓芸,刘诗琪,居勒德孜·海拉提,马尔加恩·巴克依,刘志强
(1新疆医科大学第一临床医学院暨第一附属医院,新疆医科大学第一附属医院2干部保健中心,3心脏中心综合心脏内科,乌鲁木齐 830054)
心房颤动(AF)作为最常见的持续性心律失常,电生理学上的特点是高速率(400~600次/min)的异位心房细胞去极化,导致心房规律收缩功能的丧失和不规则的心室率[1]。随年龄的增加,房颤患病率也呈增高趋势。房颤除了高发的患病率、发病率以外,房颤疾病本身带来的并发症及危害也不容小觑。据临床观察发现,房颤致死的主要原因是持续性进行性的心力衰竭、心源性猝死和脑卒中[2]。较未患房颤人群相比,非瓣膜性房颤(NVAF)患者发生卒中的风险增加了5倍,并且AF引起的脑卒中尤其严重,有着较高的复发率、永久致残率和死亡率[3],目前指南指出预防房颤相关性脑卒中已成为AF患者综合管理策略中的重要内容及治疗指导[4]。本研究旨在通过分析NVAF患者CHA2DS2-VASc评分及血液标志物与NVAF患者缺血性脑卒中形成的相互关系,探究血液标志物评价NVAF患者缺血性脑卒中事件发生风险的参考价值。
1 资料与方法
1.1 研究对象 选择2019年1月1日-2021年3月31日于新疆医科大学第一附属医院就诊的NVAF患者199例,其中98例合并急性缺血性脑卒中患者作为病例组,余101例单纯NVAF患者作为对照组。病例组纳入标准:同时满足以下3项:(1)根据2019年的AHA/ACC/HRS房颤患者管理指南[5]:12导联常规心电图或24 h动态心电图证实的阵发性或持续性房颤,且经胸超声心动图证实的NVAF患者;(2)按照2018年脑卒中诊疗指南[6]诊断标准,经CT或MRI确诊为脑卒中者;(3)按TOAST病因分型标准[7]判定为心源性血栓栓塞性脑卒中。对照组纳入标准:(1)12导联常规心电图或24 h动态心电图证实的阵发性或持续性房颤。(2)均经询问病史,经脑血管核磁共振、脑血管彩色多普勒超声检查排除发生血栓事件的NVAF患者。排除标准:(1)患有心脏瓣膜性疾病、心肌炎、心肌病;(2)既往和(或)目前有急慢性肝炎或肾炎、肝功能不全、肾功能不全者;(3)既往有严重全身性疾病者,如肿瘤、严重感染、传染病、甲状腺疾病等;(4)正在使用人血白蛋白、皮质类固醇、细胞毒性药物治疗者。
1.2 临床资料收集与实验室检查收集入选患者的基本信息,包括年龄、性别、心力衰竭病史、高血压病史、糖尿病史、血管疾病史等基线资料,采用CHA2DS2-VASc评分系统[8]对病例组及对照组所有患者均进行血栓栓塞风险评估,并反复核对验证。入院后次日清晨空腹检测实验室指标,包括:中性粒细胞百分比、淋巴细胞百分比、中性粒细胞/淋巴细胞比值(NLR)、总胆固醇(TC)、甘油三酯(TG)、高密度脂蛋白胆固醇(HDL-C)、低密度脂蛋白胆固醇(LDL-C)。
1.3 统计学处理采用SPSS 22.0统计软件对数据进行分析。计量数据用均数±标准差(±s)表示,采用t检验,计数资料用百分比(%)表示,采用χ2检验。收集的血液学及生化指标与缺血性脑卒中的关系用Logistic回归进行分析。再使用ROC曲线下面积(area under the curve,AUC)评估相关指标对AF患者发生急性缺血性脑卒中的预测价值,AUC>0.5表示指标有预测价值。P<0.05为差异有统计学意义。
2 结果
2.1 研究对象一般特征病例组糖尿病患病比例高于对照组;病例组的平均年龄、CHA2DS2-VASc风险分层评分、收缩压及脉压、中性粒细胞百分比、中性粒细胞/淋巴细胞比值(NLR)、TC均高于对照组,而淋巴细胞百分比低于对照组水平,差异有统计学意义(P<0.05)(表1)。
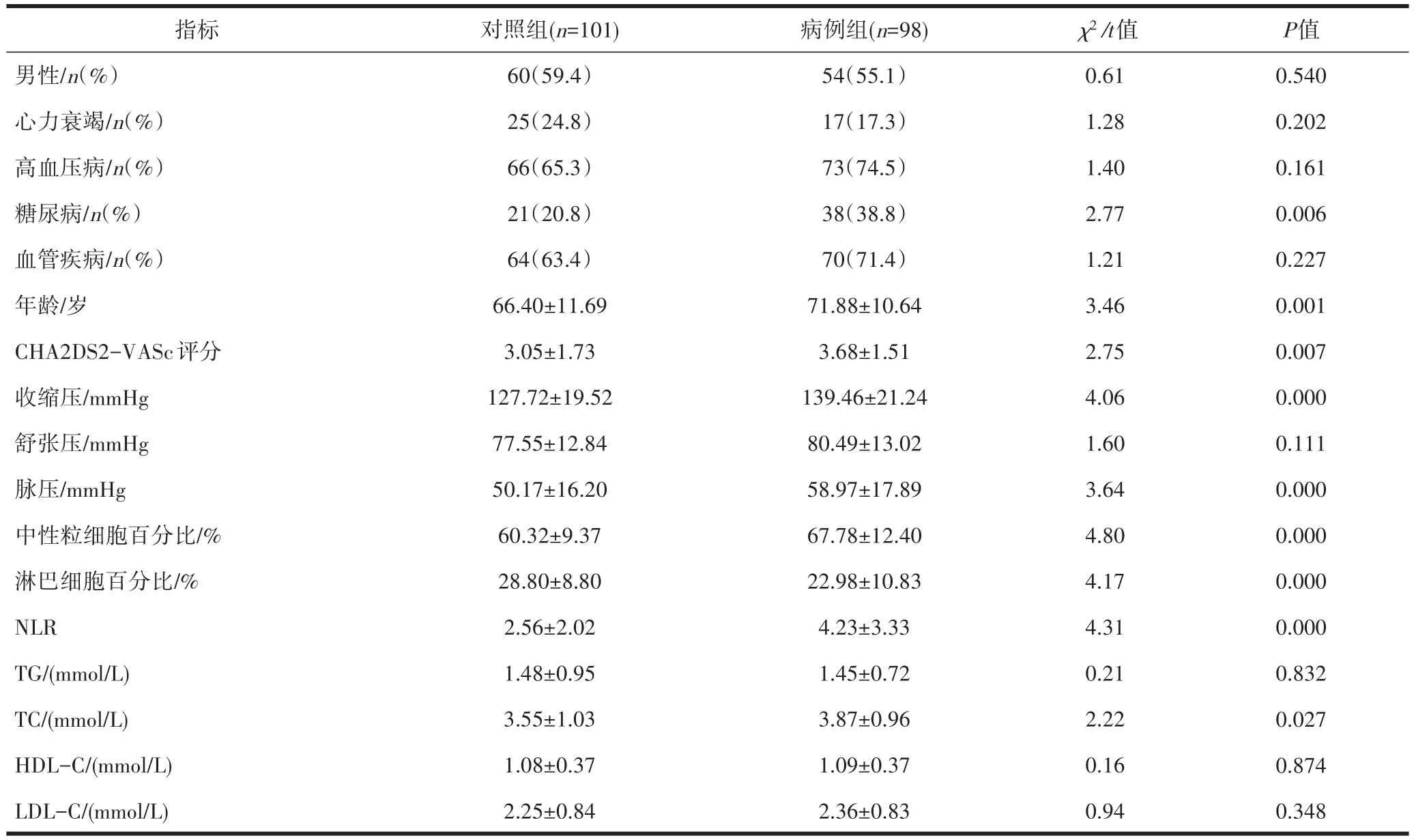
表1 病例组与对照组一般资料比较
2.2 脑卒中危险因素的Logistic回归分析第一步以分组为因变量采用单因素回归分析,筛选出糖尿病、年龄、收缩压及脉压、中性粒细胞百分比、淋巴细胞百分比、NLR、TC、CHA2DS2-VASc评分与NVAF患者发生急性缺血性脑卒中的危险因素,选入上述指标再进行Logistic多因素回归分析,用CHA2DS2-VASc风险分层评分中组成部分进行校正后结果显示年龄、糖尿病、脉压、NLR与非瓣膜性房颤患者发生急性缺血性脑卒中有相关关系(P<0.05)(表2)。
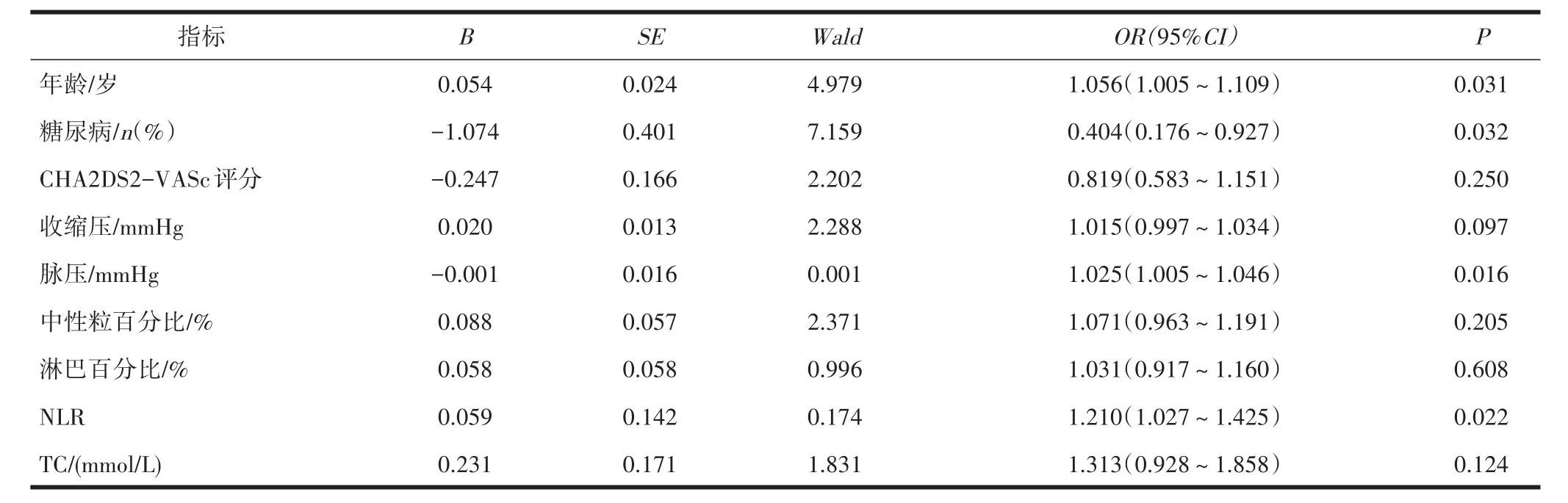
表2 脑卒中危险因素的Logistic回归分析
2.3 NLR与CHA2DS2-VASc评分的相关性分析采用Logistic回归分析显示NLR与CHA2DS2-VASc评分具有显著相关性。绘制ROC曲线,NLR及CHA2DS2-VASc评分预测NVAF患者发生急性缺血性脑卒中的AUC曲线下面积分别为0.673、0.608,表明NLR(2.99)对NVAF患者发生急性缺血性脑卒中风险具有提高识别的预测价值(图1)。

图1 NLR、CHA2DS2-VASc评分及联合指标预测患者发生缺血性脑卒中ROC曲线
将NLR与CHA2DS2-VASc风险分层评分联合,进行ROC曲线分析(图1),结果显示NLR与CHA2DS2-VASc风险分层评分联合后可提高单独CHA2DS2-VASc评分对NVAF患者发生急性缺血性脑卒中风险的评估价值,AUC面积增加0.118(表3),灵敏度0.765,特异度0.644(图1)。
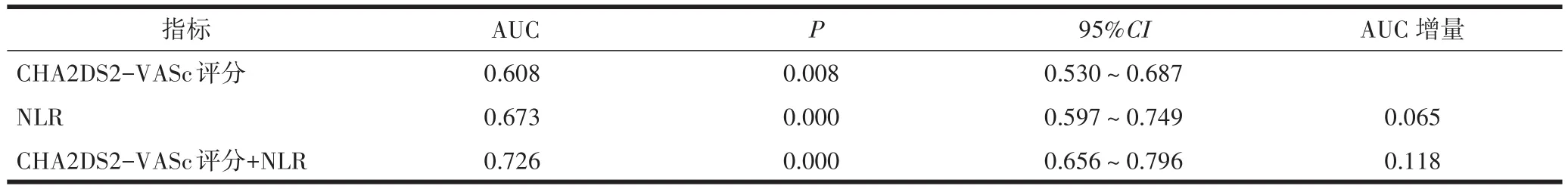
表3 ROC曲线下面积及与CHA2DS2-VASc评分相比AUC增量
3 讨论
据急性缺血性脑卒中急救指南[9]指出,年龄是缺血性脑卒中的独立危险因素,随着年龄的增长,心脏会发生一系列结构性改变,如心室腔内扩大,进而引起心脏收缩及射血功能降低,左心耳(LAA)血流速度显著减慢,最终发生栓塞性疾病。而且年龄与血管粥样硬化及主动脉区硬化斑块形成有显著相关性[10]。有研究证实高血压病是NVAF患者并发缺血性脑卒中的独立危险因素[11],而本研究提示脉压差增大是发生缺血性脑卒中的危险因素。脉压差(pulse pressure,PP)值取决于大动脉收缩期喷射扩张的血管弹性来容纳喷射后的血并恢复动脉容量的功能[12]。持续宽脉压会对动脉壁施加机械应力,导致内皮功能障碍,增强炎症细胞与内皮的黏附,进而导致系统性血管损伤和颈动脉粥样硬化。除外临床因素,有数据显示炎症标志物和AF的发生及维持之间的联系[13-14],发现血液标志物如N端B型脑钠肽(BNP)、白介素-6(IL-6)、C反应蛋白(CRP)和白细胞计数提高了对AF缺血性卒中结局及死亡风险评估识别功能。
本研究结果显示,年龄、糖尿病、脉压、NLR与NVAF并发缺血性脑卒中有相关关系(P<0.05),而糖尿病OR值为0.404。与先前研究结果中提示的性别、心力衰竭病史、高血压病史、糖尿病史与血管疾病病史可增加NVAF合并缺血性脑卒中风险[8]的结果表现不太一致,可能由于本研究样本量偏少,且入院时未收集患者慢性病史具体延续时间,及纳入患者有选择性偏倚的误差。
CHA2DS2-VASc评分是目前应用最广泛的风险分层评分系统,已被2019年的AHA/ACC/HRS房颤患者管理指南推荐于脑卒中风险的评估。根据指南,CHA2DS2-VASc评分0~1为低血栓风险的非NVAF患者,故不需要进行抗血栓治疗。在过去的研究中发现CHA2DS2-VASc评分优于其他评分,是血栓栓塞事件的优越预测因子。它降低了中级风险组NVAF患者的比例,更好地识别出不需要抗凝的真正低风险组。但随着疾病多样化,CHA2DS2-VASc评分显露出明显的局限性,即忽略了生化和形态学变化,仅使用临床资料进行风险评估。被忽略的生化和形态结构变化,是需要连续测量的,不局限于二分类风险评估[15]。因此,寻找新生标志物对房颤相关性脑卒中进行评估尤为重要。
目前,针对血液标志物联合CHA2DS2-VASc评分对NVAF患者发生急性脑卒中的预测价值的相关性研究较少。有证据表明,NLR是一种简单、广泛、廉价的生物标志物,是房颤发病率、复发和血栓栓塞并发症的预测因子。Kanzler等[16]发现中性粒细胞升高代表机体进入炎症阶段,在此阶段,促氧化剂和血栓原物质均被释放,导致内皮结构和功能障碍及血小板聚集。而Azab等[17]发现淋巴细胞减少反映了机体处于生理压力和欠佳的健康状态。因此,NLR是两个重要而相反的免疫途径(炎症和应激反应)的计量比值。白细胞含量及成分异常引起的炎症反应促进房室的功能和结构异常,在心房颤动的发生、发展和维持中均发挥了重要的作用[18]。由此预测高水平NLR可能会增加心房颤动以及远期血栓事件的发生风险。本研究也显示NLR水平和脑卒中风险之间存在关联,这一结果支持了NLR可能是一个很好的卒中预测因素。NLR联合CHA2DS2-VASc评分,较单纯使用CHA2DS2-VASc评分可以提高AF患者急性缺血性脑卒中风险的预测价值,具有较大临床应用价值,值得进一步研究。

