双侧延髓内侧梗死病例报道2例及文献复习
张凤,武希庆,冯乐燕,贾玉勤
1 病例介绍
1.1 病例1
患者男性,54岁,因“进展性右侧肢体麻木、无力3天”于2019年11月9日入院。患者入院时症状表现为右侧肢体麻木、无力,右手持物不稳,行走右偏,轻微头晕,恶心呕吐1次,呕吐物为胃内容物,无饮水呛咳、吞咽困难,无肢体抽搐,无头痛等不适。
既往史:糖尿病史7~8年,血糖控制可;心肌梗死病史3年,现口服阿司匹林(0.1 g,每晚1次),替格瑞洛(90 mg,每日1次)治疗;血压偏高数月,最高160/90 mm Hg(1 mm Hg=0.133 kPa),未系统服药。
入院查体:血压165/119 mm Hg;口唇无发绀,颈软,无抵抗,心肺查体未见明显异常。神经系统查体:神志清,精神不振,言语清晰,记忆力、计算力、定向力粗测正常;双侧瞳孔等大等圆,对光反应灵敏,眼动正常,无眼震,面纹对称,伸舌居中;右侧上、下肢肌力4级,肌张力低,左侧上、下肢肌力、肌张力正常;双侧膝反射正常,双侧病理反射未引出;右侧指鼻试验、跟膝胫试验欠稳准;右侧偏身深浅感觉较对侧减退;脑膜刺激征阴性。NIHSS 6分。
实验室检查:TG 2.15 mmol/L,血糖7.6 mmol/L;血浆D-二聚体、凝血功能、心肌酶谱等正常;尿常规正常。
心电图:窦性心律,心率85次/分,陈旧性下壁、侧壁心肌梗死,广泛T波低平。
头颅MRI(2019-11-10):双侧延髓内侧可见类似“Y”形的T1WI序列低信号,T2WI、T2FLAIR和DWI序列高信号,ADC值降低的病灶(图1A)。头颅MRA(2019-11-10):颅内大动脉主干及分支走行僵硬,管壁毛糙不光整,分支略稀疏,血流信号不均;双侧大脑前动脉共起源于左侧颈内动脉;右侧大脑后动脉、基底动脉局限性管腔狭窄,信号降低(图1B~1C)。颈部MRA(2019-11-10):双侧颈总动脉、颈内动脉、椎动脉管壁毛糙,右侧椎动脉全程较细。影像学诊断:①双侧延髓梗死灶(新发);②脑白质多发脱髓鞘、缺血灶;③右侧大脑后动脉、基底动脉局限性狭窄。
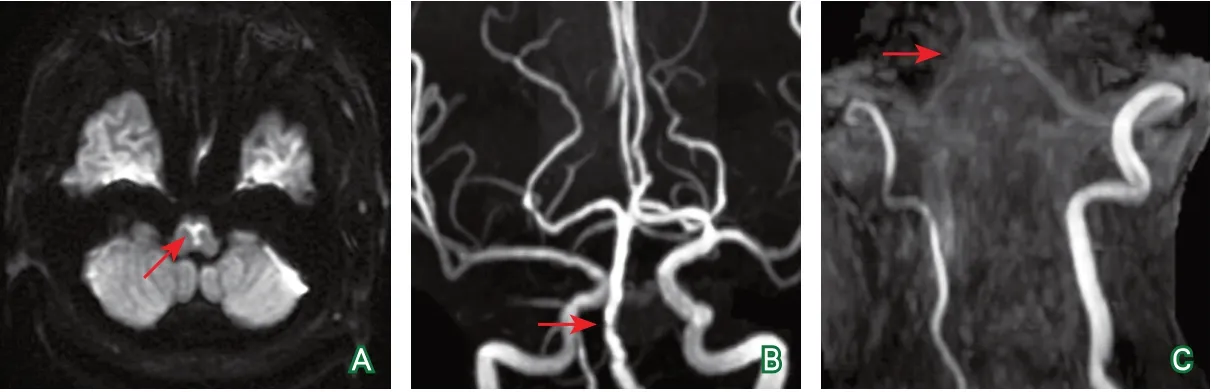
图1 病例1入院后头颅MRI及MRA检查结果
入院诊断:
双侧延髓内侧梗死
高血压3级,极高危
冠心病
陈旧性心肌梗死
2型糖尿病
诊疗经过:患者入院后给予心电监测、血氧饱和度监测,持续低流量吸氧。药物治疗包括阿司匹林0.1 g,每晚1次,抗血小板聚集;阿托伐他汀20 mg,每晚1次,调节血脂;苯磺酸氨氯地平5 mg,每日1次,降压治疗;二甲双胍缓释片,早0.5 g,晚0.25 g,降糖治疗。患者住院13 d,病情好转出院。出院时患者头晕基本消失,右侧肢体麻木较前减轻,可独立坐起,但站立及行走需家属搀扶,无恶心呕吐,无饮水呛咳,无头痛等不适。查体:血压139/90 mm Hg;右侧上、下肢肌力4+级、肌张力正常,左侧肢体肌力、肌张力正常;右侧指鼻试验、跟膝胫试验欠稳准;右侧偏身深浅感觉较对侧减退;余神经系统查体无阳性体征。NIHSS 4分。
1.2 病例2
患者男性,62岁,因“头晕、四肢无力1.5小时”于2017年2月25日入院。患者入院1.5 h前在休息时突发头晕、视物旋转,伴有复视、四肢无力、恶心、呕吐,呕吐物为胃内容物,无头痛,无偏侧肢体活动障碍。追问病史,患者诉在发病20 d前感右侧颈部不适,随后右手手指末端持续麻木不适,未诊治。
既往史:高血压病史10余年,血压最高达200/100 mm Hg,长期口服硝苯地平缓释片、吲达帕胺片降压治疗,血压控制尚可;心肌梗死病史5年余,口服盐酸地尔硫片、单硝酸异山梨酯缓释片等治疗;患者既往未服用阿司匹林等抗血小板药物。
入院查体:血压147/95 mm Hg;双肺呼吸音粗,可闻及少量湿性啰音,心脏查体未见异常。神经系统查体:嗜睡,精神不振;面纹对称,伸舌居中,构音障碍,双侧咽反射减弱;右侧上、下肢体肌力4级,左上、下肢肌力3-级,双侧肌张力降低;双侧深浅感觉正常;巴宾斯基征、脑膜刺激征未引出。NIHSS 13分。
实验室检查:乳酸脱氢酶286 U/L,肌酸激酶同工酶31 U/L,α-羟丁酸脱氢酶263 U/L,B型钠尿肽516 pg/mL。胃液常规、心肌损伤标志物、血清肌钙蛋白T等正常。
心电图:窦性心律,ST-T段改变。
头颅MRI(2017-02-27):双侧延髓内侧可见类似“心”形的T1WI序列低信号,T2WI、T2FLAIR和DWI序列高信号的病灶,部分病灶呈中心低信号,周围环绕高信号特点;DWI序列还可见右侧小脑半球及脑桥、延髓多发斑片状、斑点样高信号病灶(图2A)。头颈部MRA(2017-02-27):左侧椎动脉、右侧椎动脉远端及基底动脉显示不清,双侧后交通动脉开放,右侧颈总动脉末端、左侧颈内动脉起始部可见管壁增厚,管腔变窄,颅内大动脉管壁略毛糙,走行迂曲,未见明显异常血管团(图2B~2C)。影像学诊断:①右侧小脑、脑桥、双侧延髓新发梗死灶;②颅脑、颈部动脉粥样硬化表现,右侧颈总动脉末端、左侧颈内动脉起始部管腔狭窄,右侧椎动脉未见汇入基底动脉;③左侧椎动脉、右侧椎动脉远端、基底动脉可疑闭塞。
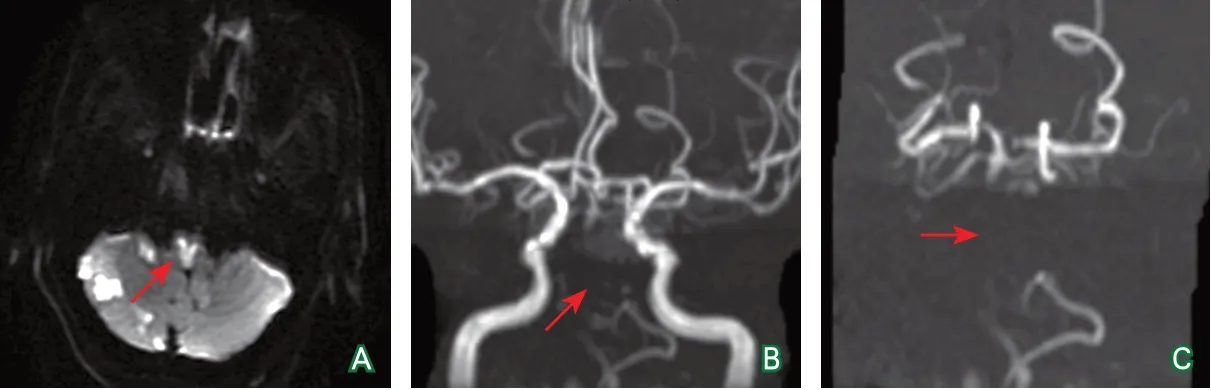
图2 病例2入院后MRI及MRA检查
入院诊断:
眩晕原因待诊
后循环缺血?
脑梗死?
脑出血?
冠心病
陈旧性心肌梗死
高血压3级,极高危
诊疗经过:患者入院后考虑为急性缺血性卒中,GCS 5分,NIHSS 13分,发病在静脉溶栓时间窗内,无溶栓禁忌证,且后循环可疑大动脉闭塞,有静脉溶栓联合介入治疗适应证,但患者家属仅同意行静脉溶栓治疗。急查血常规、凝血功能、电解质、肝肾功能等未见异常,家属签署知情同意书后给予rt-PA(患者体重约70 kg,按0.9 mg/kg剂量,rt-PA总量60 mg)静脉溶栓治疗,方案为rt-PA总量的10%于1 min内团注,余90%在1 h内匀速泵入。溶栓后患者神志清,精神好转,言语清晰,双眼左右运动不能,上视、下视正常,四肢肌力、肌张力恢复正常,双侧巴宾斯基征阴性,NIHSS 6分,溶栓后未复查头颅CT。溶栓1 d后患者病情加重,但患者家属拒绝进行影像学检查,遂行对症处理。予阿司匹林肠溶片0.1 g,每日1次,抗血小板聚集,瑞舒伐他汀5 mg,每晚1次,调节血脂,并给予对症支持治疗。患者住院92 d,出院时病情未见明显好转,仍有四肢无力,言语欠清晰,可经口进食,偶有饮水呛咳,咽反射减弱。右侧肢体肌力4级,左侧上、下肢肌力3-级。NIHSS 14分。
出院诊断:
双侧延髓内侧梗死
冠心病
陈旧性心肌梗死
高血压3级,极高危
2 讨论
延髓内侧梗死(medial medullary infarction,MMI)由Spiller[1]在19世纪首先提出,占所有缺血性卒中的0.5%~1.5%,而双侧MMI则更为罕见[2]。双侧MMI最早由Davision[3]于1937年首次报道,发病率占延髓内侧梗死的14%[4]。由于双侧MMI发病的罕见性,在临床上容易误诊、漏诊并延误治疗。
最先被描述的MMI被称为Dejerine综合征,临床表现为三大症状及体征:①病灶同侧舌肌瘫痪(舌下神经受损);②病灶对侧肢体中枢性瘫痪(锥体束受损);③对侧肢体深感觉障碍(内侧丘系受损)[5]。双侧MMI常见的临床表现有偏瘫、四肢无力、深感觉异常、饮水呛咳,甚至出现呼吸衰竭和意识障碍,还可表现为头晕、吞咽困难、构音障碍、面瘫、眼球震颤等[6]。2018年高丹宇等[7]报道双侧MMI最常见的症状为进展性四肢瘫(93.9%)、构音障碍及吞咽困难(93.9%),其次为头晕(59.3%)和呼吸困难(56.2%)。本报道的病例2患者临床表现比较典型,症状有四肢无力、眩晕、复视、构音障碍、吞咽困难等,影像检查中病灶呈典型的“心”形特征。根据患者症状和体征定位于前庭神经、双侧锥体束、皮质延髓束、疑核及其联络纤维受损。病例1患者症状为进展性右侧肢体麻木、无力,伴有轻微头晕,查体显示右侧上、下肢肌力减退,肌张力偏低,右侧指鼻试验、跟膝胫试验欠稳准,右侧偏身深浅感觉减退,定位于患者的左侧锥体束、内侧丘系、下橄榄核及小脑联络纤维功能受损。病例1未出现四肢无力、麻木及眩晕、饮水呛咳等症状,可能与其右侧锥体束、内侧丘系、中枢交感神经束及疑核无明显损伤有关。这2例患者均未出现舌肌瘫痪、呼吸衰竭及意识障碍等表现,可能与延髓有丰富的侧支血管代偿,梗死病灶未累及舌下神经、呼吸中枢及非特异网状激活系统功能有关。
在解剖结构上,延髓位于脑干的最下端,血供比脑干其他部位丰富。延髓的血管主要有脊髓前动脉、脊髓后动脉、椎动脉、小脑后下动脉和小脑前下动脉等,根据延髓的血供分区,由腹侧至背侧可将其分为前内侧区、前外侧区、外侧区及背侧区,双侧MMI受累区域主要是前内侧区和前外侧区,该区域主要由椎动脉和脊髓前动脉供血[8]。延髓内侧的上1/3主要由双侧椎动脉的旁正中支供血,下2/3主要由脊髓前动脉供血。一项基于MRA的系统性综述显示,双侧MMI的病因主要是动脉粥样硬化或闭塞,其中椎动脉粥样硬化为38.5%、基底动脉粥样硬化为19.2%、椎动脉闭塞为15.4%、动脉夹层为7.7%、脊髓前动脉闭塞为3.8%[9]。
目前推测双侧MMI可能的发病机制为椎动脉汇合成基底动脉附近的动脉粥样硬化斑块或血栓发展延伸至对侧,导致椎动脉穿支动脉开口闭塞或穿支动脉近端斑块形成而闭塞[10]。动脉粥样硬化造成的包括椎动脉开口在内的血管狭窄导致的低灌注也是双侧MMI可能的发病机制之一。
双侧MMI典型的影像学表现为双侧延髓内侧沿中线向背侧延伸的DWI高信号病灶,外观类似“心”形或“Y”形[11],急性期影像学检查可无异常或呈现点状病灶,后期呈典型的“心”形[12-13]。不同形状的病灶提示责任血管病变程度及所支配范围不同,如累及延髓前内侧部、前外侧部时病变可呈典型“心”形,而后侧部受累则表现为“Y”形病变[14]。
本报道中2例患者均有高血压等动脉粥样硬化的危险因素,椎基底动脉管壁毛糙的影像学表现提示存在脑动脉粥样硬化的病理改变。病例1为延髓“Y”形梗死,提示延髓后侧部分受累,血管成像表现基底动脉局限性狭窄,右侧椎动脉未见汇入基底动脉等。病例2为延髓“心”形梗死,提示延髓前内侧、前外侧区域受累,血管成像表现左侧椎动脉、右侧椎动脉远端、基底动脉显示不清。综合2例患者的影像学检查结果、危险因素及临床表现,考虑2例患者双侧MMI的病因是椎动脉或基底动脉粥样硬化导致椎动脉穿支动脉开口闭塞或穿支动脉近端斑块形成而闭塞。
临床上,对于双侧MMI的治疗通常为脑梗死的常规治疗,包括抗血小板聚集、他汀类药物调节血脂和稳定斑块;对有呼吸困难的重症患者做好气道管理,控制感染;对进食困难者加强支持营养治疗,防止电解质紊乱等。由于延髓结构的复杂性和重要性,双侧MMI患者大多预后不良,且其预后与受累部位及缺血严重程度有关,如累及延髓中下部的呼吸中枢,则易出现呼吸困难,患者预后极差[15-16]。
综上所述,双侧MMI是一种临床罕见病,经多模式头颅MRI检查一般可明确诊断,延髓内侧呈“Y”形和“心”形的DWI高信号、ADC低信号病灶是其典型影像学表现。根据患者症状、体征结合影像学表现一般可以明确诊断,但在发病早期处于脑休克期时可表现为迟缓性的四肢瘫,临床初诊时应与格林巴利综合征、重症肌无力等鉴别,以免因其症状体征部分的相似性而误诊。临床工作中应提高对双侧MMI识别的敏感性,早期规范治疗,为患者争取更佳的临床预后。

