急性缺血性卒中后炎症因子水平与神经功能恢复的关系研究
吴章薇,张通,赵军,张国军,邵春青
缺血性卒中是致残率和致死率都较高的疾病[1]。脑组织缺血后会在分子和细胞水平发生一系列复杂的级联反应,炎症反应是其中一个重要的级联反应。缺血性卒中后细胞因子水平升高,一方面可以吸引白细胞,刺激白细胞、内皮细胞等合成黏附分子,促进炎症反应;另一方面,通过增加纤溶酶原激活抑制剂-1和血小板活化因子水平,抑制组织纤溶酶原激活剂水平,促进血栓形成[2]。研究发现缺血卒中后炎症因子的升高程度与临床不良预后相关[3]。本研究旨在分析轻中度急性大动脉粥样硬化性缺血性卒中后炎症因子水平与神经功能缺损间的关系,为临床卒中诊治工作提供可能预测神经功能恢复的生化指标,以指导临床实践。
1 对象和方法
1.1 研究对象 前瞻性连续入组2015年11月-2018年1月中国康复研究中心北京博爱医院神经内科收治的轻中度急性缺血性卒中患者。本研究方案经中国康复研究中心北京博爱医院医学伦理委员会批准[批准号:(2015)K(030)]。
入组标准:①年龄18~85岁;②缺血性卒中,诊断符合《中国急性缺血性脑卒中诊治指南2014》中的标准[4];③发病3 d内;④符合TOAST分型中大动脉粥样硬化性缺血性卒中的标准[5];⑤入院时NIHSS 0~15分;⑥患者及家属同意参与研究并签署知情同意书;⑦完成所有访视及访视点的指标检测。
排除标准:①此次发病后接受过动、静脉溶栓;②发病前3月内有卒中病史;③发病前1月及发病期间有感染病史并进行抗感染治疗;④合并自身免疫系统疾病;⑤发病前存在其他系统严重疾病;⑥发病前1月内有颅脑外伤或者占位性疾病。
1.2 研究方法 记录患者人口学资料及既往卒中史(出血性卒中、TIA和缺血性卒中)[4]、高血压[6]、糖尿病[7]、高脂血症[8]、吸烟[9]、中重度饮酒[10]、冠心病[11]等血管危险因素。分别在入院时、发病1周、2周、4周进行4次访视,住院患者进行病房内访视,出院患者进行门诊访视。每次访视均采集空腹静脉血标本,进行白细胞计数(white blood cell,WBC)、中性粒细胞计数(neutrophils,NEU)及纤维蛋白原(fibrinogen,Fib)、IL-6、TNF-α等炎症因子的检测;同期评定NIHSS,发病4周访视时评定mRS。
根据NIHSS评分将入组患者分为轻型卒中(≤4分)和中型卒中(5~15分)两组,比较两组间发病4周内各个访视点的炎症因子水平。分析WBC、NEU和Fib水平与同期NIHSS之间的相关性,入院时WBC、NEU和Fib水平与后续访视点(1周、2周和4周)NIHSS的相关性,以及入院时WBC、NEU和Fib水平与发病4周时mRS的相关性。
1.3 炎症因子的检测 患者入院后采集静脉血,部分血液样本当天在博爱医院检验科完成WBC、NEU和Fib的检测。部分血液样本以3000 r/min离心15 min,提取上清液保存于-80 ℃冰箱,统一送首都医科大学附属北京天坛医院检验科进行IL-6和TNF-α水平检测。另外,入院当天或者次日晨起留取空腹静脉血,在博爱医院检验科完成血糖、TG、TC、LDL-C、HDL-C、Hcy和糖化血红蛋白的检测。
1.4 统计学方法 计数资料用频数和率表示,组间比较采用χ2检验。计量资料符合正态分布的用表示,组间比较采用独立样本t检验;不符合正态分布的用M(P25~P75)表示,组间比较采用Wilcoxon检验。采用Pearson相关分析探讨炎症因子和神经功能评分之间的相关性。所有统计分析使用SPSS 19软件包,双侧检验,P<0.05为差异有统计学意义。
2 结果
共入组61例患者,男性42例(68.9%),女性19例(31.1%),年龄范围41~85岁,平均64.3±10.4岁,随访期间无死亡病例。轻型卒中组50例,中型卒中11例,两组间基线指标差异均无统计学意义(表1)。
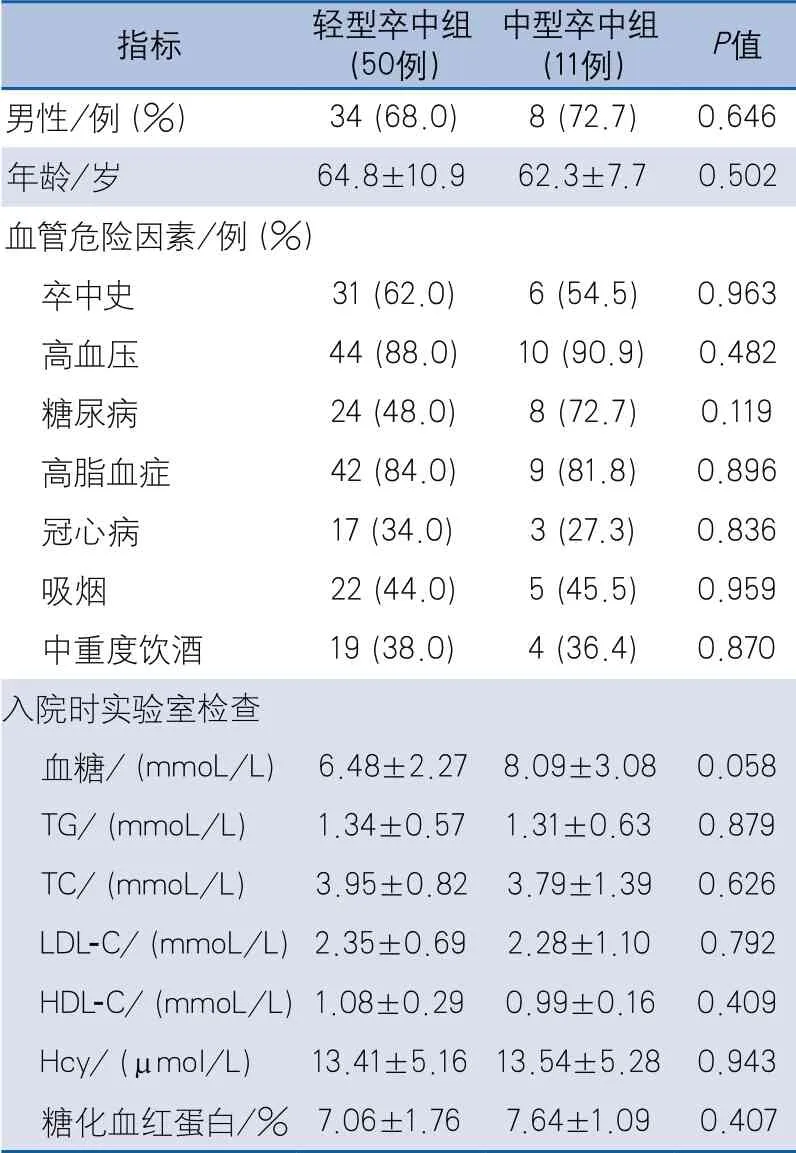
表1 轻型卒中组和中型卒中组基线资料比较
2.1 轻型卒中组和中型卒中组炎症因子水平比较 入院、发病1周时,中型卒中组WBC、NEU、Fib水平较轻型卒中组高,差异有统计学意义。发病2周时,中型卒中组WBC、NEU水平较轻型卒中组高,差异有统计学意义。发病4周时,两组间WBC、NEU和Fib水平差异无统计学意义。各访视点的IL-6、TNF-α水平在两组间的差异无统计学意义(表2)。
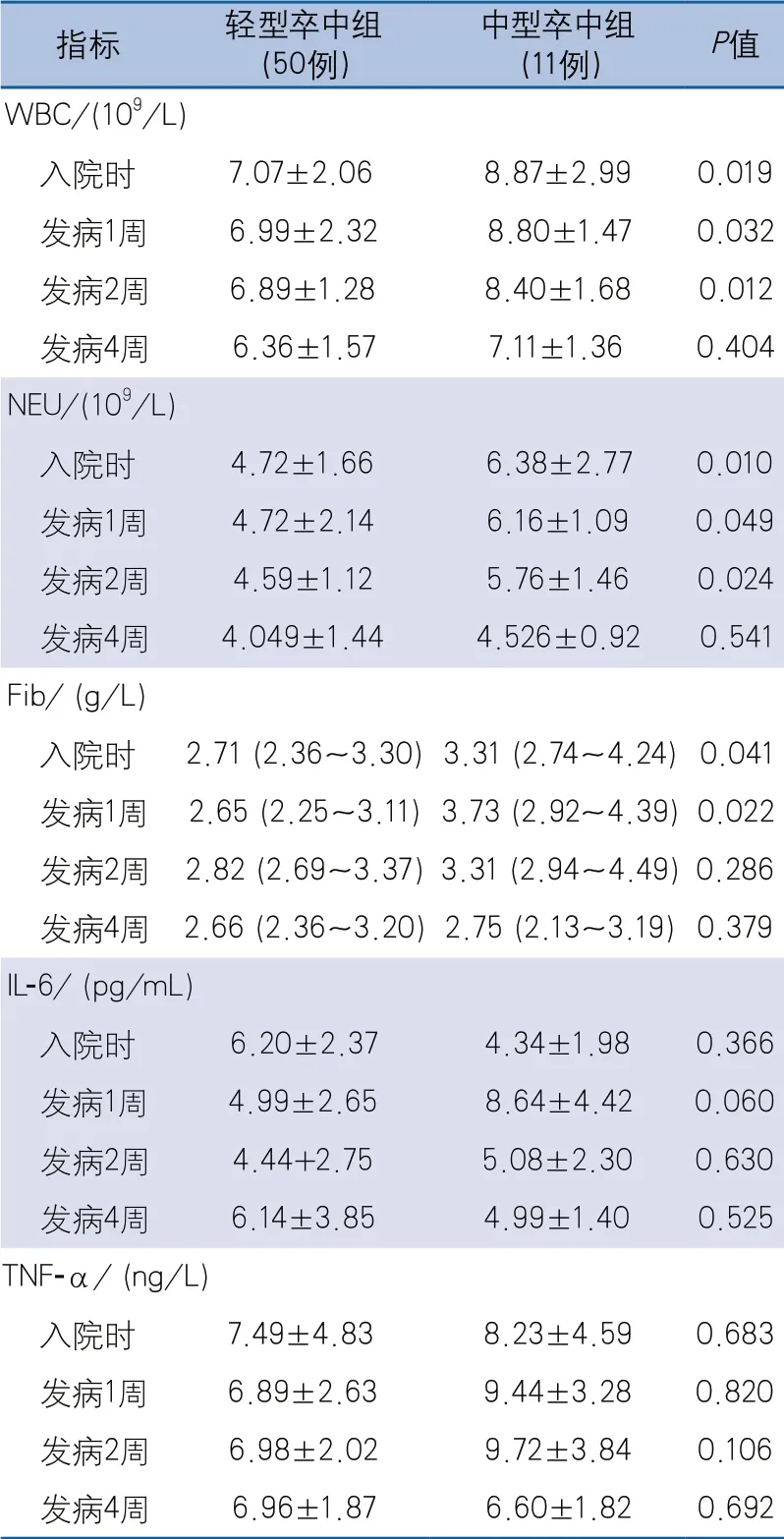
表2 轻型卒中组和中型卒中组炎症因子水平比较
2.2 各访视点炎症因子水平与同期NIHSS评分的相关性 入院时、发病1周和发病2周时NIHSS与Fib水平呈正相关,入院时、发病2周时NIHSS与NEU水平呈正相关,发病2周时NIHSS与WBC水平呈正相关。发病4周时,WBC、NEU和Fib水平与同期NIHSS均无相关性(表3)。
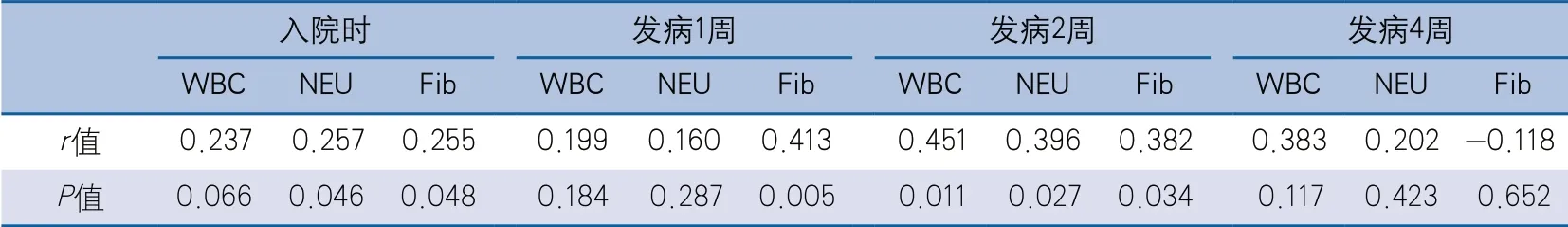
表3 各访视点炎症因子水平与同期NIHSS的相关性
2.3 入院时炎症因子水平与后续访视点神经功能评分的相关性 入院时WBC水平与发病2周和4周时的NIHSS呈正相关;入院时NEU水平与发病1周、2周和4周时的NIHSS呈正相关;入院时Fib水平与发病1周和2周时NIHSS呈正相关。入院时WBC、NEU和Fib水平与发病4周时mRS无相关性(表4)。
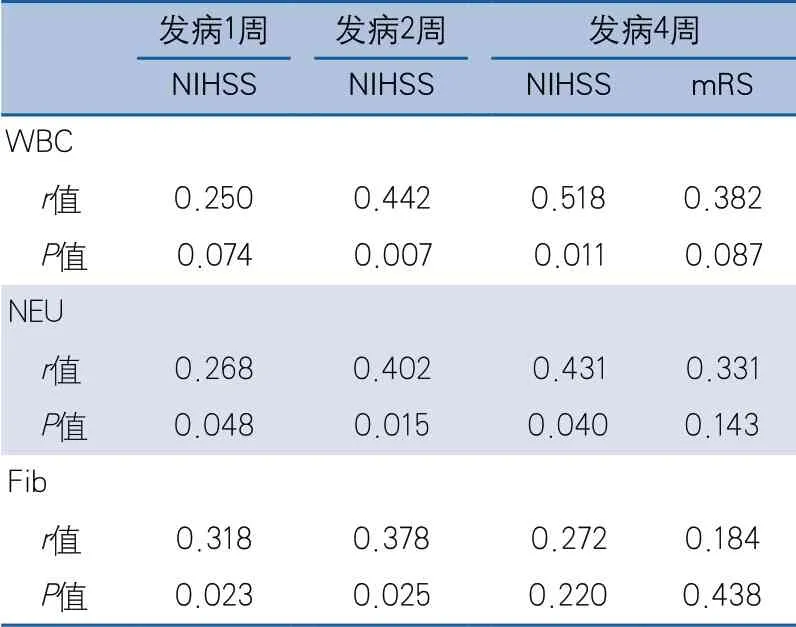
表4 入院时炎症因子水平与后续访视点神经功能评分的相关性
3 讨论
越来越多的证据表明,炎症在缺血性卒中的发病机制中起着关键作用,炎症反应贯穿于动脉粥样硬化的全过程[12-13]。探寻炎症因子在脑缺血后的变化趋势及其对患者功能障碍和预后的影响是目前卒中领域研究的热点。
本研究针对轻中度(NIHSS≤15分)急性大动脉粥样硬化性缺血性卒中患者,分析其发病后4周内不同时间点炎症因子水平和神经功能的变化及两者的相关性。研究结果显示轻中度缺血性卒中发病后,急性期炎症因子WBC、NEU水平升高,中型卒中组WBC、NEU水平显著高于轻型卒中组,这一现象持续到发病后4周逐渐消失。相关性分析显示急性发病时的WBC和NEU水平可一直影响到发病后4周的NIHSS水平。也就是说,神经功能障碍重的患者WBC和NEU水平越高,这种升高一直持续到发病后2周,在发病后4周WBC、NEU水平下降;同时急性发病时WBC和NEU水平越高,神经功能障碍越重,这种影响可持续到发病后4周。
既往研究发现,缺血性卒中发生后,WBC浸润至脑缺血区并释放促炎症因子[14-15]。NEU是最重要的WBC之一,既往有研究显示,NEU在脑缺血发生后30 min到数小时即可浸润至缺血部位,且在外周血中明显升高,第3天达到峰值,随着时间的推移逐渐下降,但在脑缺血后的7 d和15 d其水平仍然高于正常[16]。有临床研究显示NEU水平升高与脑梗死体积和神经功能缺损呈正相关[3,17]。本研究结果同样提示脑缺血的急性期NEU水平升高与神经功能缺失程度呈正相关,与上述研究报道相符。
Fib是一种脑缺血后急性期反应蛋白,在急性缺血性卒中的发病中起重要作用[18]。研究发现,缺血性卒中后,Fib升高与卒中的发生和发展、预后不良相关[2,19]。本研究中,发病1周内中型卒中组Fib水平显著高于轻型卒中组;发病2周内Fib水平与同期NIHSS呈正相关,且基线Fib水平与发病1周和2周时的NIHSS呈正相关,但与4周时的NIHSS无相关性。说明功能障碍重的患者急性期Fib水平更高,但Fib水平升高不影响患者发病1月的预后。
既往研究发现,TNF-α和IL-6是主要的促炎细胞因子,可引起并加重卒中后的炎症反应[20-21]。重度卒中患者脑脊液中IL-6与TNF-α水平均明显升高,而且其升高的水平与卒中的严重程度和卒中类型有关[22-23]。本研究的结果显示轻型卒中组和中型卒中组患者入院时到发病4周内的IL-6和TNF-α水平均无显著差异。本研究未证实不同神经功能障碍程度患者的IL-6和TNF-α水平不同,可能原因为:①本研究中入组的患者病情相对较轻,而既往文献报道炎症因子IL-6和TNF-α水平升高更常见于重型卒中患者;②本研究未进行脑脊液中IL-6和TNF-α水平的检测。
缺血性卒中后,激活的小胶质细胞除分泌促炎性细胞因子外,还可以分泌抗炎性细胞因子和各种神经营养因子,这些神经营养因子可以促进神经再生和神经可塑性[24-25]。在后续的研究中,除了促炎性细胞因子外,可以将抗炎性细胞因子和神经营养因子等生物标志物与NIHSS、mRS等评分相结合,以寻找更好的卒中后神经功能缺损和远期预后的生物预测指标。
【点睛】本研究通过分析NIHSS≤15分的大动脉粥样硬化性缺血性卒中患者发病4周内不同时间点外周血炎症因子水平与神经功能缺损之间的关系,发现此类患者的WBC、NEU和Fib水平与神经功能缺损程度有关,这种相关性在发病2周内比较显著,但在发病4周时逐渐消失。

