“青霉素过敏史”主诉患者规范化青霉素过敏检测结果
肖浩,张虹婷,孟娟
青霉素属β内酰胺类抗生素,是人类历史上发现的第一种抗生素,具有杀菌力强、毒副作用低、价格低廉等优点。但因其可引发过敏反应,甚至可能因过敏性休克造成死亡,使其在临床上的应用受到一定限制。据国外文献报道,普通人群中有青霉素过敏史主诉者的比例高达5%~15%[1-3],但对这些“患者”进行临床规范化过敏检测,确诊为青霉素过敏的比例只占其中5%~20%[4-5]。我国相关法规要求在使用青霉素之前须常规进行皮试[6-9],但皮试的实施极不规范,可导致假阳性或假阴性结果,尤其是假阳性率很高,因此我国青霉素过敏误诊的比例可能更高。
青霉素过敏的误诊会导致患者抗生素选择范围缩窄,造成不必要的抗生素升级、医疗费用增加、细菌耐药概率增加[10-11]。本研究通过对“青霉素过敏史”主诉患者进行规范化青霉素过敏诊断(包括临床病史采集、皮肤试验、药物激发试验),以初步了解我国青霉素过敏的现状及其特点。
1 材料与方法
1.1 入排标准
纳入2019年9月至2020年8月,在四川大学华西医院过敏性疾病诊治中心就诊,有“青霉素过敏史”主诉并愿意接受规范化过敏诊断的患者。排除标准:(1)青霉素过敏的临床表现为重度迟发性过敏反应(如Stevens-Johnson综合征、中毒性表皮坏死溶解、剥脱性皮炎、DRESS综合征等);(2)未控制哮喘(FEV1<70%)、心功能不全、正在使用β受体阻滞剂和/或ACEI类药物。本研究经四川大学华西医院伦理委员会批准,并获得所有患者的书面知情同意。
1.2 临床病史采集
详细询问临床病史,问诊内容包括可疑致敏青霉素的具体名称、“过敏”反应史距离检测时间、给药途径、“过敏”症状、给药后症状出现时间、救治经过、缓解时间以及之后抗生素使用情况等。通过病史信息,选用适合的检测方法,并结合病史对检测结果进行合理的解释。但“过敏”反应史距离检测时间常较为久远,由于患者回忆偏倚、既往临床资料丢失或无法获得,所获取的信息可能不够详细和精确。
1.3 皮肤试验
皮肤试验(skin tests,ST)的操作流程参照《英国过敏和临床免疫学会》(BritishSocietyforAllergyandClinicalImmunology,BSACI)药物过敏指南的原则[12]。
1.3.1 皮肤点刺试验
所有患者均常规进行皮肤点刺试验(skin prick test,SPT),包括青霉噻唑酰多聚赖氨酸(penicilloyl-poly-lysine,PPL)(主要抗原决定簇)、次要抗原决定簇(minor determinant,MD)(Diater laboratory,西班牙)、青霉素G、阿莫西林及病史中可疑致敏青霉素(若病史可明确提供相关信息)。以上所有药物均用0.9%生理盐水稀释至推荐浓度(表1)。阴性、阳性对照液分别为变应原溶媒和10 mg/mL组胺(ALK-Abello,丹麦)。
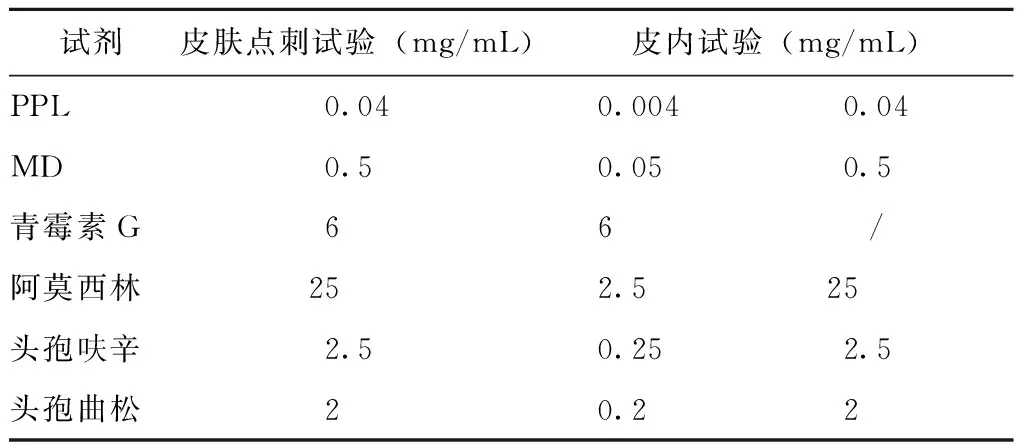
表1 青霉素及头孢菌素皮肤试验浓度Table 1 Concentrations of penicillin and cephalosporinused for the skin test
检查前,需停用的药物及停用时间见表2。SPT于前臂曲侧皮肤进行,15~20 min后判读结果。若风团直径较阴性对照 ≥3 mm为阳性;合并红斑或痒感更支持阳性反应[13]。

表2 检查前需停用的药物及停用时间Table 2 Drugs and timing intervals to be discontinuedbefore testing
1.3.2 皮内试验
若SPT阴性,则进一步进行皮内试验(intradermal test,IDT),IDT推荐浓度见表1。操作时,从推荐的最低浓度开始(对于有严重过敏反应史的患者,起始浓度可从更低的浓度开始),逐渐递增,直至出现阳性反应或达到最高推荐浓度。IDT的操作方法为:将0.02~0.03 mL检测药品稀释液注入前臂曲侧皮下形成直径不大于4 mm的皮丘,15~20 min后判读结果。若皮丘直径较之前扩大3 mm及以上为阳性反应,伴有红斑和痒感更支持阳性反应[13]。对于病史中可能为迟发型反应的患者,进行延迟判读IDT,即在IDT完成后分别于24、48及72 h判读结果。
1.4 激发试验
若青霉素ST结果均呈阴性,则进一步行激发试验。激发试验药物的选择依据为:若病史可提供明确的可疑致敏药物信息,则用致敏药物进行激发;若病史不详,则行阿莫西林和/或青霉素G激发试验。根据药物的剂型确定激发给药方式,如有口服剂型首选口服给药激发,无口服剂型则用静脉给药激发。采用剂量逐步递增方式给药,速发型反应激发试验的起始给药剂量、给药时间间隔以及每次给药增加剂量需结合药物本身特性、既往病史中临床表现及严重程度等综合考虑。通常剂量递增的时间间隔为30 min,剂量递增的步骤不超过3步,最后一剂给药后需观察60 min。当出现过敏症状或累计激发给药剂量达到常规治疗一次给药剂量时,终止或结束试验[14-17]。整个过程中,密切监测患者的生命体征及病情变化。若病史提示为迟发型反应,需根据病史调整给药剂量、时间间隔,并延迟观察,通常起始剂量为1/100治疗剂量连续激发3 d,然后以1/10的治疗剂量连续激发3~7 d,最后以全治疗剂量连续激发3~7 d[18]。
1.5 头孢菌素交叉过敏检测
对于确诊青霉素过敏的患者,若患者同意,选用与致敏青霉素侧链不一致的头孢菌素进行交叉过敏检测,以筛选患者可耐受的头孢菌素。本研究中选用头孢呋辛和/或头孢曲松。检测流程为先进行SPT以及IDT(浓度见表1),若结果为阴性,再进行药物激发试验(操作方案、流程原则上同青霉素)。
1.6 统计学分析
采用SPSS 20.0软件进行统计分析。根据规范化青霉素过敏检测结果将患者分为过敏确诊组和过敏排除组。两组患者性别、既往过敏史、可疑致敏青霉素组间比较采用Fisher精确检验,年龄组间比较采用秩和检验。检验水准α=0.05,P<0.05时差异具有统计学意义。
2 结果
共纳入32例患者,其中男性12例,女性20例;年龄5~89岁,年龄中位数38岁(四分位数间距27.8~54.5岁)。“过敏”反应史距离检测时间0.1~47年,中位数14.5年(四分位数间距2.0~25.5年)。
可疑致敏青霉素依次为青霉素(具体药品不详)21例(65.6%),青霉素G 5例(15.6%),阿莫西林4例(12.5%),阿莫西林克拉维酸钾、哌拉西林舒巴坦钠各1例(分别占3.1%)。
因既往青霉素给药前常规皮试阳性而主诉过敏者17例(53.1%),使用青霉素后出现反应而主诉过敏者15例(46.9%)。临床症状表现为严重过敏反应4例,荨麻疹4例,晕厥2例,非特异性皮疹2例,手部水泡1例,其他2例(口唇发紫、不适感各1例)。使用青霉素后出现反应主诉过敏15例患者中速发型反应(给药后1 h内出现反应)13例(86.7%),迟发型反应(给药后1 h后出现反应)2例(13.3%)。
最终经规范化检测确诊青霉素过敏患者5例(15.6%)。其中3例(60%)患者依据ST阳性诊断过敏(1例SPT阳性,2例IDT阳性),其中1例患者PPL及MD阳性,1例患者MD阳性,1例患者PPL、青霉素G和阿莫西林阳性。2例(40%)患者通过激发试验确诊。
主诉青霉素皮试阳性的17例患者中,仅1例(5.9%)患者确诊青霉素过敏(PPL、青霉素G、阿莫西林SPT阳性);其余16例患者青霉素ST及阿莫西林和/或青霉素G激发试验均为阴性,可排除过敏(图1)。
主诉使用青霉素后出现“过敏”症状的15例患者中,4例(26.7%)患者确诊青霉素过敏(2例通过ST确诊,2例通过激发试验确诊)。2例通过ST诊断的患者,既往病史均表现为用药后出现严重过敏反应。其中1例患者PPL及MD IDT阳性,可耐受孢呋辛及头孢曲松;另1例患者MD IDT阳性,头孢呋辛及头孢曲松均不能耐受。2例通过激发试验确诊的患者中,1例患者阿莫西林口服激发试验阳性(迟发型),1例患者青霉素G激发试验阳性(速发型)(图1)。其余11例患者ST及激发试验均为阴性,可排除青霉素过敏;其中有2例患者氯己定SPT阳性,被诊断为氯己定过敏,既往病史中过敏反应由皮肤消毒剂中所含氯己定成分导致,而非青霉素过敏。

图1 有青霉素过敏史主诉患者规范化青霉素过敏检测结果
青霉素过敏确诊组和排除组临床特征,包括性别、年龄、过敏性疾病史(鼻炎、哮喘、食物过敏及其他药物过敏)、可疑致敏青霉素是否明确均无统计学差异(P>0.05)。既往有严重过敏反应史者在青霉素过敏确诊组(40%)最为常见;而既往常规青霉素皮试阳性是青霉素过敏排除组(59.3%)最常见的主诉(表3)。

表3 青霉素过敏确诊组和排除组临床特征比较Table 3 Comparison of clinical characteristics between the penicillin allergy confirmed and excluded group
3 讨论
本研究在我国首次对“青霉素过敏史”主诉患者进行青霉素过敏规范化诊断,并对检测结果进行总结分析。研究发现,主诉“青霉素过敏史”患者最终仅有15.6%确诊过敏。其中,17例既往给药前常规青霉素皮试阳性的患者,仅5.9%确诊过敏;15例使用青霉素后出现临床症状的患者,26.7%确诊过敏。本研究结果与既往国外相关研究报道结果一致。法国一项研究,纳入1 218例主诉对β内酰胺类药物过敏的患者,最终确诊过敏患者为21.1%[4]。一项英国研究,纳入84例主诉青霉素过敏患者,其中28.6%的患者确诊过敏[19]。Sacco等[5]对近20年发表的针对有“青霉素过敏”标签的住院患者进行规范诊断的数据进行meta分析,结果发现95.1%的患者可耐受青霉素。本研究结果也与近期我国香港地区的一项研究结果一致,香港地区普通人群主诉有β内酰胺类药物过敏的比例为5%,这些“患者”中仅有14%最终确诊过敏[20]。可见,绝大多数有“青霉素过敏史”主诉的患者并非真正对青每素过敏。
为何绝大多数主诉青霉素过敏的患者经规范过敏检测证实并非过敏?可能的原因:(1)患者和医务人员可能会混淆药物不良反应和过敏反应,例如在本研究中,2例患者肌注青霉素后出现晕厥,经询问病史,考虑为晕针反应,并且通过规范检测排除过敏。(2)用药过程中出现的皮疹,往往被归咎于药物过敏。但事实上,病毒或细菌感染本身可导致皮疹发生,可能与病原微生物侵入皮肤、病原微生物产生毒素或通过形成循环免疫复合物激活补体系统有关[21]。本研究中绝大多数用药后出现皮疹的患者经检测除外过敏。(3)既往患者可能确实对青霉素过敏,但检测时间距既往发生反应的时间间隔过长,患者体内青霉素sIgE消失。有研究发现经过5年50%患者青霉素sIgE消失,经过10年80%患者青霉素sIgE消失[22]。而sIgE消失的患者再次发生过敏反应的风险与普通人群无明显差异[23-25]。(4)在我国,相关法规要求在使用青霉素之前常规进行皮试[6-9],但我国目前青霉素常规皮试操作极不规范,如未设置阴性、阳性对照,无法排除假阳性、假阴性结果;注射剂量高达0.1 mL,形成直径1 cm皮丘[26],远高于国外药物皮试操作相关指南中注射剂量0.02~0.03 mL,形成直径不超过4 mm的皮丘[27],而注射剂量过大很可能造成皮肤刺激反应导致假阳性结果;具体操作皮试的护理人员未经过变态反应专业培训,皮试操作手法以及结果判读存在诸多问题,更倾向于将可疑阳性结果判断为阳性结果,因此假阳性率极高。世界过敏学会/美国过敏及临床免疫学会青霉素及头孢菌素过敏检测工作组在近期的一篇述评中提到“目前所有的β内酰胺类药物过敏检测方法(除药物激发试验外)用于低风险的个体进行过敏筛查都是有问题的。不推荐对无β内酰胺类药物过敏反应史的患者在给药前进行皮肤试验。在β内酰胺类药物给药前进行皮肤试验的国家,皮肤试验的假阳性率非常高”[28]。本研究中17例既往常规青霉素皮试阳性患者,仅1例确诊过敏,提示青霉素给药前常规皮试的假阳性率可高达94.1%。(5) 用药中出现过敏反应的患者,也可能并非由青霉素导致。本研究中2例患者经规范青霉素过敏检测排除了青霉素过敏,而最终确诊为皮肤消毒剂中所含氯己定导致过敏反应,但氯己定过敏极易被忽略而漏诊[29]。
国外大量研究证实,有青霉素过敏主诉者与无青霉素过敏主诉者相比,氟喹诺酮类药物、克林霉素和万古霉素的使用率明显增加;梭状芽胞杆菌、耐甲氧西林金黄色葡萄球菌等耐药菌的感染概率增加;住院时间延长,且医疗费用增加[10-11],因此对有“青霉素过敏史”主诉患者进行规范化过敏检测,排除或确诊青霉素过敏,对于避免抗生素无谓的升级,避免细菌耐药,减轻医疗负担具有重要临床意义。
本研究除证实青霉素给药前常规皮试假阳性率高之外,也证实亦可导致假阴性结果。经ST确诊过敏的3例患者中,仅有1例青霉素G为阳性结果。另外2例病史中给药前常规皮试为阴性结果,而用药后出现严重过敏反应的患者,进行规范化过敏检测,1例PPL和MD IDT阳性,另外1例MD IDT阳性。虽然本研究样本量偏小,尚不能得出PPL和MD阳性率高的结论,但可看出按照我国给药前皮试操作常规,仅使用青霉素G或仅使用青霉素原药稀释液,未包含PPL及MD,势必会造成相当一部分真正青霉素过敏患者漏诊。青霉素本身的分子量小,为半抗原,其代谢、降解产物与蛋白质或多肽结合可形成引发过敏反应的完全抗原。青霉素的β内酰胺环开环形成的青霉噻唑基,占其分解产物大多数,被称为主要抗原决定簇;青霉素还可形成其他降解物、重排物或降解中间体,构成次要抗原决定簇,所谓的“主要”和“次要”是指两类分解产物量上的差异,两者免疫学及临床重要性等同。在国外有商业化的青霉素主要抗原决定簇和次要抗原决定簇皮试试剂,其主要抗原决定簇试剂由青霉噻唑基(penicilloyl group)与多聚赖氨酸(polylysine)共价结合制备而成,称为PPL。青霉素G本身亦可归为次要抗原决定簇。此外,半合成青霉素侧链结构也可成为抗原决定簇,诱发过敏反应。既往研究证实PPL、MD对于诊断青霉素过敏的重要性,其灵敏度可达61%[30]~72.4%[31],特异度为100%[30]。Romano等[32]纳入300例经ST诊断青霉素过敏的患者,其中青霉素G阳性患者仅占37%。Torres等[33]研究证实,如果仅使用PPL、MD、阿莫西林和氨苄西林其中某一种试剂或药物进行ST,灵敏度有限,但组合进行检测灵敏度可提高到70%。因此,2015年英国相关指南明确指出在进行青霉素过敏诊断时,应对PPL、MD、青霉素G、阿莫西林及病史可疑致敏青霉素同时进行ST[13],以最大程度提高ST的灵敏度。遗憾的是,我国目前尚无PPL和MD商业化制剂,成为建立规范化青霉素过敏诊断体系重要的瓶颈之一,因此引进或生产PPL和MD商业化皮试制剂是临床的迫切需求。
本研究5例确诊青霉素过敏患者中,仅3例通过ST确诊,另外2例ST结果为阴性的患者,最终通过激发试验才被确诊。在2例激发试验确诊的患者中,1例病史为速发型反应(表现为荨麻疹)。国外相关研究亦证实,规范化组合的ST对青霉素过敏诊断的灵敏度为60%~75%[4,31,33],阴性预测值为70%~97%[34-37]。因此,在青霉素过敏规范化诊断流程中,ST为阴性结果,仍需进一步行激发试验。根据欧洲研究结果,1/3药物过敏的患者需通过药物激发试验才能被确诊[4,38],而激发试验的阴性预测值高达94%~100%。一项多中心研究,对118例β内酰胺类药物口服激发试验阴性的患者进行随访,仅7.6%的患者在之后使用同种药物出现轻度迟发型反应[39]。本研究中1例病史为用药后迟发型过敏反应(表现为手部水泡)的患者通过激发试验确诊。因ST对迟发型过敏反应诊断灵敏度低,迟发型过敏反应较速发型过敏反应诊断难度更大。对于轻度仅累及皮肤的迟发型过敏反应,可尝试进行斑贴试验和延迟判读IDT,但两种方法的灵敏度均不高。有研究报道斑贴试验对β内酰胺类药物引起的迟发型皮肤反应的灵敏度仅为9%[40],而延迟判读结果IDT 的灵敏度略高于斑贴试验[41]。对于轻度仅累及皮肤的迟发型过敏反应可进行药物激发试验。但对于严重迟发型反应的患者不建议进行IDT和药物激发试验[13]。本例患者病史为轻度仅累及皮肤的迟发型反应,因此尝试进行延迟判读IDT,结果为阴性,激发试验在给予25 mg(1/10粒)阿莫西林口服后3 h出现手部水泡伴痒痛感,确诊过敏。因此详细病史询问,初步判定速发型反应还是迟发型反应,对于后续诊断方法的选择具有重要的价值。
总之,本研究首次在我国对“青霉素过敏史”主诉的患者进行规范化青霉素过敏诊断,最终仅15.6%的患者确诊过敏。青霉素给药前常规皮试,一方面假阳性率高达94.1%,会造成大量患者被误诊为青霉素过敏,另一方面亦会造成真正过敏患者被漏诊。对“青霉素过敏史”主诉患者进行规范化青霉素过敏诊断,有利于排除绝大多数非真正过敏患者的青霉素过敏诊断,促进我国抗生素合理使用,保证临床用药的合理性和安全性。我国亟待宣传和普及有关青霉素过敏诊断的正确理念、引入商业化PPL和MD皮试试剂、建立规范化青霉素诊断流程和体系、大力培养专业人员,同时逐步推进改变不合理的法规制度。本研究样本量尚偏小,有必要进一步进行大样本量、多中心的临床研究,为相关政策法规的制定提供更加坚实的循证医学证据。

