南充地区妊娠期糖尿病危险因素及妊娠结局分析
石 瑶,王 虎,陈 敏,李玉玲
(1.南充市中心医院 老年病科, 四川 南充 637000; 2.川北医学院附属医院 a.妇产科; b.内分泌科, 四川 南充 637000)
妊娠期糖尿病(gestational diabetes mellitus, GDM)是指妊娠期间出现的不同程度的糖代谢异常,但血糖未达到糖尿病的水平,占妊娠合并糖尿病的80%~90%[1]。各国报道的GDM患病率差异较大,文献数据显示世界患病率约14%[2],中国约21.97%[3]。GDM可引起不良妊娠结局如早产、剖宫产、巨大儿及新生儿窒息等[4];还能增加母婴远期肥胖、糖尿病和其他代谢综合征风险[5-6]。本研究对南充地区GDM危险因素及妊娠结局进行分析,旨在为本地GDM的防治提供参考依据。
1 资料与方法
1.1病例选择 2018年7月1日至2019年9月30日在川北医学院附属医院进行孕检并住院分娩的1 800例孕产妇,来源于南充8个县区。其中诊断GDM的孕妇537例(GDM组),发病率为29.83%。血糖正常1 263例(NGT组)。
1.2入选标准 依据2010年国际糖尿病与妊娠研究组[7](IADPSG)制定的标准进行诊断,孕妇在妊娠24~28周进行75 g口服葡萄糖耐量试验(oral glucose tolerance test, OGTT),空腹血糖、服糖后1小时血糖及2小时血糖分别≥5.1 mmol/L、10.0 mmol/L、8.5 mmol/L,满足其中任何1项诊断GDM;若均低于上述标准诊断糖耐量正常(normal glucose tolerance, NGT)。
1.3观察指标 通过查阅门诊及住院病历资料获得一般资料,包括:姓名、年龄、初潮年龄、居住地、文化程度、身高、体重、受孕方式、既往史、孕产次、胎数等妊娠相关资料;剖宫产、妊娠期高血压疾病(hypertension disorders in pregnancy, HDP)、妊娠期肝内胆汁淤积症(intrahepatic cholestasis of pregnancy, ICP)、产后出血、胎膜早破、泌尿生殖道感染、早产、巨大儿、足月低体重儿、胎儿窘迫及新生儿窒息等妊娠结局资料。
1.4统计学方法 采用SPSS 25.0软件对数据进行统计分析。计数资料用[例(%)]表示,采用χ2检验;计量资料以中位数(四分位间距)表示,采用Mann-Whitney秩和检验。采用多因素Logistic回归分析危险因素。P<0.05为差异有统计学意义。
2 结 果
2.1两组临床资料比较 两组年龄、居住地、产前体重指数(body mass index,BMI)、多囊卵巢综合征(polycystic ovarian syndrome, PCOS)、乙型肝炎表面抗原(HBsAg)、HDP、妊娠期甲状腺功能、瘢痕子宫、体外受精(invitrofertilization,IVF)、流产史及分娩史差异具有统计学意义(均P<0.05);初潮年龄、文化程度、身高及双胎妊娠差异无统计学意义(均P>0.05)。见表1。

表1 两组临床资料比较
2.2GDM危险因素分析 以是否发生GDM为自变量,以年龄、居住地、产前BMI、PCOS、HBsAg、HDP、妊娠期甲状腺功能、IVF及流产史为应变量进行多因素Logistic回归分析发现,年龄、居住地、产前BMI、PCOS、HBsAg、HDP、妊娠期甲状腺功能、IVF及流产史是GDM的危险因素(均P<0.05)。见表2。
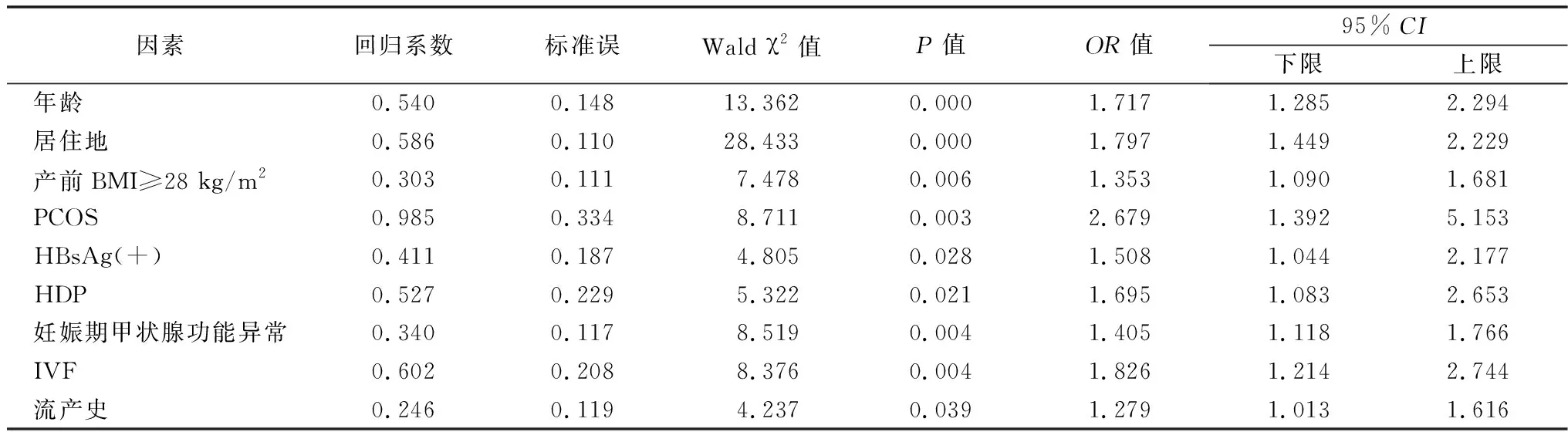
表2 GDM危险因素分析
2.3两组妊娠结局分析 GDM组与NGT组孕妇的剖宫产率、HDP、ICP、产后出血、早产、巨大儿发生率差异具有统计学意义(均P<0.05);胎膜早破、泌尿生殖道感染、足月低体重儿、胎儿窘迫及新生儿窒息发生率差异无统计学意义(均P>0.05)。见表3。
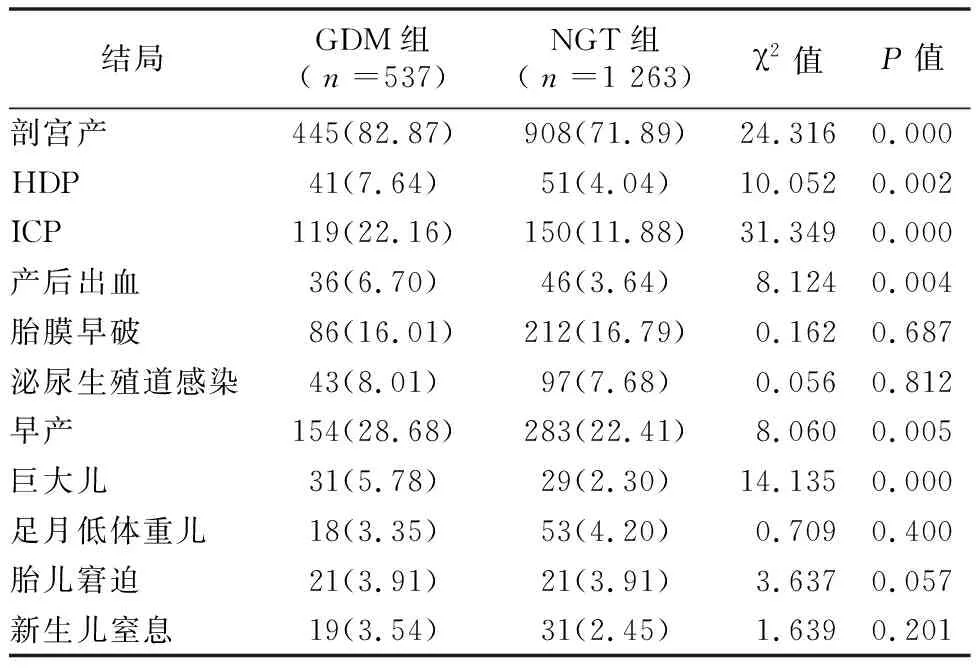
表3 两组妊娠结局分析[例(%)]
2.4GDM孕产妇妊娠结局危险因素分析 以是否发生GDM为自变量,以剖宫产、HDP、ICP、产后出血及巨大儿为应变量进行多因素Logistic回归分析发现,GDM是引起剖宫产、HDP、ICP、产后出血及巨大儿的独立危险因素(均P<0.05),见表4。
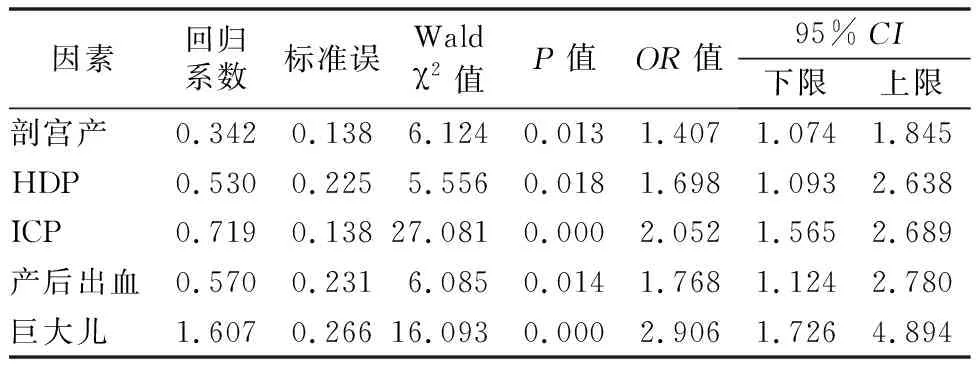
表4 GDM孕产妇妊娠结局危险因素分析
3 讨 论
目前GDM的发生发展机制尚未明确,可能与孕期激素分泌节律改变、进食过多但缺乏相应运动有关[8]。较为主流的观点认为β细胞功能减退与胰岛素抵抗(insulin resistance, IR)是引发该病的两个关键因素[9]。本研究依据IADPSG[7]提出的GDM诊断标准,统计南充地区GDM发病率为29.83%,高于最近研究报告的21.97%[3],这可能与医疗综合实力越强的医院收治的患者病情更复杂、妊娠年龄推迟、生活条件改善、产前检查规范化及所报道的时间差异有关。
本研究显示,年龄、居住地、产前BMI≥28 kg/m2、PCOS、HBsAg(+)、HDP、妊娠期甲状腺功能异常、IVF及流产史是GDM的危险因素。GDM发病率随年龄增长而增加,年龄增加GDM风险的机制主要有以下3点[10]:①基础代谢率低,肥胖率高,引起的慢性炎症加剧IR;②胰岛素信号转导及受体减少,IR增强;③葡萄糖转运蛋白功能低下。城市女性GDM发病率高的原因可能与生活习惯、生存压力等相关[11]。肥胖孕妇更易患GDM,可能的原因为脂肪因子干扰胰岛素信号通路、抑制胰岛素释放,从而诱导IR及葡萄糖耐量减低[12]。甲状腺功能减退时IR增强,肠道葡萄糖水平及糖耐量曲线下降,从而引起GDM[13]。有学者认为妊娠可能使体内糖代谢紊乱,流产史可增加女性GDM危险[14]。本研究结果也显示PCOS、HBsAg、HDP、IVF是GDM的危险因素,这表明部分既往病史及其他妊娠合并症均可能增加GDM的发病风险。
GDM妊娠结局与血糖的控制水平密切相关。妊娠结局还可能受其他因素影响,如年龄、合并其他疾病等[15]。故本文在分析GDM对妊娠结局的影响时,已排除年龄、PCOS、IVF、HDP、ICP、妊娠期甲状腺功能、双胎妊娠等可能影响妊娠结局的混杂因素干扰。结果显示GDM是剖宫产、HDP、ICP、产后出血及巨大儿的危险因素。GDM孕妇血糖较高,巨大儿多见,临产时耗能大,可能发生酸碱失衡、早产等并发症,在宫颈条件不成熟时需提前终止妊娠,应适当放宽剖宫产指征[4, 16]。GDM孕妇存在高胰岛素血症及IR,使交感神经兴奋、水钠潴留,全身小血管痉挛、内皮细胞增厚,HDP风险增加[17]。高血糖刺激胎儿胰岛素分泌增加,脂肪分解减少及蛋白质合成增加;脂肪因子干扰胰岛素信号通路,加重IR,促进胎儿宫内过度生长发育,易发生巨大儿[18-19]。本研究结果也显示GDM是ICP、产后出血的危险因素,这表明GDM可能增加孕产妇其他妊娠并发症的风险。
GDM发病率逐年增加,对母子近远期均有不良影响,给家庭及社会造成一定的精神及经济负担。结合本研究结果,对GDM防治提出以下建议:①加强优生优育健康宣教、孕前GDM风险评估及筛查;②建议适龄妊娠、培养健康生活方式、孕前体重管理及减少流产,降低GDM风险;③GDM孕妇建档管理,减少母婴不良结局;④加强GDM母子产后随访,宣教并指导远期糖尿病预防。

