2型糖尿病并急性脑梗死患者血尿酸水平与糖代谢及预后的关系
余艳会
河南省内乡县第二人民医院 474350
急性脑梗死(Acute cerebral infarction,ACI)是一种因多种原因所致脑供血不足而诱发的急性脑血管病,其中2型糖尿病(Type 2 diabetes mellitus,T2MD)患者并发ACI的风险高于血糖正常人群。有数据显示ACI在全球范围内的发病率已达140~200/10万,我国每年新发ACI约150万人,其中T2MD伴ACI患者占20%~25%[1]。此类患者的脂代谢紊乱和颈动脉粥样硬化病变程度较单纯ACI患者更严重,且预后不良风险更高[2],因此如何防治T2MD伴ACI一直是学界探讨的重要问题。尿酸在血液中以尿酸单钠盐的游离态形式存在,部分尿酸可经尿液排出。血尿酸(Serum uric acid,SUA)是一种常用于评价肾功能的指标,既往研究证实其在T2MD患者中异常升高,部分患者甚至可进展为高尿酸血症[3-4]。研究指出ACI患者SUA水平亦处于异常升高态势,且其水平与患者短期预后密切相关[5]。血浆致动脉硬化指数(The plasma to arteriosclerosis index,AIP)是评估动脉粥样硬化病变发生风险及其严重程度的主要指标之一,且研究证实ACI患者AIP与SUA水平相关[6]。但T2MD并ACI患者SUA水平与糖代谢状况、AIP以及预后的关系仍待进一步明确。在这种背景下,本研究选取我院收治的T2MD并ACI患者192例,对其临床资料进行回顾性分析,现报道如下。
1 资料与方法
1.1 临床资料 选取我院2016年1月—2019年10月收治的T2MD并ACI患者192例。纳入标准:(1)均确诊为T2MD并ACI[7-8];(2)临床资料完整。排除标准:(1)合并心肌梗死、冠心病、心力衰竭或精神障碍等疾病者;(2)既往有药物滥用史者;(3)合并糖尿病肾病、糖尿病视网膜病变等T2MD相关并发症者或伴严重肝肾功能不全者。192例患者中含男104例、女88例,年龄48~80(61.47±7.52)岁,T2MD病程1~18(10.10±2.02)年,ACI发病至入院0.5~9(3.30±0.35)h。本研究已经医院伦理委员会审阅批准。
1.2 研究方法
1.2.1 检测方法:(1)SUA:于空腹下抽取5ml外周静脉血,做离心处理(3 000r/min,离心10min),取上清液采用酶学法检测,所用仪器及试剂盒如下:全自动生化分析仪(Beckman Coulter)及相关试剂盒(购自美康生物科技股份有限公司)。(2)血糖指标:采用血糖检测仪(瑞博医疗设备有限公司,瑞特GM300型)测定空腹血糖(Fasting plasma glucose,FPG),采用糖化血红蛋白分析仪(BIO-RAD D-10)检测糖化血红蛋白(HbA1c)水平。(3)AIP:采用全自动生化分析仪(Beckman Coulter)测定甘油三酯(TG)、高密度脂蛋白胆固醇(HDL-C)等血脂指标水平并以此计算AIP,公式如下:AIP=log(TG/HDL-C)。
1.2.2 治疗方法:均依据《急性缺血性脑卒中血管内治疗中国专家共识》[9]相关方案给予规范化治疗:主要方法有一般性治疗、并发症干预、静脉溶栓、抗凝和抗血小板治疗,并重视内科并发症管理,合理使用神经细胞活化剂。
1.2.3 预后评估:根据T2MD并ACI患者30d mRS[10]得分评估预后,标准如下:无任何症状计0分;无明显残障计1分;轻度残障计2分;中度残障计3分;重度残障计4分;严重残障计5分;死亡则计6分。评分≥4分视为预后不良,其他视为预后良好。
1.2.4 危险因素分析:收集患者(分为预后不良和预后良好组)性别、年龄、合并症、发病至入院时间、基线SUA水平(男性:>420μmol/L;女性:>360μmol/L)构成情况、FPG水平增高(>6.1mmol/L)者构成情况、HbA1c升高(HbA1c>7.0%)者构成情况、AIP增高(AIP>0.4)者构成情况、饮酒者构成情况、抽烟者构成情况、大脑梗死面积是否>大脑中动脉供血区的50%,将上述因素作为自变量,将预后状况作为因变量,分析相关影响因素。
1.3 观察指标 检测并记录T2MD并ACI患者中SUA水平、糖代谢相关指标、AIP等;统计其预后不良发生率;分析可能影响T2MD并ACI患者预后不良的相关危险因素;分析T2MD并ACI患者SUA水平与糖代谢相关指标、AIP的关系;分析SUA水平对T2MD并ACI患者预后状况的预测效能。
1.4 统计学方法 采用SPSS24.0软件对本研究相关数据进行统计学分析,计数资料组间比较采用χ2检验,采用非条件Logistic多元回归分析筛选危险因素,采用Pearson分析相关性。P<0.05为差异有统计学意义。
2 结果
2.1 T2MD并急性脑梗死患者基线SUA水平、糖代谢指标、AIP T2MD并急性脑梗死患者基线SUA水平为296~562μmol/L,平均(463.57±45.22)μmol/L;FPG 4.6~10.6mmol/L,平均(7.16±1.15)mmol;HbA1c 5.4%~11.5%,平均(8.71±1.63)%;AIP:0.10~0.95,平均0.59±0.15。
2.2 T2MD并急性脑梗死患者的预后情况 192例T2MD并急性脑梗死患者30d mRS中6分5例、5分20例、4分11例,预后不良发生率为18.75%(36/192)。
2.3 预后不良的影响因素分析 预后不良与预后良好患者性别分布、CISS分型对比差异无统计学意义(P>0.05),预后不良患者年龄>60岁、合并高血压、合并高脂血症、发病至入院时间>6h、基线SUA增高、FPG增高、HbA1c偏高、AIP偏高、饮酒、抽烟、大脑梗死面积者构成比均明显高于预后良好患者(P<0.05)。见表1。
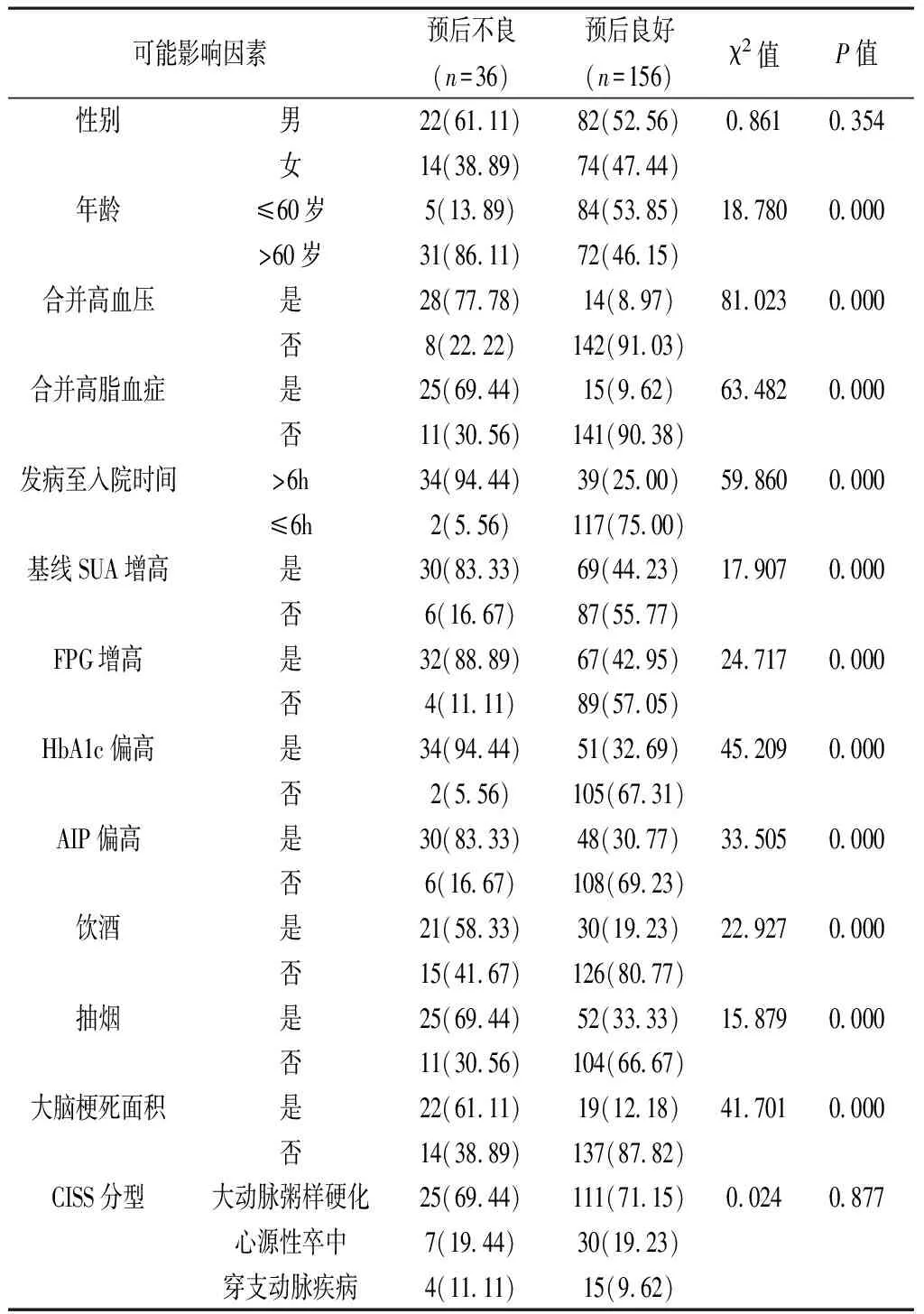
表1 预后不良和预后良好者可能影响因素对比[n(%)]
经Logistic多元回归分析显示,年龄>60岁、合并高血压、合并高脂血症、发病至入院时间>6h、基线SUA增高、FPG增高、HbA1c偏高、AIP偏高、饮酒、抽烟、大脑梗死面积均是预后不良的危险因素。见表2。
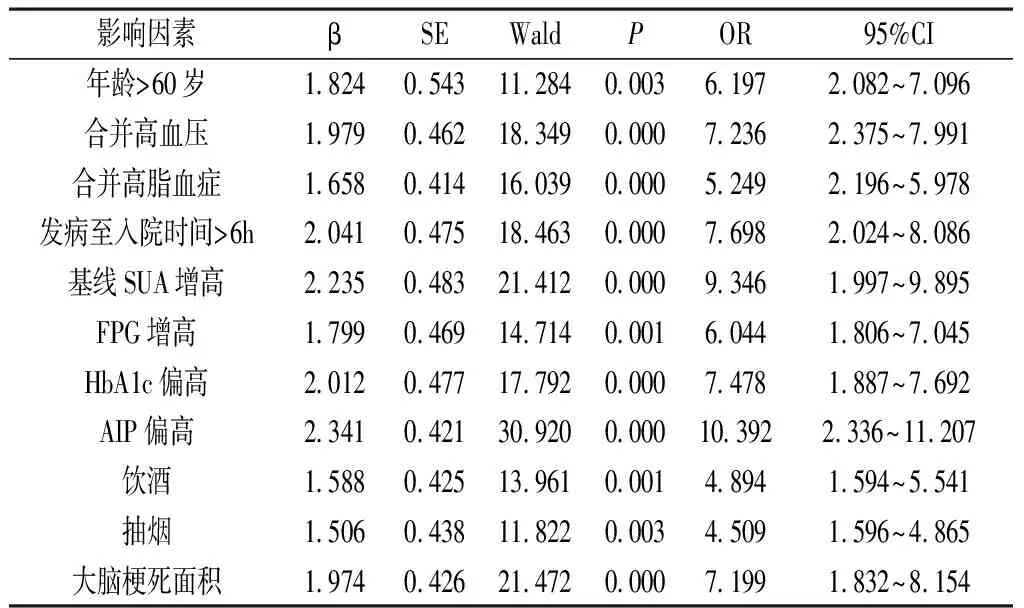
表2 Logistic多元回归分析
2.4 T2MD并急性脑梗死预后不良患者基线SUA水平与糖代谢指标、AIP的相关性 经Pearson相关性分析可知,T2MD并急性脑梗死预后不良患者基线SUA水平与FPG、HbA1c、AIP均呈正相关性(r=0.812,P=0.012;r=0.805,P=0.008;r=0.897,P=0.005)。
2.5 基线SUA水平对预后不良的预测作用 基线SUA水平对T2MD并急性脑梗死患者预后不良的预测效能ROC如图1,最佳截断点为0.76,曲线下面积为0.911,95%CI为:0.871~0.926。
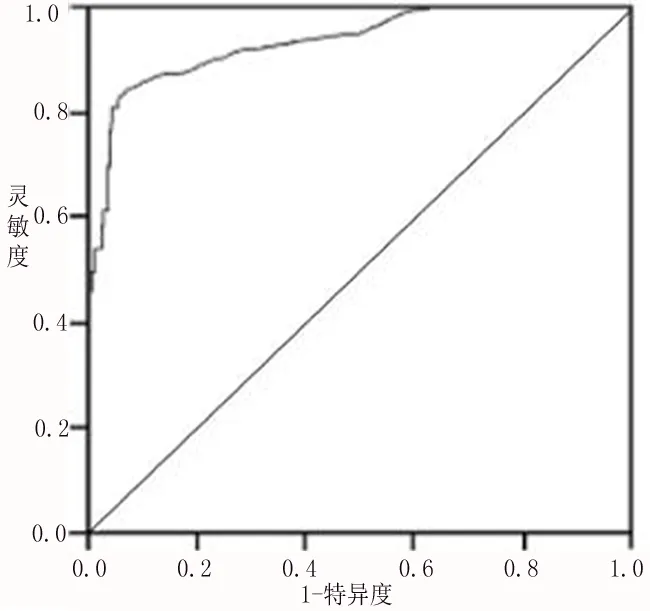
图1 基线SUA水平对预后不良的预测作用
3 讨论
既往研究指出,T2MD患者血糖水平无法获得有效控制时可在一定程度上损害其动脉血管内皮功能,诱发严重的炎症反应与氧化应激反应,在此基础上进一步诱导血栓形成,影响动脉粥样硬化斑块的稳定性。此外,随着病情不断进展,T2MD患者罹患心脑血管事件的风险大幅升高,严重影响患者的身体健康、心理状态乃至生命安全[11]。目前治疗T2MD并ACI主要在积极溶栓和抗凝治疗的同时采取措施控制患者的血糖水平,并重视提供基础支持治疗,以改善T2MD并ACI患者预后。但此类患者出现预后不良者占比仍然较高,因此分析可能影响T2MD并ACI患者预后的相关因素具有重要意义。
本研究结果显示,T2MD并ACI患者SUA、血糖指标(FPG、HbA1c)以及AIP均处于较高水平偏高,提示此类患者上述指标水平较高时应引起重视。此外,本研究发现纳入研究的192例T2MD并ACI患者中预后不良36例,占比达18.75%,高于以往报道[12],但该比例与另一学者所报道结果相近[13],这可能与受试者自身情况存在差异有关。前者所选取受试者均为单纯ACI患者,而后者所选取受试者均为T2MD并ACI患者,与本研究相同。该结论提示T2MD并ACI患者较单纯ACI患者更易出现预后不良,因此应给予高度重视,采取针对性措施予以防范和干预。尿酸溶解度较低,正常情况下其排泄处于相对稳定状态,并可获得动态平衡。但患者罹患某种疾病后会影响嘌呤代谢过程,导致嘌呤代谢紊乱,进而打破尿酸生成与排泄这一动态平衡状态,久之导致SUA水平异常升高[14]。本研究发现T2MD并ACI患者SUA水平大幅升高且会增加ACI发生风险,其可能原因如下:T2MD患者通常存在较严重的胰岛素抵抗,极易诱发高胰岛素血症,促使肾脏大量吸收尿酸,进而在很大程度上损害胰岛β细胞,造成T2MD患者病情加重并形成恶性循环,并因此加大了ACI的发病风险;同时SUA异常升高后会诱发血管炎症反应,损害血管内膜,久之会导致血栓形成[15]。此外,SUA增高可预示T2MD并ACI患者预后不良。本研究亦发现,基线SUA水平升高是T2MD并ACI患者预后不良的独立危险因素,其原因可能如下:ACI发病以及之后的再灌注过程中嘌呤代谢处于紊乱状态,尿酸大量增多,并会增强黄嘌呤氧化酶的活性,SUA水平因此大幅升高,ACI所致脑组织损伤也更加严重,进而导致T2MD并ACI患者预后不良。本研究还发现,T2MD并ACI患者的血糖指标异常升高(即FPG、HbA1c水平偏高)也是造成上述患者预后不良的危险因素,上述血糖指标水平越高则提示机体的糖代谢控制效果越差,动脉粥样硬化病变也更加严重,预后不良的发生风险也相对更高。AIP是评估动脉粥样硬化病变严重程度的重要指标,其水平与动脉粥样硬化病变呈正相关,即AIP越高动脉粥样硬化病变也越严重,T2MD并ACI患者也更易出现预后不良[16]。因此,笔者根据研究判定上述因素均会增加T2MD并ACI患者预后不良的发生风险。
本研究经筛查后发现,T2MD并ACI患者预后不良与年龄(>60岁,即老年人群)、合并症(合并高血压、高脂血症等)、发病至入院时间(超过6h)和大脑梗死面积较大(大脑梗死面积>大脑中动脉供血区的50%)等因素有关,与相关报道相符[17-19],控制上述危险因素有助于改善T2MD并ACI患者预后。相关性分析则显示,SUA水平与血糖指标水平和AIP呈正相关,提示T2MD并ACI患者SUA水平与其FPG、HbA1c、AIP等指标水平相关并受其影响,因此可通过控制ACI患者的糖脂代谢水平、降低SUA水平以减少预后不良发生风险。此外,ROC曲线显示SUA预测T2MD并ACI患者预后不良的最佳截断点为0.76,曲线下面积(AUC)为0.911,提示基线SUA在预测T2MD并ACI患者预后不良中具有较高的预测效能,临床医师可通过控制T2MD并ACI患者的基线SUA水平降低T2MD并ACI患者预后不良的发生风险。
综上所述,T2MD并ACI患者基线SUA水平、糖代谢指标和AIP均处于较高水平,且T2MD并ACI患者预后不良与年龄(>60岁,即老年人群)、合并症(合并高血压、高脂血症等)、发病至入院时间(超过6h)和大脑梗死面积较大(大脑梗死面积>大脑中动脉供血区的50%)等因素有关,基线SUA水平对T2MD并ACI患者预后不良的发生风险有较高预测效能,对上述指标加强监测有助于控制相关危险因素,最大限度降低T2MD并ACI患者预后不良发生风险。

