前路小切口在胸腰椎结核病灶清除、植骨融合内固定术的运用
卢波,樊强,代银洪
(四川现代医院骨科,四川成都 610041)
脊柱结核的手术治疗,以清除结核病灶、改善脊柱畸形、挽救并提升脊髓功能为主要治疗目的[1,2]。前后路联合手术的适应证较广泛,疗效确切,是治疗胸腰椎结核的重要术式。但传统前路手术切口较长,出血量较大,且结核本身属于消耗性疾病,患者体质较弱,手术耐受性较差,因此,如何降低手术损伤已成为胸腰椎结核手术的一项重要研究课题[3]。本院近年采用前路小切口联合后路手术治疗,熟练运用Synframe拉钩系统、克氏针阻挡等器械及技术[4],获得了良好的运用效果。为进一步明确其疗效及优点,本研究现将该术式与传统手术进行临床对照,报告如下。
1 资料与方法
1.1 一般资料
经本院伦理委员会批准,选择2015年1月~2019年12月于本院手术治疗的64例胸腰椎结核患者,采用随机数字表法均分为对照组与观察组:对照组采用常规前后路联合手术,观察组采用前路小切口结核病灶清除、植骨融合联合后路内固定术治疗。观察组中,男17例,女15例;年龄22~69岁,平均(47.23±4.12)岁;患病节段:单节段患病6例,连续两节段26例。对照组中,男18例,女14例;年龄24~66岁,平均(46.86±4.54)岁;患病节段:单节段患病8例,连续两节段24例。两组一般资料差异无统计学意义(P>0.05)。
1.2 病例选择标准
纳入标准:经病理学、影像学诊断确诊为胸腰椎结核,患病节段T4~L4;疼痛严重,伴或不伴脊髓、神经损伤;病灶累及≤2个椎体;后凸畸形、骨质破坏程度较高;无骨折史,脊柱其他疾病史或手术史;病灶主要破坏前、中柱,椎弓根完整;脓肿或死骨分布以椎管前方为主;患者对本研究知情同意。排除标准:合并腰椎侧凸畸形;合并布氏杆菌感染、严重的脊柱骨质疏松症或肿瘤等;年龄80岁以上或合并严重脏器功能障碍;美国脊柱损伤协会(American spinal injury association,ASIA)分级A级。
1.3 手术方法
两组后路内固定术操作一致。患者取俯卧位,全麻后,以患病节段为中心作纵向正中切口,逐层打开皮下组织,椎旁肌锐性剥离,显露患病椎体的椎板、棘突、关节突关节及横突。定位椎弓根螺钉进针点,在钻孔、探查等步骤后拧入螺钉,透视明确螺钉置入满意。根据椎体破坏特点确定固定节段。采用2根长度适宜的固定棒,塑形后置入并进行撑开复位固定,透视明确矫正后凸畸形。置入2根引流管,清洗并逐层关闭切口。
对照组采用常规前路切口。T4~T11患病者取侧卧位,经胸入路;以患病节段为中心,肋骨切除后开胸,切口长度为20~30cm,清理、缝扎患病部位血管,显露患病椎体及相应的椎间盘。T12~L1患病者胸腹联合进入,切口长度为20~30cm,第12肋切除、后膜推开,打开腹壁肌肉、胸腹膜后,显露患病椎体。③L1~L2患病者采用“肾切口”,L3~L5患病者选择倒“八”字腹膜外切口,切口长度为20~30 cm,逐步分离腹内外斜肌、腹横肌纤维等,向内侧对后腹膜进行钝性分离直至病灶组织显露。
观察组采用前路小切口入路,选择病变相对严重侧进入。T4~T8选择肋间隙入路,肋间隙定位较患病节段最上位胸椎增加1个肋骨平面,切口长度为7~10 cm。T9~T11患病者选择肋骨切除进入,以病变节段中心增加2个肋骨平面、在椎旁8 cm左右处作斜形切口,长度为7~10 cm。T12~L1患病者采用前外侧切除第11肋骨进入,由肋骨角到肋骨尖,切口长度为8~10 cm。以T12、L1椎间隙为标准,病灶靠上者将部分肋骨切除,从胸膜外进入;病灶靠下者切开腹壁肌肉进入。L1~L2选择前外侧切除第12肋进入,由肋骨角到肋骨尖,切口长度为7~ 8 cm,经腹膜外进行腰大肌显露。L2~L4选择倒“八”字手术切口,长度为6~8 cm。若腰大肌脓肿较严重,先沿脓肿切开,显露患病椎间盘及椎体。根据患者具体情况选择采用克氏针阻挡技术(8例)、 Synframe拉钩系统辅助显露病灶(19例)、改良克氏针阻挡拉钩辅助显露(5例)。
两组清除病灶、植骨融合步骤基本一致。术中肉眼进行椎旁脓肿探查,空针穿刺观察脓液流出情况,处理患病节段血管。根据手术前三维重建CT图像以及术中观察明确切除范围,切除患病椎体病灶、椎间盘组织直至创面出现新鲜渗血,仔细刮除椎管后壁的空洞病灶,清理椎管内脓液、肉芽组织等,术腔采用温生理盐水冲洗,选择明胶海绵,以1 g链霉素、1 g异烟肼混合物浸润后填塞病腔。取切口同侧髂骨,取骨规格以植骨窗骨缺损为标准,修剪后在骨缺损处植入并严实打压,探查无硬膜囊受压,植骨块植入稳固后留置常规引流管,逐层关闭切口;术后15~18个月开展规范化抗结核治疗。
1.4 观察指标
比较两组患者围手术期相关指标;评价术前、术后1 d、3个月、末次随访时的疼痛VAS评分(VAS)[5]、检测红细胞沉降率(erythrocyte sedimentation rate,ESR)、测量后凸Cobb角;术前、末次随访比较两组ASIA分级[6];比较Bridwell骨融合分级[7]。
1.5 统计学分析
2 结果
2.1 两组围术期指标及随访时间比较
观察组切口长度、手术时间、术中出血量显著低于对照组,差异有统计学意义(P<0.05);两组患者随访时间差异无统计学意义(P>0.05),见表1。
表1 两组围术期指标比较
2.2 两组随访指标比较
两组患者术后1 d、3个月、末次随访时的ESR、VAS、Cobb角数值均显著低于术前,(P<0.05);观察组术后1 d的VAS评分显著低于对照组(P<0.05),见表2。
表2 两组随访指标比较
2.3 两组ASIA分级、Bridwell 骨融合分级比较
两组末次随访时的ASIA分级较术前均显著改善(P<0.05),但组间差异无统计学意义(P>0.05);两组Bridwell骨融合分级差异无统计学意义(P>0.05),见表3。
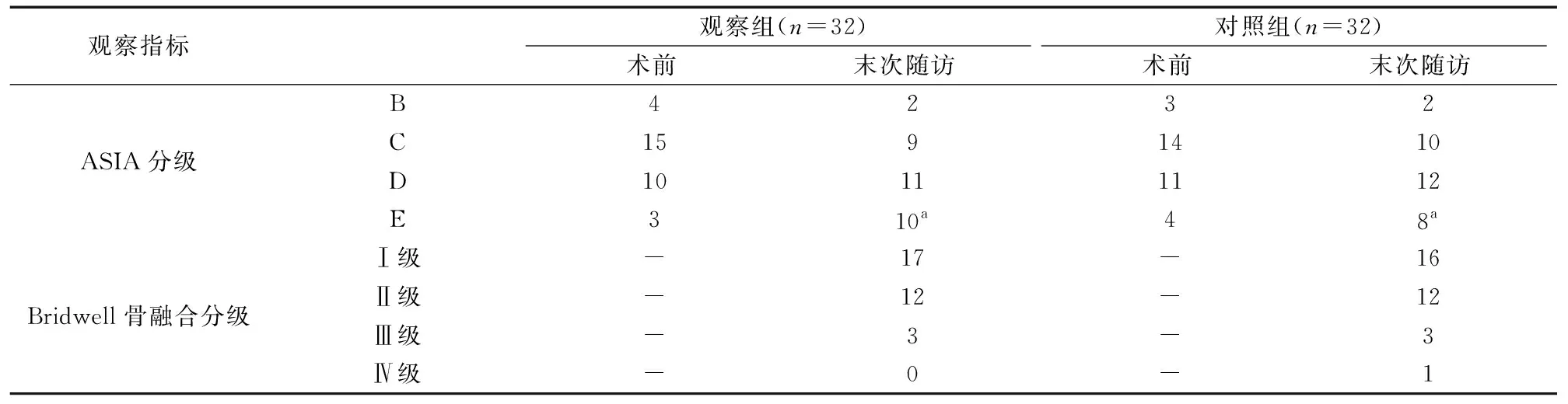
表3 两组ASIA分级、Bridwell 骨融合分级比较
3 讨论
目前,对于后凸畸形、骨质破坏严重以及病灶主要破坏前、中柱的胸腰椎结核患者,采用前路结核病灶清除、植骨融合联合后路内固定术治疗已成为较佳的术式选择,能够兼顾稳固的内固定以及病灶清除、植骨融合效果。前路手术不仅能够有效清除椎体前中柱病灶,也能彻底清除两侧腰大肌脓肿,能够充分地进行病灶显露,在直视下进行相关手术步骤[8]。但常规前路手术切口长达25~30cm,创伤大、出血量多也是尚需解决的难题之一,邻近组织损伤风险性大,术后恢复较慢。随着微创理念的逐渐推广,胸腰椎结核手术前路切口的选择也应向减轻创伤的方向发展[9]。
本研究中,观察组切口长度、手术时间、术中出血量等数据均显著低于对照组(P<0.05),说明前路小切口在降低手术创伤、缩短术后恢复时间方面具有良好效果。而作为消耗性疾病,患者手术耐受性相对较差,降低手术创伤对于手术顺利进行以及术后康复而言,均有积极意义。传统前路手术切口因考虑视野显露不充分,影响病灶清除,需较长的切口,这也受到手术技术、辅助工具以及患病节段数的限制。本研究前路小切口得以顺利实施,得益于新型拉钩以及改良辅助撑开工具的应用,显著降低了小切口下的术野显露难度。Synframe拉钩系统能够提供全方位360°牵引,可调节拉钩深度,能够沿牵引轴平面旋转,基本能够满足了烧瓶状视野的需求,利于显露前路病灶[10]。克氏针阻挡技术即在正常的病灶上下位椎体上插入克氏针,在拉钩牵拉基础上阻挡周围软组织,尤其对于腹膜外进入者更为有效。改良克氏针阻挡拉钩系统是在克氏针阻挡的基础上联合1个2 cm宽的深部拉钩,能够提高阻挡效果[11-12]。随访发现,除观察组术后1 d的VAS评分显著低于对照组外,两组其余随访时间的ESR、VAS等指标差异无统计学意义(P>0.05),说明前路小切口病灶清除以及植骨融合能够获得传统手术切口一致的近期疗效,其优势表现在降低手术创伤方面。尽管如此,但前路小切口的运用依然要建立在把握一定的手术适应证方面,纳入患者的病灶累及范围相对较小,分布于T4~L4水平,累及连续1~2个节段;此外,该术式不适用于大范围椎旁脓肿以及小切口下病灶完全显露较困难者,有胸腹部手术史导致瘢痕粘连者也属于该技术的相对禁忌。
综上所述,前路小切口与常规前路切口用于胸腰椎结核病灶清除、植骨融合内固定,均能够有效减轻疼痛症状,纠正脊柱后凸畸形,改善脊柱功能,但小切口能够有效减少手术创伤,加快术后康复。

