早发型脊柱侧凸行生长棒矫正手术后颈椎矢状位参数变化及颈椎矢状位失平衡的风险因素分析
王庆雷
(郑州市骨科医院小儿骨科Ⅱ脊柱侧弯科,河南郑州 450000)
早发型脊柱侧凸(Early onset scoliosis,EOS)是所有脊柱侧凸中较为常见的一种类型[1-3]。生长棒技术在EOS进展的治疗中应用较为广泛,但其相关并发症较多,例如,螺钉松动、生长板断裂、近端交界性后凸(Proximal junctional kyphosis,PJK)以及切口感染等[4-6],临床处理较为棘手。近年来,EOS采用生长棒治疗后的脊柱矢状位参数变化问题,在学术界有所讨论[7-8];但对于手术后的颈椎矢状位参数变化情况,以及颈椎矢状位失平衡的风险因素分析,目前在学术界尚缺乏关注。为此,本研究回顾性分析2013年7月~2018年7月采用生长棒矫正手术治疗的41例EOS患儿资料,探讨术后颈椎矢状位序列的变化情况,并对其颈椎矢状位失衡的风险因素进行分析,现报告如下。
1 资料与方法
1.1 一般资料
41例中,男28例,女13例;接受手术的年龄为4~10岁,平均(8.1±1.7)岁;14例为先天性脊柱侧凸,另27例为特发性脊柱侧凸;手术前的最大后凸角为48~84°、平均(66.8±17.2)°,上胸弯Cobb角为54~92°、平均(73.6±28.5)°。纳入标准:①有胸弯或胸腰弯,主弯(胸弯或胸腰弯)Cobb角在45°以上;②其骨骼生长潜能良好,Risser征不高于Ⅰ级;③接受生长棒矫正手术治疗;④临床及随访资料齐全。排除标准:①合并有先天性心脏或呼吸系统发育问题;②既往有脊柱手术史或外伤史;③仅存在腰弯,无胸弯;④临床资料或影像学资料有严重欠缺。
1.2 手术方法
所有患儿均由同一组医师开展手术。患儿俯卧于手术床,经C臂机确定上、下固定椎,并拟定手术切口的皮肤标点,经后正中入路切开皮肤后,依次分离皮下组织和肌肉,使上、下固定椎的横突、棘突及关节突关节和椎板等结构得以充分显露。在上、下固定椎的椎弓根位置各拧入1枚螺钉,也可在上固定椎置入横突钩代替。将预弯理想的固定棒自凹侧深筋膜和肌肉组织穿过,并与上固定椎固定,而后按相同方式将另一根固定棒与凹侧的下固定椎固定。以生长阀将凹侧的2根固定棒连接并作撑开矫形。若以双生长棒矫正,则在凸侧以相同方式植入生长棒并作矫形处理。
术后随访期间,若主弯Cobb角增加10°以上或有明显并发症出现,则酌情做生长棒调节术,一般每半年~1年进行一次。行调节术时,于生长阀或多米诺连接器的皮肤位置作小切口,将皮下软组织、肌肉钝性分离直至需撑开位置后,利用撑开器将连接棒的长度做适度延长,其延长的长度需酌情参考患儿发育速度及畸形严重程度而定。
1.3 研究方法
1.3.1 数据整理
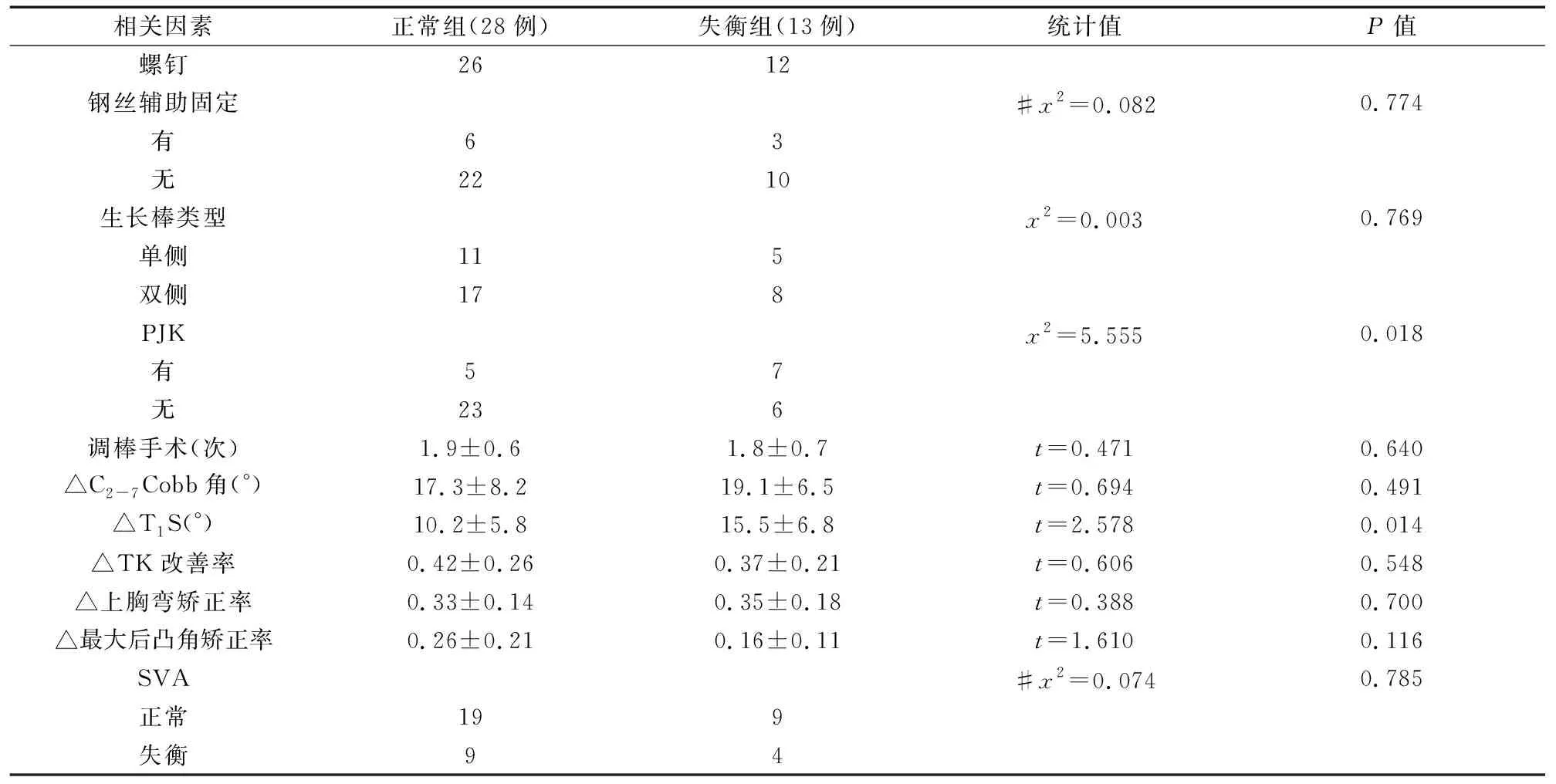
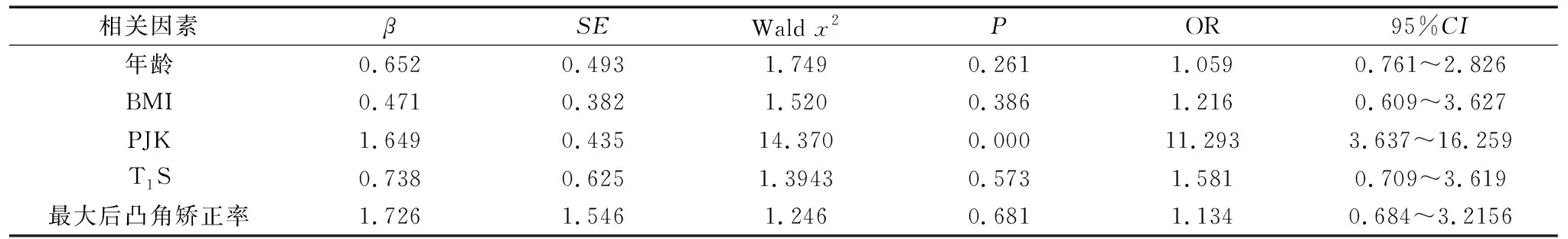
统计41例患儿的临床资料,并分别于手术前、术后及末次随访时,在脊柱全长正侧位X片上测量其颈椎矢状位参数。临床资料包括:性别(男,女),年龄(初次手术时),体质量指数(body mass index,BMI),侧凸类型(特发性,先天性),上端内固定的类型(椎弓根钉/横突钩)、生长棒(1根,2根),钢丝固定(有,无),术后生长棒调节次数,PJK(有,无),头侧端固定椎位置(≥T2, 图1 各项影像学参数的测量示意图 1.3.2 研究对比 对比EOS患儿手术前后的颈椎矢状位参数值变化情况。此外,设定EOS患儿的C2-7SVA基数值,对术后颈椎矢状位失平衡与否进行判定:因其年龄较小,脊柱矢状位仍处于塑形期,本研究以国内学者罗仕干[9]对EOS的C2-7SVA测量值(18±13)mm为基数,分为颈椎矢状位失衡组和正常组,对两组患儿的相关资料进行组间比较,同时使用多因素Logistic回归分析确定EOS患儿接受生长棒矫形术后出现颈椎矢状位失平衡的独立风险因素。 41例EOS患儿均顺利完成生长棒矫正手术,术后均接受1-4次的调节术、总计110例次,终末随访时有16例完成融合术,另25例仍在术后随访观察期(本次随访时间截止至完稿前1个月);其中38例的上端内固定采用螺钉、3例采用横突钩固定,9例采用钢丝作辅助。41例术后均获随访23~47个月,平均36.2个月。 表1可见:与生长棒矫正术前相比,所有患儿术后的T1S、C2-7SVA和C2-7Cobb角均无明显变化(P>0.05);但末次随访时,T1S、C2-7SVA和C2-7Cobb角均较术前有显著增加,差异有统计学意义(P<0.05)。 表1 41例EOS患儿生长棒手术前后颈椎矢状位参数变化 41例EOS患儿术前C2-7SVA值平均为(16.4±7.6)mm,颈椎矢状位维持平衡。在生长棒矫形术后,13例末次随访时出现颈椎矢状位失衡(时间为术后29~41个月前后,平均35.3个月),纳入失衡组;另28例维持正常,纳入正常组。单因素分析如表2:以P<0.15为界值判定,则正常组患儿的年龄、T1S变化值均明显小于失衡组,其PJK占比明显小于失衡组;正常组的BMI、最大后凸角矫正率均明显大于失衡组。 表2 EOS患儿行生长棒矫正术后颈椎矢状位失衡的单因素分析 续表2 将上述P<0.15的项目引入Logistic回归分析,见表3所示:PJK(OR=11.293,P=0.000)是EOS患儿生长棒术后颈椎矢状位失衡的独立风险因素。 表3 EOS患儿行生长棒矫正术后颈椎矢状位失衡的多因素Logistic回归分析 EOS是临床常见的脊柱畸形,若未得到良好矫正,最终将引起胸腔容积变小,进一步造成肺实质压迫、肺容积减小,影响其生活质量,甚至因心肺衰竭而致死[10-11]。生长棒技术是EOS的常用矫形内固定手术,近年来在临床中的疗效得以广泛认可[12]。但脊柱作为一个整体,其颈椎、胸椎、腰椎和骶椎等各节段是相互联系、相互影响的,当EOS患儿的脊柱畸形节段行生长棒矫形术后,其他节段或可出现一定程度的代偿性平衡现象。为此,本研究重点讨论了EOS患儿行生长棒矫正术后颈椎矢状位失衡的风险因素,这将有助于预防颈椎失代偿及其退行性病变的发生,具有一定的临床参考价值。 表1所示,41例患儿末次随访时的T1S、C2-7Cobb角和C2-7SVA值均较术前有显著增加,提示其颈椎矢状位参数在术后出现了明显变化。其中,T1S增加与TK的矫正有关,Pepke等[13]研究认为,患儿生长棒矫正术后因TK获得了良好矫正,其T1S得以显著增加;Pesenti等[14]认为,术后T1S增加是生长棒矫形术后脊柱整体和颈椎局部矢状位序列得到良好矫正的标志。C2-7Cobb角是颈椎前凸的衡量指标,有研究指出,C2-7Cobb角可随着人类的衰老而逐渐增加,并导致颈椎活动受限,因此EOS患儿在矫形术后应警惕其异常增加。Smith等[15]指出,脊柱侧凸患者接受矫正术后的颈椎前凸可出现代偿性增加现象。既往也有部分研究提出,特发性脊柱侧凸患者(idiopathic scoliosis,IS)术后可出现颈椎后凸,发生率约40%左右[16];但本研究中并未出现颈椎后凸等颈椎并发症,可能与EOS患儿仍处于颈椎生长发育期,柔韧性和可塑性良好所致。在传统脊柱侧凸融合术中,术后的胸椎后凸角(TK)丢失可引起颈椎前凸角消失乃至后凸增加,从而导致颈椎轴向症状;与之相比,生长棒技术则是有所保留的相对“友好”术式,它不仅矫正了脊柱侧凸畸形,且有利于纠正TK及其他脊柱矢状位序列异常,避免了幼儿脊柱过早融合后造成躯干发育不平衡、出现新的躯干畸形问题,即“曲轴现象”。 C2-7SVA是颈椎矢状位偏移的指标,在本文中,41例EOS患儿术后末次随访的C2-7SVA值均有明显增加,这与Yanik等[17]的报告也趋于一致。本研究41例中,有13例术后C2-7SVA值显著增加并超过基数值,提示出现了明显的颈椎矢状位失衡,占比约31.7%,说明并不少见。本研究进一步对C2-7SVA值异常增加的相关因素进行分析,表2-3最终得出,PJK是其独立风险因素(OR=11.293),这与国外Passias等[18]的研究结论是一致的。Kim等[19]的报告则分析指出,因颈椎矢状位失衡所致的生物力学代偿机制,导致PJK患者的脊柱疼痛发生率明显高于无PJK患者(29.4% vs 0.9%)。因此,对于EOS患儿行生长棒矫形术后出现PJK时,应予以高度重视,可给予颈胸支具佩戴、加强颈部肌力训练等方式积极干预,以避免颈椎矢状位失衡的发生。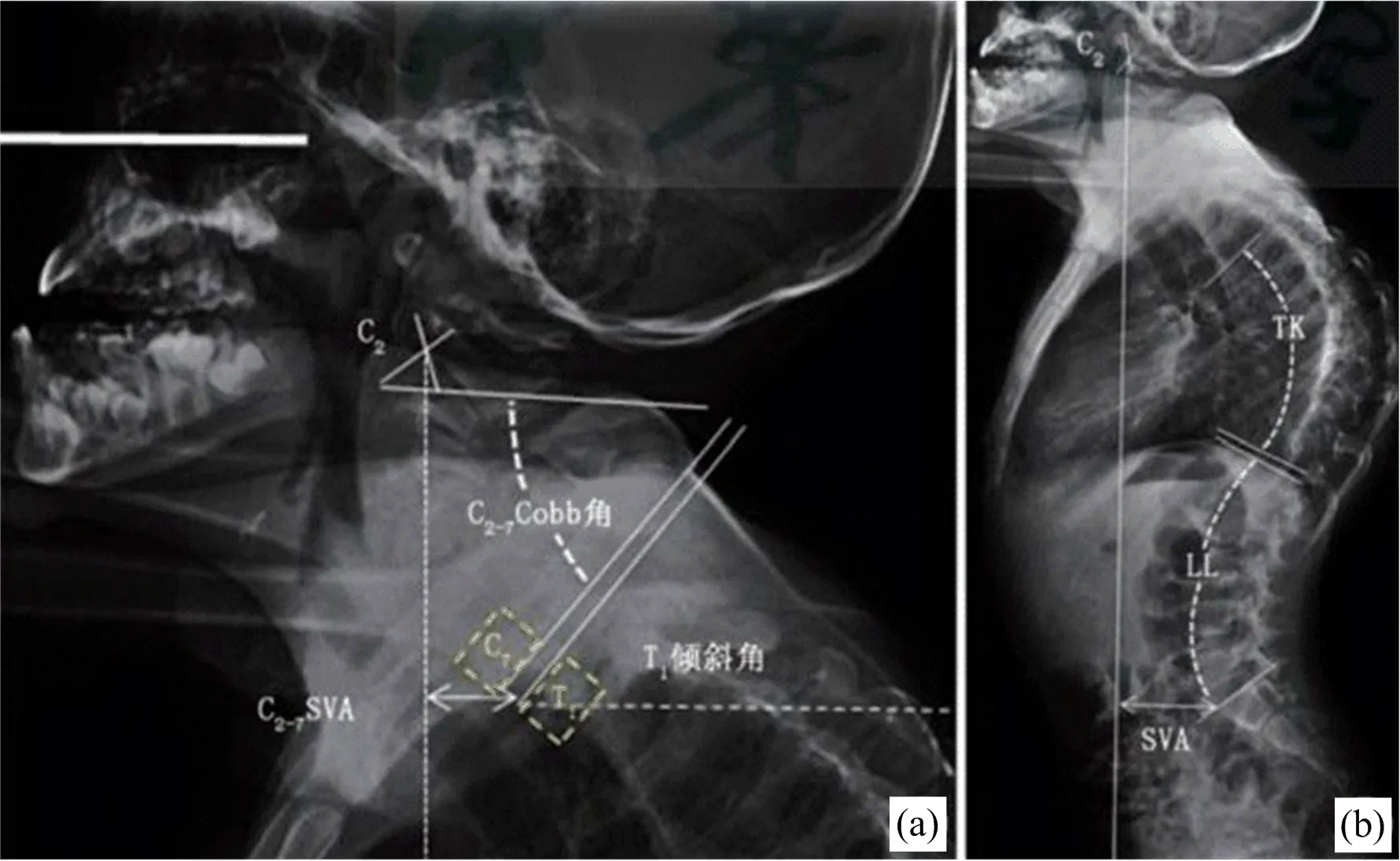
1.4 统计学分析
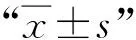
2 结果
2.1 手术情况
2.2 手术前后颈椎矢状位参数变化

2.3 颈椎矢状位失衡的风险因素分析

3 讨论

