脊柱-骨盆矢状位平衡对PKP术后继发骨折的影响
孙青,卞敏凯,金永,张亮,戴荣峰,黄泽宇,徐扬
(1.常州市第三人民医院骨科;2.常州市第三人民医院内分泌科;3.常州市第三人民医院科教科;4.武进人民医院骨科,江苏常州 213000)
近年来,骨质疏松性椎体压缩骨折(osteoporotic vertebral compression fracture,OVCF)的发病率呈逐年升高趋势,经皮椎体后凸成形术(percutaneous kyphoplasty,PKP) 在OVCF的治疗中,凭借其安全性高、创伤小、后凸畸形及椎体高度矫正效果良好等优点得到推广[1]。但PKP术后非手术椎体继发骨折却时有发生,关于其风险因素,一般认为有骨密度、年龄、骨水泥渗漏等因素,但脊柱-骨盆矢状位平衡对PKP术后继发骨折的影响,报道较少[2]。有报道称,作为脊柱生物力学衡量的重要指标,矢状面失衡对脊柱载荷传递具有明显影响,可能因应力异常集中诱发骨折、加速脊柱退变等[3]。因此,本研究纳入90例OVCF患者,在侧位X线片上进行脊柱-骨盆矢状位平衡参数测量并分析其对PKP术后继发骨折的影响,现报道如下。
1 资料与方法
1.1 一般资料
本研究纳入2014年6月~2019年6月本院收治的90例OVCF患者,术后继发骨折17例,设为骨折组;其余73例设为未骨折组。骨折组中,男8例,女9例;年龄56~78岁,平均(64.11±4.87)岁;骨折椎:T112例、T128例、L16例、L21例。未骨折组中,男26例,女47例;年龄55~76岁,平均(63.29±4.90)岁;骨折椎:T1110例、T1220例、L133例、L210例。两组一般资料比较,差异无统计学意义(P>0.05)。纳入标准:影像诊断为单椎体OVCF;年龄18~80岁;初次PKP术后症状改善、矫正效果良好;无神经、脊髓损伤;无脊柱感染或肿瘤等疾病;术后进行规范化抗骨质疏松治疗。排除标准:先天性脊柱发育不良;合并严重的退行性脊柱侧凸;有脊柱骨折史、手术史;多椎骨折;骨水泥渗漏至椎间盘内;术后随访不足1年。
胸椎后凸角(thoracic kyphosis,TK)、胸腰联合角(thoracolumbar joint,TLJ)、矢状面偏移(sagittal vertical axis,SVA)、骨盆入射角(pelvic incidence,PI)、骶骨倾斜角(sacral slope,SS)差异具有统计学意义(P<0.05),组间腰椎前凸角(lumbar lordosis,LL)、局部后凸角(local kyphosis,LK)、骨盆倾斜角(pelvic tilt,PT)
1.2 研究方法
所有患者均接受PKP手术治疗,术后近期疗效良好,随访1年以上,记录随访期间的非手术椎体继发骨折情况。术后拍摄侧位X线片,进行脊柱-骨盆矢状位平衡参数测量(图1a~1c)[4]:①矢状面偏移(sagittal vertical axis,SVA):骶骨后上角与C7垂线的水平距离,垂线若在骶骨后上角上则表示脊柱矢状面平衡;垂线处于骶骨后上角后方提示躯干后倾,为负平衡;垂线处于骶骨后上角前方提示躯干前倾,为正平衡。②胸腰联合角(thoracolumbar joint,TLJ):作T10上终板垂线以及L2下终板垂线,TLJ为两垂线夹角,正值表示后凸,负值表示前凸;③胸椎后凸角(thoracic kyphosis,TK):分别作T4、T12上终板垂线,TK为两垂线夹角,负值表示前凸,正值表示后凸;④腰椎前凸角(lumbar lordosis,LL):分别作L1、S1上终板垂线,LL为两垂线夹角,负值表示腰椎后凸,正值表示前凸;⑤局部后凸角(local kyphosis,LK):骨折分别作椎体上、下终板切线的垂线,TK为两垂线夹角;⑥骨盆入射角(pelvic incidence,PI):作两股骨头中心与S1上终板中点连线与垂线的夹角;⑦骶骨倾斜角(sacral slope,SS):S1上终板水平夹角;⑧骨盆倾斜角(pelvic tilt,PT):S1上终板中点与股骨头中心的连线,与股骨头中心点所在垂直线之间的夹角。比较骨折组与未骨折组的脊柱-骨盆矢状位平衡参数,差异有统计学意义的项目再进行Logistic回归分析。
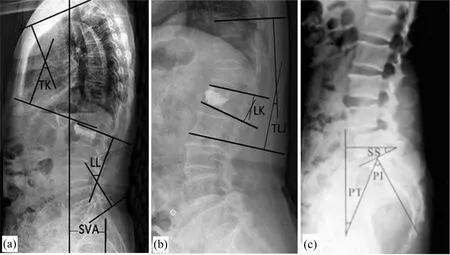
图1 a~c侧位X线片上进行脊柱-骨盆矢状面平衡参数测量
1.3 统计学分析
2 结果
PKP术后继发骨折17例,发生率18.88%;骨折组与未骨折组的TK、TLJ、SVA、PI、SS差异有统计学意义(P<0.05),LL、LK、PT差异无统计学意义(P>0.05),见表1。Logistic回归分析显示,TK、TLJ、SVA、PI、SS是PKP术后继发骨折的危险因素,见表2。
表1 两组脊柱-骨盆矢状位平衡参数比较
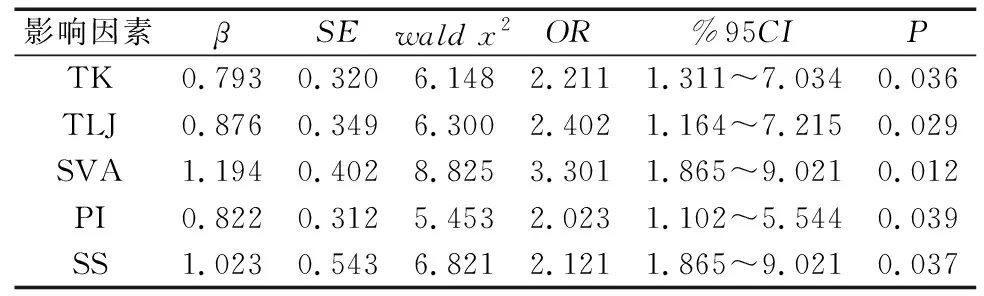
表2 PKP术后继发骨折的脊柱-骨盆矢状位参数Logistic回归分析
3 讨论
本研究显示,90例OVCF患者PKP术后继发骨折17例,发生率18.88%,与既往报道一致[5]。有学者提出,可以通过改善术后脊柱矢状面参数、纠正矢状面过度正平衡以降低PKP术后继发骨折的风险。因此,探讨脊柱-骨盆矢状位平衡对PKP术后继发骨折的影响具有重要的临床意义[6]。
本研究显示,TK、TLJ、SVA是PKP术后继发骨折的危险因素,提示TK、TLJ、SVA过高可能是引发术后继发骨折的重要原因。TK、TLJ 是脊柱矢状面平衡评价的重要指标,本研究的骨折组TK、TLJ显著高于未骨折组,继发骨折与TK、TLJ 值增大(即脊柱后凸)有关[7]。导致TLJ 、TK增加的机制较多,如前方椎间盘高度丢失、脱水变性等,后方竖脊肌强度降低、肌肉萎缩也是TK、TLJ增加的原因之一。这些因素导致脊椎相对前屈,上半部身体重心偏向前方,应力集中于已接受PKP手术治疗的椎体周围,由于初次骨折椎体注入骨水泥后强度和刚度上升,应力向邻近椎体分散,导致邻近椎体所受应力增加,最终发生了相邻椎体骨折[8]。这一观点与王照卿等[9]研究一致,认为PKP术后若重心前移,重心到支点力臂增加可导致后方肌肉张力增大以维持平衡,但该效应间接增加了椎体应力,使相邻椎体受力增大而引起骨折。
SVA是脊柱矢状面整体平衡的重要评价指标,本研究显示,骨折组SVA正平衡明显大于未骨折组,骨折组患者整体矢状面平衡较差,即躯干向前倾斜。SVA与TJL、TK具有正相关关系,而上文提到TJL、TK增大造成的重心前移,可能是患者脊柱矢状面整体平衡失衡的基础原因,因此,SVA增大也是PKP术后继发骨折的危险因素之一。有学者提出,在手术治疗过程中,可通过减小TK、TLJ值以降低SVA,防止患者上半部躯体重心前移,分散骨折椎体周围应力,从而减少术后继发骨折的发生。本研究显示,骨折组与未骨折组LL、LK差异无统计学意义(P>0.05),提示本组病例中腰椎前凸、局部后凸与继发骨折无明显联系。其可能原因在于,OVCF主要发生于胸腰椎,骨折、手术等因素对腰椎前凸角影响较小;而PKP手术使初次骨折后骨折椎获得了良好的强化治疗,在随访期间局部后凸角并无明显变化。PI常用于骨盆解剖学形态的描述,PT数值增加时表示骨盆向后旋转越明显,本研究中,PI、SS是PKP术后继发骨折的危险因素,骨折组两项参数均低于未骨折组,提示PKP术后继发骨折患者骨盆代偿躯干前倾的能力更差,其因可能原因在于PT角恒定时,SS因PI角增大而增加。因骶骨连接腰椎,SS增加后,骨盆后旋造成躯干后倾,邻近椎体局部所受应力增加,从而增加了骨折风险。
综上所述,OVCF患者PKP术后继发骨折率较高,受到TK、TLJ、SVA、PI、SS等脊柱-骨盆矢状位平衡参数影响,术中可考虑降低相关参数值,矫正矢状面过度正平衡以减少术后继发骨折的发生。

